31 мая 2021
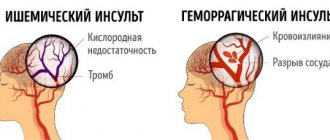
Большинство инсультов происходит из-за закупорки артерии, ведущей к мозгу или его отделу. Это заболевание называют ишемическим инсультом.
В статье мы объясняем причины ишемического инсульта, рассматриваем его виды, а также способы диагностики, сроки того, когда проходить лечение после ишемического инсульта и методики восстановления.
Что такое ишемический инсульт
Ишемический инсульт случается, когда возникает механическое препятствие — атеросклеротическая бляшка, эмбол, тромб. Сгусток закупоривает кровеносный сосуд, перекрывая приток крови к клеткам мозга. Самым распространенным условием инсульта является развитие холестерина в стенке сосудов (атеросклероз). Жировые отложения сужают артерию и блокируют поступление крови к мозгу.
Патогенез ишемического инсульта
Отличие ишемического инсульта от геморрагического в том, что при геморрагическом инсульте из-за разрыва сосуда происходит кровоизлияние в мозг.
Геморрагический инсульт случается реже, чем ишемический:
- ишемический инсульт — у 80-85% пациентов;
- геморрагический — у 10-15% пациентов.
Виды ишемического инсульта
Существует ряд причин, по которым могут образовываться закупорки в артериях, вызывающие ишемический инсульт. Специалисты выделяют несколько видов этого заболевания.
Атеротромботический инсульт
Атеротромботический ишемический инсульт — это когда на месте атеросклеротической бляшки (жирового отложения) образуется тромб, который закупоривает сосуд. Кровь в мозг не поступает и из-за этого клетки умирают. Масштаб поражения мозга варьируется от малого до обширного.
Частые причины возникновения этого вида инсульта:
- атеросклероз.
Кардиоэмболический инсульт
В артерии, питающей головной мозг, происходит закупорка эмболами — это субстрат, который передвигается по кровеносному руслу. Чаще возникает при ненормальных условиях функционирования сердца человека.
Частые причины возникновения этого вида инсульта:
- мерцательная аритмия;
- заболевание клапанного аппарата сердца;
- искусственный клапан сердца;
- хроническая сердечная недостаточность;
- острый инфаркт миокарда;
- ортопедические операции, травмы.
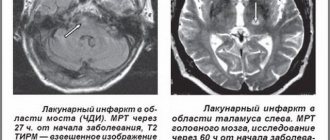
Лакунарный инсульт
Лакунарный ишемический инсульт характеризуется поражением мелких артерий из-за длительного повышенного артериального давления. В тканях серого вещества мозга происходит размягчение и образуется полость — «лакуна».
Частые причины возникновения этого вида инсульта:
- артериальная гипертензия;
- атеросклероз сосудов головного мозга;
- сахарный диабет;
- другие причины.
Гемодинамический инсульт
Резкое падение артериального давления вызывает недостаток мозгового кровообращения.
Частые причины возникновения этого вида инсульта:
- острая сердечная недостаточность;
- инфаркт миокарда;
- нарушение сердечного ритма;
- кровотечение;
- сосудистый коллапс.
Гемореологический инсульт
Нарушение текучести крови.
Частые причины возникновения этого вида инсульта:
- неконтролируемый прием больших мочегонных средств;
- злоупотребление курением в сочетании с большими дозами кофе и алкоголя.
Прогноз и профилактика кардиоэмболического инсульта при фибрилляции предсердий
В.А. ПАРФЕНОВ
, д.м.н., профессор,
С.В. ВЕРБИЦКАЯ
,
Первый МГМУ им. И.М. СеченоваПредставлен обзор литературы по прогнозированию и профилактике инсульта при фибрилляции предсердий (ФП). Отмечается, что простая в использовании шкала CHA2DS2-VASc позволяет хорошо прогнозировать риск инсульта при ФП. У пациентов, имеющих один или более факторов риска инсульта по шкале CHA2DS2-VASc, рекомендуется использовать пероральные антикоагулянты. Представлены данные больших рандомизированных исследований, которые показали, что новые пероральные антикоагулянты (дабигатран, ривароксабан, апиксабан) не уступают варфарину или имеют преимущество в виде более существенного снижения риска инсульта и менее значительного риска больших, особенно внутричерепных, кровотечений. Отмечается положительный практический опыт использования дабигатрана (препарат Прадакса®) в дозе 150 мг или 110 мг два раза у пациентов с ФП. В нашей стране внедрение в неврологическую практику новых антикоагулянтов, прием которых не требует контроля с использованием международного нормализующего отношения, позволит более широко назначать антикоагулянтную терапию пациентам с ФП и снизить частоту развития кардиоэмболического инсульта.
Фибрилляция предсердий (ФП, мерцательная аритмия) – одно из наиболее распространенных нарушений сердечного ритма; частота ее увеличивается с возрастом, у людей старше 70 лет ФП встречается примерно в 5% случаев [1, 2]. Постоянная и пароксизмальная форма неклапанной ФП – один из важнейших факторов риска ишемического инсульта (ИИ), увеличивающий вероятность его развития в 3–4 раза [1]. У пациентов с ФП возникает замедление тока крови, приводящее к образованию тромбов преимущественно в ушке левого предсердия, что может вызвать эмболию сосудов головного мозга и других органов.
Прогнозирование риска инсульта при фибрилляции предсердий
У больных с ФП риск инсульта повышается с увеличением возраста, при наличии сердечной недостаточности, артериальной гипертензии, сахарного диабета, ранее возникших эпизодов тромбоэмболии, кальцификации митрального клапана, тромба в левом предсердии [2].
В клинической практике для прогнозирования и оценки риска тромбоэмболических осложнений у больных с ФП, среди которых ведущее значение имеет ИИ, длительное время использовалась в качестве основной шкала CHADS2. Аббревиатура CHADS2 происходит от первых букв англоязычных названий индивидуальных факторов риска инсульта: Congestive heart failure – хроническая сердечная недостаточность, Hypertension – артериальная гипертензия, Age – возраст старше 75 лет, Diabetes mellitus – сахарный диабет, Stroke – ИИ или транзиторная ишемическая атака (ТИА) в анамнезе. В этой шкале 2 балла присвоено инсульту или ТИА (поэтому рядом с буквой «S» приписан индекс 2) и по 1 баллу – остальным факторам (табл. 1). Чем выше балл по шкале CHADS2, тем выше риск инсульта, и наоборот (табл. 2).
В последние годы предложена и широко внедряется в клиническую практику шкала CHA2DS2-VASc [3], представляющая собой расширение шкалы CHADS2, к которой добавлены другие независимые факторы риска ИИ (табл. 3).
В этой шкале (дополнительно к шкале CHADS2) в качестве сосудистых факторов риска используются: поражение сосудов (инфаркт миокарда в анамнезе, атеросклероз периферических артерий, атеросклероз аорты), возраст 65–74 лет, женский пол.
Если максимальное число баллов по шкале CHADS2 составляет 6, то по шкале CHA2DS2-VASc – 9. В 2010 г. шкала CHA2DS2-VASc была включена в рекомендации Европейского общества кардиологов [4] для оценки риска ИИ при ФП.
Шкала CHA2DS2-VASc включает больше факторов, определяющих риск инсульта, ее преимущества над шкалой CHADS2 подтверждено в нескольких клинических исследованиях, среди которых особо следует отметить недавнее большое исследование, включившее данные по 73 538 пациентам с ФП, которые не получали антикоагулянтную терапию [5]. На протяжении года наблюдения у лиц с «низким риском» (балл = 0) частота системных тромбоэмболических осложнений по шкале CHADS2 составила 1,67 на сто больных в год, а по шкале CHA2DS2-VASc – 0,78. Полученные данные демонстрируют, что больные, которые были отнесены к категории низкого риска по шкале CHA2DS2VASc, имели действительно низкий риск развития тромбоэмболических осложнений. Анализ результатов наблюдения этой большой группы пациентов на протяжении 10 лет показывает достоверно более высокую информативность шкалы CHA2DS2-VASc в сравнении со шкалой CHADS2. Многие пациенты из т. н. групп низкого риска по шкале CHADS2 имеют достаточно высокий риск тромбоэмболических осложнений. В целом шкала CHA2DS2-VASc позволяет лучше прогнозировать риск инсульта (табл. 4), чем шкала CHADS2.
Профилактика кардиоэмболического инсульта
Для профилактики инсульта и других тромбоэмболических осложнений (системной эмболии) при ФП до последнего времени рекомендовалось применение аспирина или непрямых антикоагулянтов (варфарина) под контролем международного нормализованного отношения (МНО) [6–9]. Пациентам с ФП до 75 лет, у которых не было инсульта в анамнезе и выявляется низкий риск его развития (менее 2% в год), был рекомендован аспирин в дозе 75–325 мг в сутки. При более высоком риске инсульта у больных с ФП (4% в год и более) обоснованным считалось назначение варфарина (с целевым показателем МНО 2–3) при отсутствии противопоказаний к его применению [6, 7].
Метаанализ нескольких исследований показал, что использование варфарина при ФП снижает риск развития инсульта в среднем на 68% [10]. В течение года лечение варфарином 1 тыс. больных с ФП предупреждает развитие 31 ИИ. Большие кровотечения развиваются относительно редко в 1,3% случаев (в группе плацебо или аспирина в 1% случаев), если МНО поддерживается в терапевтическом диапазоне от 2 до 3. При лечении варфарином необходимо помнить о его возможном взаимодействии с другими лекарствами и пищевыми продуктами, необходимости регулярного лабораторного контроля МНО и на этой основе коррекции дозы препарата. Эффективность аспирина при ФП значительно ниже, он снижает риск развития инсульта в среднем на 21% у больных с ФП.
Широкое применение варфарина в нашей стране в определенной степени ограничено тем, что многие пациенты, перенесшие ИИ на фоне ФП, отказываются от лечения препаратом из-за необходимости регулярного посещения поликлиники для контроля МНО, ограничения приема некоторых пищевых продуктов и ЛС. При наблюдении (в среднем более 4 лет) 77 больных, перенесших ИИ на фоне ФП, только 21 пациент (27,2%) стал регулярно принимать варфарин и достиг МНО на уровне от 2 до 3 [11].
При артериальной гипертензии эффективное ее лечение с нормализацией артериального давления (АД) снижает риск как инсульта, так и кровотечений в случае приема антикоагулянтов или антитромбоцитарных средств [5]. Примерно у одной трети больных, перенесших ИИ или ТИА на фоне ФП, обнаруживается другая возможная причина ИИ, например значительный стеноз внутренней сонной артерии. В таких случаях возможна комбинированная терапия, например проведение каротидной эндартерэктомии и последующее лечение антикоагулянтами.
При лечении антитромботическими средствами необходимо учитывать риск кровотечений, особенно внутричерепных, которые часто приводят к смерти больного. Риск кровотечения должен быть оценен до назначения антикоагулянтной терапии больным с ФП. В клинической практике для оценки риска развития кровотечения используется шкала HAS-BLED [12], которая включена в современные рекомендации по лечению ФП (табл. 5).
В настоящее время у пациентов, страдающих ФП, активно изучается эффективность новых пероральных антикоагулянтов, которые воздействуют на другие этапы свертывания крови (рис. 1) и не требуют постоянного контроля МНО, как при лечении варфарином.
Результаты нескольких больших рандомизированных исследований показали, что новые непрямые антикоагулянты не уступают варфарину или даже превосходят его в отношении профилактики инсульта, при этом характеризуются меньшим риском кровотечений, особенно внутричерепных. Первым из этой группы препаратов, доказавших свою эффективность, стал дабигатрана этексилат (дабигатран), который в настоящее время широко используется во всем мире для профилактики инсульта при ФП.
Дабигатран в профилактике инсульта
Дабигатран – прямой ингибитор тромбина, эффективность и безопасность которого в профилактике инсульта и тромбоэмболических осложнений у пациентов с ФП в сравнении с варфарином была изучена в исследовании RE-LY [13]. В исследование включались пациенты с ФП, которые имели как минимум один или несколько факторов риска инсульта и системной эмболии: инсульт или ТИА в анамнезе, фракция выброса левого желудочка менее 40%, сердечная недостаточность 2-го или выше класса по NYHA (в течение 6 мес. и более), возраст 75 лет и старше или возраст 65 лет и старше в сочетании с артериальной гипертензией, сахарным диабетом или ишемической болезнью сердца. Критериями исключения для участия в исследовании являлись: выраженная патология клапанов сердца, наличие протезированного клапана сердца, ишемический инсульт в течение 14 дней до включения в исследование, тяжелый инсульт в течение 6 мес. до включения в исследование, тяжелая инвалидность вследствие перенесенного инсульта, высокий риск кровотечений, клиренс креатинина менее 30 мл/мин, заболевание печени в активной фазе, беременность.
Основная цель исследования – сравнение частоты инсульта и системной эмболии на фоне приема дабигатрана в дозе 110 или 150 мг два раза в сутки либо варфарина в дозе, обеспечивающей поддержание МНО на уровне от 2 до 3. В качестве первичной точки безопасности оценивалась частота больших кровотечений при различных режимах лечения по частоте угрожающих жизни кровоизлияний. В исследовании приняли участие 18 113 пациентов, 967 центров в 44 странах. Дизайн исследования предполагал рандомизацию пациентов на три группы: две группы получали исследуемый препарат дабигатрана этексилат в дозе 150 мг или 110 мг два раза в день, в третьей группе пациенты получали препарат сравнения варфарин. Группы были однородны по численности и не отличались друг от друга по основным клиническим характеристикам, некоторые из которых приведены в таблице 6.
В течение в среднем двух лет наблюдения основные сосудистые события (инсульт, системная эмболия) развивались достоверно реже в группе пациентов, принимавших дабигатран 150 мг два раза в сутки (1,11% в год), чем в группе пациентов, получавших варфарин (1,71% в год). В группе пациентов, принимавших дабигатран 110 мг два раза в сутки, частота инсультов и эмболических событий составила 1,54% в год, что было сопоставимо с частотой событий в группе варфарина. Смертность (от всех причин) в течение года составила 4,13% в группе приема варфарина и имела тенденцию к снижению в группе дабигатрана 110 мг (3,75%) и в группе дабигатрана 150 мг (3,64%). Смертность от сердечно-сосудистых заболеваний в течение года составила 2,69% в группе варфарина, она имела тенденцию к снижению (2,43%) в группе дабигатрана 110 мг и была достоверно ниже (2,28%) в группе дабигатрана 150 мг. Частота больших кровотечений в течение года на фоне терапии варфарином составила 3,36%, имела тенденцию к снижению в группе дабигатрана 150 мг (3,11%) и была достоверно ниже (2,71%) в группе дабигатрана 110 мг. Частота угрожающих жизни кровотечений в течение года составила 1,24% в группе пациентов, принимавших дабигатран 110 мг два раза в день, 1,49% в группе, получавшей дабигатран 150 мг два раза в день, и была достоверно выше (1,85%) в группе варфарина. Частота геморрагического инсульта в течение года составила 0,12% в группе дабигатрана 110 мг, 0,10% в группе дабигатрана 150 мг и была достоверно выше (0,38%) на фоне терапии варфарином.
Основные нежелательные явления в период всего лечения представлены в таблице 7, из которой видно отсутствие существенных различий между группами по основным нежелательным явлениям, за исключением диспепсии, которая была несколько выше в группе пациентов, принимавших дабигатран.
Среди участвующих в исследовании пациентов почти каждый пятый перенес инсульт или ТИА, методом рандомизации эти пациенты наряду с остальными были распределены на три основные группы; таким образом, 1 195 пациентов принимали дабигатран по 110 мг два раза в сутки, 1 233 – дабигатран по 150 мг два раза в сутки, 1 195 пациентов – варфарин. В подгруппе пациентов с инсультом или ТИА в анамнезе частота инсульта и системной эмболии в год составила 2,38%, что было достоверно чаще, чем у пациентов без инсульта или ТИА в анамнезе – 1,22%. Анализ результатов исследования в этой подгруппе пациентов показал, что сохраняются основные закономерности, отмеченные по всей группе больных; не выявлено влияния перенесенного инсульта или ТИА на основные различия, отмеченные между группами пациентов, получавших терапию дабигатраном или варфарином [15]. У пациентов, перенесших инсульт или ТИА, отмечалась тенденция к снижению частоты основных событий (инсульт, системная эмболия) при использовании дабигатрана в сравнении с варфарином, при этом частота событий была значительно ниже при терапии дабигатраном в дозе 150 мг два раза в сутки (табл. 8).
У пациентов, перенесших инсульт или ТИА, отмечалось существенное снижение частоты развития геморрагического инсульта при приеме дабигатрана в сравнении с лечением варфарином, при этом наибольшее преимущество в снижении частоты геморрагического инсульта наблюдалось в группе дабигатрана 110 мг 2 раза в сутки (табл. 9). Частота внутричерепных кровоизлияний также была выше в подгруппе пациентов, принимающих варфарин. Частота всех инсультов имела тенденцию к более высоким значениям в подгруппе пациентов, получавших варфарин, что обусловлено более высокой частотой геморрагического инсульта.
В подгруппе пациентов, перенесших инсульт или ТИА, на фоне терапии дабигатраном в дозе 110 мг два раза в сутки отмечалось снижение частоты смерти от сердечно-сосудистых причин, а также уменьшение частоты угрожающих жизни кровотечений в сравнении с варфарином. Частота желудочно-кишечных кровотечений была сопоставимой в подгруппах пациентов, принимавших дабигатран по 110 мг два раза в сутки или варфарин. У пациентов, получавших терапию дабигатраном в дозе 150 мг 2 раза в день, желудочно-кишечные кровотечения возникали чаще, чем в группе варфарина. Частота инфарктов миокарда существенно не различалась между пациентами, перенесшими инсульт или ТИА, в зависимости от терапевтических схем.
Ривароксабан в профилактике инсульта
Ривароксабан (прямой ингибитор Ха фактора свертывания крови) в дозе 20 мг или 15 мг (у пациентов с клиренсом креатинина 30–50 мл/мин) в сутки изучался у пациентов с неклапанной ФП в сравнении с варфарином в исследовании ROCKET AF [14]. В исследование включались пациенты ФП с умеренным и высоким риском инсульта; более половины пациентов перенесли ТИА или ИИ либо эпизод системной эмболии. В исследование было включено 14 264 пациента (60% мужчин, 40% женщин, средний возраст 73 года), средняя продолжительность наблюдения составила 707 дней. Первичная конечная точка исследования – частота основных сосудистых событий (ИИ, геморрагический инсульт, системная эмболия) у пациентов, принимавших ривароксабан или варфарин. Безопасность лечения оценивалась по частоте развития клинически значимых геморрагических событий.
В результате исследования установлено, что основные сосудистые события развивались с частотой 1,7% в год у пациентов, получавших ривароксабан, и 2,2% в год у пациентов, принимавших варфарин (р < 0,001). Клинически значимые кровоизлияния возникали с частотой 14,9% в год у пациентов, принимавших ривароксабан, и 14,5% в год у пациентов, принимавших варфарин (р = 0,44). В группе пациентов, принимавших ривароксабан, реже развивались внутричерепные кровоизлияния (0,5%; в группе варфарина – 0,7%, р = 0,02) и кровоизлияния с летальным исходом (0,2%; в группе варфарина – 0,5%, р = 0,003).
В подгруппе пациентов, которые не имели в анамнезе ТИА, ИИ или эпизодов системной эмболии, частота основных событий составила 2,57% при приеме ривароксабана и 3,61% в группе варфарина, что доказывает преимущество ривароксабана над варфарином в первичной профилактике ИИ, ТИА и системной эмболии. В этой подгруппе клинически значимые кровоизлияния развивались реже (1,67%) при приеме ривароксабана, чем при использовании варфарина (2,86%).
В подгруппе пациентов, имевших в анамнезе ИИ, ТИА или эпизод системной эмболии, частота основных событий существенно не отличалась и достигла соответственно 4,8% и 4,9% при использовании соответственно ривароксабана и варфарина. В этой подгруппе клинически значимые кровоизлияния развивались с частотой 3,5% при использовании ривароксабана и 3,9% при приеме варфарина.
Апиксабан в профилактике инсульта
Апиксабан (прямой ингибитор Ха фактора свертывания крови) изучался в качестве средства профилактики тромбоэмболических событий у пациентов с неклапанной ФП в исследованиях AVERROES [15] и ARISTOTLE [16].
В исследовании AVERROES [15] эффективность апиксабана и аспирина изучалась у 5 599 пациентов (средний возраст 70 лет, 41% женщин и 59% мужчин) с неклапанной ФП и одним или более дополнительным фактором риска инсульта (средняя оценка по шкале CHADS2 – 2 балла), которым было невозможно назначить терапию варфарином по ряду причин. Апиксабан применялся в дозе 5 мг 2 раза в день (в 94% случаев) или 2,5 мг 2 раза в день (в 6% случаев у пациентов, удовлетворявших 2 и более из нижеперечисленных критериям: возраст 80 лет и старше, вес 60 кг и меньше, уровень креатинина 133 ммоль/л и больше). Аспирин использовался в дозе 81–324 мг в сутки.
Исследование было прекращено досрочно, потому что были получены убедительные доказательства превосходства апиксабана над аспирином. Частота инсульта или системной эмболии в группе пациентов, принимающих апиксабан, составила 1,6% в год, что было достоверно ниже, чем в группе аспирина, в которой она достигла 3,7% в год. Апиксабан был достоверно эффективнее аспирина в предотвращении тяжелого и фатального инсульта, частота которого составила 1% в группе апиксабана и 2,3% в год в группе аспирина. Частота клинически значимых кровотечений существенно не отличалась в группах лечения и составила 1,4% в год в группе апиксабана и 1,2% в год в группе аспирина.
В небольшой группе пациентов, перенесших ИИ или ТИА, частота развития повторного ИИ или системной эмболии составила 2,5% у пациентов в группе апиксабана и достоверно больше – 8,3% – в группе аспирина. При этом частота развития клинически значимых кровотечений существенно не различалась и составила 3,5% в год в группе апиксабана и 2,7% в год в группе аспирина.
В исследовании ARISTOTLE [16] сравнивалась эффективность апиксабана и варфарина в профилактике инсульта или системной эмболии у 18 201 пациента (средний возраст 70 лет, 35% женщин, 65% мужчин) с ФП, имевших как минимум один дополнительный фактор риска инсульта. Апиксабан применялся в дозировках 5 мг или 2,5 мг (у пациентов с клиренсом креатинина 30–50 мл/мин) 2 раза в сутки, варфарин – в дозах, необходимых для достижения МНО 2,0–3,0. Среднее время наблюдения за пациентами составило около 2 лет.
Частота инсульта или системной эмболии составила 1,27% в группе апиксабана, что было достоверно ниже, чем в группе варфарина – 1,6%. В группе апиксабана значительно снижалась частота развития геморрагического инсульта (на 49%) и в меньшей степени (8%) частота ИИ или неуточненного инсульта. Частота летальных исходов в группе апиксабана составила 3,52% в год, в группе варфарина достоверно выше – 3,94% (р = 0,047). Частота развития серьезных кровотечений составила 2,13% в группе апиксабана и была достоверно выше – 3,09% – в группе варфарина (р < 0,001). Преимущество апиксабана над варфарином было также отмечено в группе пациентов, перенесших ТИА или ИИ. Современный подход к профилактике инсульта
На основании результатов последних исследований даны рекомендации [4] по профилактике инсульта и других тромбоэмболических осложнений у больных с ФП с использованием шкалы CHA2DS2-VASc (табл. 10).
Как видно из данных, представленных в таблице, в качестве лечения пациентам с одним и более баллами по шкале CHA2DS2-VASc рекомендуются пероральные антикоагулянты.
Среди новых пероральных антикоагулянтов в настоящее время наиболее широко используется дабигатран (Прадакса). При лечении дабигатраном – в отличие от варфарина – отсутствует необходимость подбора дозы препарата, регулярного лабораторного (гематологического) контроля, ограничения приема многих пищевых продуктов и ЛС, что повышает качество жизни пациентов с ФП [16]. Дабигатран назначается в фиксированной дозе по 150 мг или 110 мг два раза в сутки. При необходимости лабораторного (гематологического) контроля дабигатрана можно использовать частично активированное тромбопластиновое время, тромбиновое время и другие показатели коагулограммы [17].
При выборе дозы дабигатрана (110 мг или 150 мг два раза в сутки) следует в каждом случае исходить из возможного риска развития ИИ, системной эмболии и кровотечений. Дабигатран в дозе 150 мг два раза в сутки обладает преимуществом в профилактике развития ИИ и системной эмболии по сравнению с варфарином, в дозе 110 мг два раза в сутки характеризуется более низкой частотой кровотечений различной локализации, включая внутричерепные. В большинстве случаев ФП необходима более надежная профилактика инсульта и системной эмболии, поэтому предпочтительнее назначение дабигатрана в дозе 150 мг два раза в сутки. Однако у части пациентов, имеющих высокий риск кровотечений, целесообразно использовать дозу 110 мг два раза в сутки. В настоящее время для профилактики инсульта при ФП в США рекомендуется только большая доза (150 мг два раза в сутки) дабигатрана [18]. Проведенный количественный анализ всех возможных достоинств и недостатков разных доз дабигатрана демонстрирует преимущество большой дозы [19].
Один из вопросов, на который не был получен ответ в ходе исследования RE-LY, касается времени назначения дабигатрана у пациентов с ФП, перенесших ИИ или ТИА. Возможно ли назначение дабигатрана в самый ранний период после развития ИИ или ТИА, что целесообразно в большинстве случаев? В исследование RE-LY включались пациенты, перенесшие инсульт или ТИА, только через 2 нед. с момента заболевания, поэтому вопрос о назначении дабигатрана в период до 2 нед. после ИИ и ТИА остается дискуссионным и требует дальнейших исследований в этом направлении.
Преимущество лечения дабигатраном и другими новыми пероральными антикоагулянтами над варфарином имеет особое значение в тех случаях, когда пациенты проживают в регионах, где плохо налажен лабораторный контроль МНО при лечении варфарином [20, 21]. К сожалению, в нашей стране неврологи при ведении пациентов, перенесших ИИ или ТИА на фоне ФП, часто сталкиваются с значительными проблемами из-за отсутствия налаженной лабораторной службы, необходимой для контроля МНО при назначении терапии варфарином [22]. Поэтому применение новых пероральных антикоагулянтов, лечение которыми не требует подбора дозы, регулярного лабораторного контроля, позволит неврологам более эффективно проводить вторичную профилактику кардиоэмболического инсульта у пациентов с неклапанной ФП.
В настоящее время доказано, что применение простой в пользовании шкалы риска развития инсульта CHA2DS2-VASc позволяет прогнозировать вероятность тромбоэмболических событий у больных ФП. У пациентов, имеющих один или более факторов риска инсульта по шкале CHA2DS2-VASc, рекомендуется использовать варфарин или новые пероральные антикоагулянты (дабигатран, ривароксабан, апиксабан). В настоящее время накоплен положительный мировой практический опыт применения дабигатрана в дозах 110 мг или 150 мг два раза в сутки с целью профилактики инсульта, системных эмболий и снижения сердечно-сосудистой смертности. В нашей стране значительная часть больных, перенесших ИИ или ТИА на фоне ФП, не принимает варфарин в связи со сложностью регулярного контроля МНО. Внедрение в неврологическую практику новых антикоагулянтов, прием которых не требует контроля МНО, позволит более широко назначать антикоагулянтную терапию пациентам с ФП и снизить частоту кардиоэмболического инсульта.
Литература
1. Wolf PA, Abbott RD, Kannel WB. Atrial fibrillation as an independent risk factor for stroke: the Framingham Study. Stroke, 1991;22:983-988. 2. Stroke in Atrial Fibrillation Working Group. Independent predictors of stroke in atrial fibrillation: a systematic review. Neurology, 2007;69:546-554. 3. Lip GY, Nieuwlaat R, Pisters R, Lane DA, Crijns HJ. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation. Chest, 2010;137:263-272. 4. European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery, Camm AJ, Kirchhof P, Lip GY et al. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC). Eur Heart J., 2010;31:2369-2429. 5. Olesen JB, Lip GY, Hansen ML et al. Validation of risk stratification schemes for predicting stroke and thromboembolism in patients with atrial fibrillation: nationwide cohort study. BMJ, 2011;342:d124. 6. Sacco RL, Adams R, Albers G et al. Guidelines for Prevention of Stroke in Patients With Ischemic Stroke or Transient Ischemic Attack: A Statement for Healthcare Professionals From the American Heart Association/American Stroke Association Council on Stroke: Co-Sponsored by the Council on Cardiovascular Radiology and Intervention: The American Academy of Neurology affirms the value of this guideline. Stroke, 2006;37:577-617. 7. European Stroke Organisation (ESO) Executive Committee; ESO Writing Committee. Guidelines for management of ischaemic stroke and transient ischaemic attack. Cerebrovasc Dis., 2008;25:457-507. 8. Суслина З.А., Фонякин А.В., Гераскина Л.А. и др. Практическая кардионеврология. М., ИМА-ПРЕСС, 2010. – 304 с. 9. Furie KL, Kasner SE, Adams RJ et al. Guidelines for the Prevention of Stroke in Patients With Stroke or Transient Ischemic Attack A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke, 2011;42:227-276. 10. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrillation: analysis of pooled data from five randomized controlled trials. Arch Intern Med., 1994;154:1449-1457. 11. Вербицкая С.В., Парфенов В.А. Вторичная профилактика инсульта в амбулаторных условиях. Неврологический журнал, 2011;1:17-21. 12. Pisters R, Lane DA, Nieuwlaat R et al. .A novel user-friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation: the Euro Heart Survey. Chest, 2010;138:1093-1100. 13. Connolly SJ, Ezekowitz MD, Yusuf S et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med, 2009;361:1139-1151. 14. Patel MR, Mahaffey KW, Garg J et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med., 2011;365:883-891. 15. Connolly SJ, Eikelboom J, Joyner C et al. Apixaban in patients with atrial fibrillation. N Engl J Med., 2011;364:806-817. 16. Granger CB, Alexander JH, McMurray JJ et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med., 2011;365:981-992. 17. Van Ryn J, Stangier J, Haertter S et al. Dabigatran etexilate—a novel, reversible, oral direct thrombin inhibitor: interpretation of coagulation assays and reversal of anticoagulant activity. Thromb Haemost, 2010;103:1116-1127. 18. Beasley BN, Unger EF, Temple R. Anticoagulant options—why the FDA approved a higher but not a lower dose of dabigatran. N Engl J Med, 2011;364:1788-1790. 19. Pink J, Lane S, Pirmohamed M, Hughes DA. Dabigatran etexilate versus warfarin in management of non-valvular atrial fibrillation in UK context: quantitative benefit-harm and economic analyses. BMJ, 2011;343:d6333. doi: 10.1136/bmj.d6333. 20. Kamel H, Johnston SC, Easton JD, Kim AS. Cost-Effectiveness of Dabigatran Compared With Warfarin for Stroke Prevention in Patients With Atrial Fibrillation and Prior Stroke or Transient Ischemic Attack. Stroke, 2012;43:881-883. 21. Harris K, Mant J. Potential impact of new oral anticoagulants on the management of atrial fibrillation-related stroke in primary care. Int J Clin Pract., 2013;67:647-655. 22. Парфенов В.А., Хасанова Д.Р. Ишемический инсульт. М., МИА, 2012. – 288 с.
Что такое транзиторная ишемическая атака (ТИА)
Транзиторный ишемический инсульт или транзиторная ишемическая атака (ТИА) — это кратковременное нарушение функции головного мозга, когда на одном из участков прекращается кровообращение, а через несколько часов восстанавливается. Локальная ишемия длится не более 24 часов, тогда она обратима.
Главное отличие ТИА от ишемического инсульта в том, что первая болезнь не вызывает никаких изменений в головном мозге. В настоящее время ученые исследуют мозг и выявляют, так ли на самом деле ТИА не вносит необратимые изменения в мозг.
Новые исследования говорят о другом:
- ТИА до 5 минут — нет изменений в мозге;
- ТИА от 6 до 30 минут — изменения в мозге у каждого третьего;
- ТИА от 12 до 24 часов — изменения в мозге ⅔ пациентов.
Важно понять, что транзиторная ишемическая атака — это предвестник инсульта, поэтому нужно отследить, увидеть неявные симптомы и скорее обратиться к врачу, чтобы провести профилактику инсульта. От 10% до 40% ТИА заканчиваются инсультом, риск максимален в первую неделю после перенесенной транзиторной ишемической атаки.
Симптомы ТИА на первый взгляд неотличимы от инсульта:
- потемнение в глазах;
- снижение зрения;
- утрата зрения на один глаз;
- другие нарушения зрения;
- нарушение речи, будто «каша во рту»;
- невозможность произнести слово;
- невозможность сформулировать в голове слово и предложение;
- нарушение чувствительности;
- двигательные расстройства;
- слабость в теле;
- онемение лица;
- онемение верхних и нижних конечностей;
- головокружение;
- падение без потери сознания;
- дезориентация во времени и пространстве;
- нарушение памяти на последние события;
- утрата равновесия.
Причины возникновения инсульта
Факторы, которые влияют на развитие ишемического инсульта, увеличивают вероятность возникновения болезни, специалисты делят на две группы: на которые можно воздействовать и, благодаря правильному лечению, предотвратить инсульт, и те, на которые воздействовать нельзя, но можно при правильной профилактике уменьшить риски.
К первой группе (воздействовать нельзя) относятся следующие признаки:
- пол;
- возраст;
- генетика — родственники первой линии, у которых был инсульт.
Ко второй группе (воздействовать можно) относятся:
- артериальная гипертензия (повышенное артериальное давление);
- сахарный диабет;
- ТИА и/или ранее перенесенный инсульт;
- ожирение;
- ишемическая болезнь сердца;
- нарушение липидного обмена;
- стеноз сонных артерий;
- нарушение сердечного ритма — мерцательная аритмия;
- сердечная недостаточность;
- курение;
- злоупотребление алкоголем;
- употребление определенных лекарственных препаратов;
- сильный стресс.
Имея эти заболевания и привычки, необходимо обратиться к специалистам, чтобы предотвратить инсульт, уменьшить риски того, что он случится.
Лечение атеротромбоза мозгового сосуда
Первая помощь больному заключается в срочном хирургическом вмешательстве. Проводится каротидная эндартерэктомия, в процессе которой удаляется поврежденный участок. Далее назначается медикаментозное лечение:
- С помощью специальных лекарственных препаратов растворяют имеющиеся тромбы.
- Назначаются препараты, корректирующие патологические нарушения сердечно-сосудистой системы, снижающие свертываемость крови;
- Если тромбоз продолжает прогрессировать, то назначают прямые и непрямые антикоагулянты;
- Для дальнейшей защиты и стабилизации работы нервной системы применяют нейромодуляторы, нейротрофические препараты;
- Проводится общеукрепляющая терапия, ускоряющая энергетический метаболизм;
- Для регенерации поврежденных тканей назначают прием антиоксидантов
Если случился инсульт — оценка состояния человека, симптомы и первая помощь
Если вы замечаете первые симптомы, что для ишемического инсульта характерно , то необходимо, как можно скорее вызвать скорую помощь. Быстрая реакция сэкономит время, а значит, увеличит шанс сократить разнообразные последствия этой непредвиденной болезни.
При самостоятельной диагностике необходимо обратить внимание на следующие признаки — что входит в ишемический инсульт, симптомы:
- слабость, утрата чувствительности, онемение в области лица, руки или ноги. Чаще всего на одной стороне тела;
- снижение или утрата зрения;
- потеря речи, сложность произнести слово или предложение, невозможно понять чужую речь;
- сильная головная боль без каких либо причин, которая не проходит при употреблении лекарственных средств, которые раньше помогали;
- потеря памяти;
- сложно ориентироваться в пространстве и воспринимать происходящее;
- тошнота;
- рвота;
- нарушение глотания;
- утрата равновесия без явных причин.
Приведенные выше признаки ишемического инсульта достаточно сложно запомнить. Чтобы вам было проще, специалисты разработали специальный тест, который помогает выявить симптомы инсульта и быстрее оказать помощь при ишемическом инсульте. Он называется F.A.S.T — по первым аббревиатурам частей тела человека.
F.A.S.T = БЫСТРО
Face — лицо
Arm — рука
Speech — речь
Time — время
Как применять тест, мы описали в таблице-инструкции:
| Часть тела | Что делать | Если это инсульт, то… |
| Лицо | Попросите человека улыбнуться или показать зубы | На лице возникает асимметрия: губы на одной стороне лица поднимутся в улыбке, а на второй будут опущены вниз. |
| Рука | Попросите человека поднять обе руки и продержать их в таком состоянии 5 секунд | Одна рука опустится вниз сразу |
| Речь | Попросите человека сказать простую фразу, например, «за окном яркое солнце». | Человек может не понять, что вы попросили сделать, а если поймет, то сказанная фраза будет звучать непонятно, несвязно, неразборчиво. |
| Время | Вызовите скорую помощь, если вы увидели хоть один из признаков, приведенных выше. | Важно не терять времени, и обратиться за помощью как можно быстрее. |
Госпитализация — лечение ишемического инсульта
После того, как человек оказался в больнице, врачи проводят полное обследование, чтобы определить общее состояние пациента и поставить ему точный диагноз — что это было, ишемический или геморрагический инсульт, быть может у человека совсем другое заболевание.
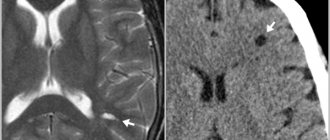
Диагностика ишемического инсульта проводится с помощью диагностических процедур:
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- ультразвуковое допплерография (УЗДГ).
После установленного диагноза, с учетом выбранной реабилитационной стратегии и состояния человека, пациента помещают в неврологическое, нейрохирургическое или реанимационное отделение, где врачи проводят лечение и восстановление после ишемического инсульта, выписывают лекарства.
На первых этапах с человеком уже начинают работать врачи разных специальностей. Лечением после ишемического инсульта занимаются:
- невролог;
- офтальмолог;
- эндокринолог (при необходимости);
- психолог;
- логопед;
- ортопед;
- специалист ЛФК;
- массажист;
- физиотерапевт;
И проводится базисная терапия, где врачи обеспечивают функцию внешнего дыхания, по необходимости, следят за артериальным давлением, корректируют повышенную температуру тела, уменьшают отек мозга.
Первая помощь при левостороннем ишемическом инсульте
В первую очередь следует позвонить по телефону и четко объяснить ему, что произошло с пациентом, перечислить все имеющиеся симптомы. После чего для транспортировки в Юсуповскую больницу к вам выедет бригада, в состав которой обязательно входит врач-невролог.
В период ожидания необходимо оказать больному первую помощь своими силами. Первая помощь при инсульте имеет основные правила, которых нужно придерживаться:
- голова пострадавшего должна быть поднята на 30 градусов, что можно обеспечить с помощью невысокой подушки, одеяла, одежды и т.д.;
- больному должен быть обеспечен доступ свежего воздуха – необходимо открыть окна и двери в помещении;
- нужно ослабить или снять все сдавливающие предметы: ремни, пояса, воротнички и пр.;
- при рвоте необходимо предотвратить захлебывание пострадавшего рвотными массами, повернув голову набок, после чего помочь ему прополоскать ротовую полость;
- необходимо постоянно контролировать артериальное давление, записывая результаты.
После транспортировки больного в стационар лучшие неврологи Юсуповской больницы проведут необходимые диагностические исследования и окажут последующую помощь – медикаментозную или хирургическую.
Профилактика и лечение осложнений
Осложнения могут происходить и после ишемического инсульта, и после геморрагического. Чаще всего неврологическая симптоматика при ишемическом инсульте не такая тяжелая, как при геморрагическом, поэтому главным для врачей становится — борьба с осложнениями, правильное лечение после ишемического инсульта.
Обширный ишемический инсульт поражает крупные артерии, благодаря которым к мозгу поступает кровь, из-за недостатка питания от этого может пострадать одно из полушарий мозга. Для каждого пораженного полушария мозга есть свои последствия.
| Инсульт ишемический ( правая сторона) последствия | Инсульт ишемический (левая сторона) последствия |
|
|
Бывает несколько видов осложнений, которые требуют незамедлительного правильного лечения:
Отек мозга
Если это осложнение есть, то врачи пытаются снять отек мозга — применяют гормональную терапию, придают возвышенное положение изголовью, купируют болевые ощущения и судороги. Иногда приходится делать декомпрессивную операцию, чтобы удалить часть черепной кости и избежать сдавливания мозга.
Воспалительные процессы в легких
Воспаление у человека может произойти в нескольких случаях, когда нарушено глотание и пища попадает в дыхательные пути, либо от длительного обездвиживания и угнетения кашлевого рефлекса. Врачи снимают воспаление с помощью антибиотиков и другой лекарственной терапии.
Воспаление мочевыводящих путей
Воспаление может начаться из-за того, что у человека, например, установлен мочевой катетер. Снимается воспаление также с помощью антибиотиков и других лекарств.
Тромбоз глубоких вен
Заболевание возникает при закупорке тромбами глубоких вен нижних конечностей. Чтобы избежать тромбов на ранних этапах с человеком проводят лечебную физкультуру, применяют компрессионное белье.
Тугоподвижность в суставах
При долгой неподвижности конечностей в суставах возникают тугоподвижности. Лечат их проведением пассивной лечебной физкультуры парализованных конечностей, чтобы избежать развития контрактур.
Нарушение функции толстого кишечника
Нарушение работы кишечника возникает при затруднении опорожнения или отсутствии стула. Решается эта проблема специальной диетой, в которую входят продукты богатые клетчаткой. Если проблема серьезнее отсутствия режима питания, то прибегают к клизмам или слабительным.
Пролежни
Возникают от нарушения кровоснабжения в местах близкого расположения костных структур к поверхности кожи. Чаще всего пролежни образуются на затылке, лопатках, локтях, крестце, коленях, пятках.
В профилактику образования пролежней входит постоянная смена положения тела человека, правильная гигиеническая обработка кожи, регулярный ежедневный осмотр тела, правильное постельное белье — не скомканное, сухое, чистое, без мелкого мусора, массаж кожных поверхностей.
Если пролежни все-таки появляются, лечат их с применением специальных растворов, мазей, повязок.
Лечение и реабилитация после паралича левой стороны
Выбор метода лечения зависит от того, какой вид инсульта поразил больного: геморрагический или ишемический, причины развития которых отличаются.
Возникновение геморрагического инсульта обусловлено чрезмерным притоком крови в головной мозг, под напором которой происходит разрыв артерии, сопровождающееся мозговым кровоизлиянием. Это нарушение связано с критическим повышением артериального давления.
Метод лечения ишемического инсульта определяется в зависимости от причин заболевания. Консервативная терапия при ишемических инсультах проводится посредством приема препаратов тромболитического действия (не позже чем через три часа после появления первых симптомов), низкомолекулярных декстранов и антикоагулянтов.
При геморрагическом инсульте медикаментозное лечение заключается в приеме ингибиторов ангиотензинпревращающего фермента и низкомолекулярных декстранов. Однако основным методом лечения при данной патологии является хирургическое вмешательство, направленное на удаление гематомы.
Курс реабилитации пациента с инсультом в Юсуповской больнице предполагает проведение комплекса мероприятий, направленных на восстановление утраченных функций организма состоит из следующих процедур:
- курса массажа;
- мануальной и речевой терапии;
- лечебной физкультуры;
- физиотерапии;
- иглоукалывания;
- дыхательной гимнастики;
- гирудотерапии;
- диетического питания.
Мнение эксперта
Автор: Татьяна Александровна Косова
Заведующая отделением восстановительной медицины, врач-невролог, рефлексотерапевт
На первом месте в списке опасных патологий неврологического типа, по статистике, находится ишемический инсульт левого полушария головного мозга. Последствия заболевания крайне негативные: около 20% случаев несовместимы с жизнью, в 80% пациенты просто остаются инвалидами.
Чаще всего основной причиной нарушения сосудистого кровообращения в головном мозге являются тромбы. Они возникают из-за гипертонической болезни и приводят к закупорке просвета сосуда. Помимо этого, патологию могут вызывать такие заболевания, как высокая вязкость крови, быстрая свертываемость, нарушения работы сердца и сосудов, обмена веществ, сахарный диабет, медленное кровообращение. Очень часто ишемический инсульт поражает тех, кто перенес инфаркт сердца, операции по установке клапана на сердце, страдает от частых головных болей и мигреней.
Основными симптомами ишемического инсульта левого полушария головного мозга являются резкие неожиданные головные боли, головокружение, сопровождающееся тошнотой и судорогами, обморок, состояние комы. При этом у пациента парализует правую сторону тела, нарушаются функции речи и восприятия, сбивается сердечный ритм, повышается потливость и возникает тремор конечностей, кожные покровы становятся сероватого цвета. Врачи Юсуповской больницы проведут быстрое обследование и поставят точный диагноз. Лечение назначается в соответствии с симптоматикой и степенью тяжести патологии.
Жизнь после ишемического инсульта — реабилитация и профилактика повторного инсульта
Главную роль в восстановлении человека после инсульта, возвращение его к самостоятельной жизни, играет правильная реабилитация.
Реабилитация ставит перед собой задачу — на сколько это возможно восстановить утраченные функции пациента, адаптировать его к изменившимся условиям жизни.
Принципы реабилитации включают в себя несколько важных аспектов:
- раннее начало;
- комплексный подход;
- индивидуальная программа реабилитации;
- промежуточные и долгосрочные цели;
- мультидисциплинарная бригада врачей;
- мотивация человека восстановиться;
- активное участие пациента;
- непрерывность;
- вовлечение в процесс реабилитации родных и близких.
Больше о том, почему комплексный подход в реабилитации эффективнее, и как работают врачи в мульидисциплинарной бригаде, вы можете узнать здесь.
Ишемический инсульт. Этапы реабилитации
Последствия и восстановление после ишемического инсульта зависят от времени начала реабилитации. Чем раньше начнется работа со специалистам, тем лучше будет результат, а также уменьшится вероятность возникновения осложнений.
Реабилитация после ишемического инсульта включает два этапа: больничный, во время госпитализации, и домашний, после выписки из больницы. Покинув больницу, человек может взять квоты и поехать в санаторий, проходить реабилитационные процедуры в поликлинике или обратиться за помощью к специалистам для реабилитации на дому.
Периоды восстановления после ишемического инсульта