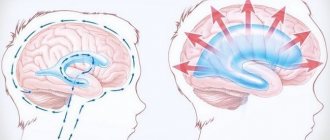
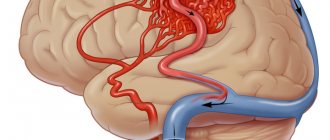
Под термином «энцефалопатия» понимают разные по генезу патологические расстройства, в основе которых лежит дегенерация нейронов мозга из-за нарушения метаболизма. Основные изменения при этой болезни происходят в эмоциональной и интеллектуальной сферах. ДЭП – дисциркуляторная энцефалопатия пожилых – относится к прогрессирующим патологиям, основной причиной которой считается уменьшение кровообращения в мозге. Диагностируется преимущественно у людей после 50 лет.
Как протекает энцефалопатия у пожилых людей
Это неврологическое заболевание поражает в среднем 5-6% пожилых людей в нашей стране. Относится к сосудистой неврологической патологии, встречается даже чаще острых инсультов, аневризм.
У пожилых людей поражение головного мозга возникает при стойком нарушении церебрального кровотока. В таком состоянии клетки мозга не получают нужное количество кислорода и питательных компонентов, массово погибают нейроны в разных участках мозга, что вызывает ряд характерных симптомов:
- нарушение координации движений;
- снижение слуха, зрения;
- когнитивные расстройства – ухудшение памяти, концентрации внимания.
Примерно в 65% случаев болезнь манифестирует с депрессии. В начальной стадии возникает нарушение эмоциональной сферы человека, больные могут жаловаться на соматические ощущения, например, головные боли, боли в спине, шум в голове, артралгию. Часто возникает раздражительность, упадок сил, перепады настроения, агрессия.
Хотя патологию диагностируют преимущественно у пожилых людей, с каждым годом она «молодеет». Всё чаще ее обнаруживают у больных после 40 лет.
Лечение энцефалопатии головного мозга
Лечение энцефалопатии в нашей клиники проходит с применением комплексных методов. Методики включают в себя, как процедуры для лечения непосредственного заболевания, так и процедуры необходимые для предупреждения повторных патологий. Применяются схемы восстановительной медицины нормализующие кровоток головного мозга. Это возвращает состояние человека к норме и восстанавливает функции головного мозга.
Наиболее приоритетным направлением в профилактике энцефалопатии является уменьшение факторов риска возникновении заболевание сосудистой системы головного мозга. Самым распространённым из такого рода факторов считается артериальная гипертензия. Если у больного диагностирована артериальная гипертензия, то для предотвращения возникновения сосудистых заболеваний мозга, у больного необходимо, в как можно более сжатые сроки достичь нормотонии. Достичь этой цели можно только использованием нейрометаболической терапии с преобладанием специфической лекарственной терапией (ноотропная терапия).
Энцефалопатия может быть вызвана следующими причинами:
— получение травм головы, так называемая посттравматическая энцефалопатия;
— в результате возникновения патологий в течение беременности и при родах, такую энцефалопатию называют перинатальной;
— гипертония, дисциркуляция, атеросклероз;
— употребление алкоголя, наркотиков, отравление тяжёлыми металлами, медицинскими препаратами, ядовитыми веществами (энцефалопатия токсическая);
— травмы почек и печени;
— воздействие радиации;
— ишемическая болезнь и диабет;
— сосудистая патология мозга,
— венозная энцефалопатия.
Симптомы энцефалопатии головного мозга
Основные симптомы у энцефалопатии бывают следующие:
— забывчивость, потеря нити разговора;
— сбои в работе сознания (спутанность сознания);
— скаберзные, глумливые, пошлые, оскорбительные для других шутки и выражения;
— безынициативность, ленность;
— боли в голове, головокружения;
— стойкое снижение фона настроения, ворчливость (депрессия);
— отсутствие критики к своему состоянию.
Человек, больной энцефалопатией обычно замечает у себя и проявляет жалобы на:
— быстрое утомление,
— вспыльчивость,
— рассеянность,
— общее недомогание,
— нарушения сна.
При осмотре больного грамотным врачом-неврологом чаще всего выявляются апатичное состояние, многословность, замедленное мышление, узкий круг интересов, сонное состояние днём, возможно также затруднённое произношение, трудность речи.
Причины энцефалопатии головного мозга
Энцефалопатия или дистрофия мозга — заболевание, возникающее как у маленьких детей, так у подростков и у взрослых людей.
Это собирательное понятие, которое в любом случае характеризуется нарушениями функций головного мозга.
Хотя в разных возрастных периодах оно характеризуется своими особенностями.
К примеру, у маленьких детей наблюдается полный симптомокомплекс данного заболевания.
А у взрослых людей энцефалопатия является скорее следствием таких заболеваний как гипер или гипотония, вегетодистония, атеросклероз, травмы и грубые патологии шейного отдела позвоночного столба, сердечная недостаточность и тому подобные нарушения.
И в первом и во втором случае эти симптомы обобщают под названием — энцефалопатия.
Симптомы энцефалопатии похожи, а источники их появления различны.
У новорожденных самой частой причиной возникновения энцефалопатии является родовая травма, далее стоит гипоксия.
Однако эти причины не всегда вызывают возникновение энцефалопатии. Есть случаи диагностики энцефалопатии и новорожденных, появившихся на свет без каких либо родовых патологий. Что говорит о сложности и многогранности данного симптомокомплекса самого и причин его появления.
Общие диагностические данные энцефалопатии показывают, что это заболевание головного мозга, но возникающее не как по причине его прямого/местного повреждения, так и вследствие возникновения нарушений в организме. Что утрачивается в процессе борьбы с этим заболеванием. Отсюда лечение отдельных симптомов или устранения только явных причин его возникновения и развития становится малоэффективным.
Даже обычному человеку понятно, что головной мозг существует в единении с организмом. И питается он теми же белками, углеводами и витаминами, которые попадают с пищей. Внутричерепное давление полностью зависит от артериального давления, а состав крови, омывающей мозг, зависит от работы почек, печени, щитовидной и иных желез внутренней и внешней секреции. Что и объясняет случаи возникновения энцефалопатии без видимых на это причин. То есть без родовой травмы головного мозга при рождении у детей, или иных травм и нарушений в области головы и шеи у взрослых пациентов.
Немаловажным является и общая устойчивость организма к внешним и внутренним негативным воздействиям. Что и объясняет отсутствие энцефалопатии у детей с родовыми травмами. Или у взрослых с грубыми травмами шейных позвонков, гипо и гипертонически зависимых пациентов и иных причин, чаще всего вызывающих энцефалопатию в чистом виде. Причины развития определяют политику лечения энцефалопатии.
ЦНС (Центральная Нервная Система) человека обладает, с одной стороны уникальным свойством компенсации, а с другой — высокой чувствительности ко всем внутренним нарушениям во всем организме.
С одной стороны высокая устойчивость излечивает или снижает риск появления этого заболевания даже при явных травмах.
С другой – повышенная чувствительность может вызвать появление энцефалопатии и при незначительных (на первых взгляд) нарушениях во внутренних органах.
К примеру, в пищеварительной, сердечнососудистой или мочевыводящей системах. Что неоднократно диагностировалось у пациентов, страдающих энцефалопатией.
К основным причинам, вызывающим энцефалопатию относят:
- Грубые травмы головы (головного мозга), что приводит к возникновению посттравматической энцефалопатии;
- Патологические роды и нарушения в период беременности – перинатальная энцефалопатия;
- Гипертонический криз, атеросклероз, различные дисциркуляционные нарушения – сосудистая или гипертоническая энцефалопатия;
- Хроническая интоксикация (алкогольная, медикаментозная, тяжелыми металлами и ядами – токсическая энцефалопатия;
- Наркомания.
Пациенты с такими синдромами жалуются на быструю утомляемость и общую слабость, раздражительность и слезливость, нарушение сна. У них отмечается апатия и дневная сонливость, многословие и затруднение в произношении, а также иные видимые признаки энцефалопатии.
Стадии развития энцефалопатии головного мозга
В развитии энцефалопатии головного мозга разделяют 3 стадии I стадия энцефалопатии — умеренно выраженная или компенсированная, характеризуется церебрастеническим синдромом. Что проявляется забывчивостью, частыми кратковременными головными болями, нарушениями эмоционального статуса, головокружениями. А также дистоническими вегетососудистыми реакциями и различными психопатическими реакциями. К примеру, астенодепрессивный и ипохондрический, параноидальный и аффектный тип. В данной стадии отмечается доминирование церебрастении, что проявляется некоторой расторможенностью, несдержанностью и легкой возбудимостью, а также быстрой сменой настроений и очень тревожным сном.
II стадия энцефалопатии – субкомпенсирование. Где происходят первые органические изменения структурных единиц мозга. Внешне мы видим не усиление, а увеличение стойкости внешних признаков первой стадии. Те же головные боли с появлением стойкого шума в ушах, усиливаются и становятся боле явными психопатические симптомы. Церебрастения переходит в свою гиподинамическую форму. Другими словами теперь преобладает вялость и подавленность, снижение остроты памяти и потеря сна. Все потому, что сниженная сосудисто-мозговая деятельность вызывает мелкоочаговые поражения головного мозга всех структур и уровней его организации. Отсюда формируются признаки устойчивого неврологического синдрома. То есть имеют место псевдобульбарный и амиостатический симптомокомплексы. И пирамидальная недостаточность, а именно дисфония (нарушение слуха), дизартрия (нарушение питания), закрепляются рефлексы автоматизма орального типа, девиация (нарушение сочетанной работы нижней части лица и языка). Что проявляется гипомимичностью и замедленностью их действий. В пальцах рук наблюдается легкий, но устойчивый тремор, дискоординация, неловкость самых простых движений. Тремор головы и фотопсия (нарушение зрения). Имеют место эпилептические припадки (названные джексоновскими) и анизорефлексия. А также нетипичные патологические рефлексы сгибательного типа.
III стадия энцефалопатии – декомпенсаторная. В морфологии тканей головного мозга тяжелые диффузные изменения, присутствует образование периваскулярных лакун и гранулярных атрофий коры обоих полушарий. МРТ и КГ выявляют снижение плотности отдельных участков белого вещества головного мозга вокруг боковых желудочков и в мозговых полушариях, а именно в их субкортикальных отделах, что называется лейкоариозом. Из визуальных симптомов наблюдаются утяжеления имевшейся симптоматики с преобладанием нарушений в функционировании одной из областей головного мозга. К примеру, мозжечковые расстройства или развитие сосудистого паркинсонизма, парезы или резкое ухудшение памяти. Эпилептические припадки учащаются и удлиняются по времени. Часты психические нарушения, выражающиеся в закреплении признаков глубокой деменции. Нарушается и общесоматическое состояние. Развиваются нарушения в кровоснабжении головного мозга.
Причины энцефалопатии
- сосудистые патологии, особенно – хроническая ишемия мозга;
- атеросклероз в сосудах мозга (примерно в 60% случаев);
- хроническая гипертония, а также гипертензия при поликистозе почек, гломерулонефрите, болезни Иценко-Кушинга и других состояниях;
- патология позвоночных артерий, которые участвуют в мозговом кровообращении, в том числе на фоне травм, остеохондроза, пороков развития;
- сахарный диабет, в частности диабетическая макроангиопатия;
- черепно-мозговые травмы;
- аритмия;
- системный васкулит.
У пожилых энцефалопатия формируется преимущественно на фоне других заболеваний, часть из которых развивается при физиологическом старении организма.
Причины
ЛНГ может быть обусловлена инфекционными болезнями, развитием воспалительного или злокачественного процесса, системными заболеваниями соединительной ткани.
Наиболее распространенные причины:
- инфекционные заболевания — малярия, туберкулез, аспергиллез, герпес, боррелиоз, клещевой энцефалит, абдоминально-тазовые абсцессы, абсцесс предстательной железы, холецистит, стоматологические инфекции, эндокардит, остеомиелит, синусит, цитомегаловирус, вирус Эпштейна — Барр, ВИЧ, мочеполовые инфекции, оппортунистические инфекции;
- аутоиммунные заболевания — воспалительные заболевания кишечника, ревматоидный артрит, болезнь Стилла взрослых, ревматическая полимиалгия, синдром Рейтера, васкулит, системная красная волчанка, ревматическая лихорадка;
- злокачественные опухоли — почечно-клеточный рак, гепатома, рак толстой кишки, рак поджелудочной железы, саркомы, лимфомы, хронический лейкоз, метастатический рак.
К другим причинам относятся:
- лекарственно-индуцированная лихорадка (реакция гиперчувствительности на определенные лекарства);
- гепатиты (гранулематозный, волчаночный, алкогольный);
- осложнения цирроза печени;
- тромбоз глубоких вен;
- подагра;
- болезнь Бехчета;
- синдром Фелти;
- саркоидоз;
- тиреоидит, болезнь Крона, семейная периодическая лихорадка, циклическая нейтропения (редко).
Стадии
Исходя из тяжести симптомов, ДЭП делят на три стадии:
- При первой заметны легкие когнитивные нарушения, неврологический статус не изменён. Большинство пациентов на этом этапе субъективно оценивают проявления заболевания, качество их жизни практически не меняется. Больной может жаловаться на общую слабость, усталость, головокружение, бессонницу, снижение работоспособности, становиться плаксивым и раздражительным, развивается депрессия.
- На второй стадии появляются явные когнитивные, а также двигательные расстройства, больше всего страдает эмоциональная сфера. Человек может хуже слышать, видеть, появляются провалы в памяти, дискоординация движений. Постепенно личность больного деградирует, повышается уровень раздражительности и тревожности.
- Третья стадия считается сосудистой деменцией, может иметь разную степень выраженности, возникают психические и двигательные нарушения. Полноценной жизнью человек не может жить, нуждается в уходе. На последней стадии часто развивается слабоумие.
Симптомы тем сильнее, чем старше человек на момент выявления болезни. Кроме того, её течение зависит от общего состояния здоровья, наличия других заболеваний.
Диагностика
Для раннего выявления энцефалопатии пожилым, которые уже имеют нарушения мозгового кровообращения, рекомендован периодический контроль неврологом. Это относится к диабетикам, гипертоникам, пациентам с атеросклерозом.
Диагностика включает:
- офтальмоскопию;
- Эхо-ЭГ;
- ЭЭГ;
- РЭГ;
- УЗИ сосудов головы, шеи;
- дуплексное сканирование;
- МРА/МРТ;
- коагулограмму, определение уровня холестерина, измерение артериального давления.
Могут быть назначены консультации не только невролога, но и кардиолога, эндокринолога, офтальмолога, нефролога.
Лечение лихорадки неясного генеза
Лечение лихорадки неясного генеза направлено на устранение основной причины. Так, примерно половина пациентов с гранулематозными поражениями печени, обращающихся по поводу ЛНГ, с течением времени выздоравливают самопроизвольно, без специфического лечения. Остальные демонстрируют хороший ответ на кортикостероиды, а продолжительность терапии варьируется от нескольких недель до нескольких лет. Лечение гигантоклеточного артериита и ревматической полимиалгии также проводится при помощи стероидов, при этом ведется тщательное наблюдение за пациентом, чтобы избежать стероидной токсичности и развития осложнений. При подозрении на лекарственную лихорадку пациента просят прекратить прием препарата на некоторое время. Если причина в лекарстве, снижение температуры наступает в течение 2 дней.
Исследования показывают, что длительная ЛНГ, причину которой установить не удалость, обычно имеет благоприятный прогноз.
Выбор терапии для пациентов с лихорадкой неизвестного происхождения зависит от ее этиологии.
Особенности и преимущества лечения лихорадки неясного генеза в клинике Рассвет
Лечение лихорадки неясного генеза требует тщательного сбора анамнеза, точного выбора направления диагностического поиска, внимательного исключения всех возможных причин повышенной температуры, подбора оптимальной тактики лечения.
Если у вас или вашего ребенка наблюдается длительное повышение температуры тела, а причина остается неясной, обратитесь к терапевту или педиатру Рассвета. Наши врачи точно установят причину вашего недомогания, при необходимости пригласят для консультации других специалистов клиники: инфекционистов, гематологов, онкологов, гастроэнтерологов, ревматологов, пульмонологов, хирургов.
Рассвет располагает мощной диагностической базой, современным высокотехнологичным диагностическим и лечебным оборудованием. Наши врачи используют международные протоколы, проводят лечение, основываясь на принципах доказательной медицины. Антибиотикотерапия и стероидная терапия при ЛНГ назначается только по показаниям, после проведения лабораторных и инструментальных исследований. До установления причины ЛНГ мы проводим симптоматическую терапию. Доверьте свое здоровье нашим специалистам. Ваш сложный диагноз — наша работа.
Лечение
Основная задача терапия – улучшение кровообращения головного мозга, защита нервных клеток от кислородного голодания и ишемии. В зависимости от первопричины заболевания лечение может включать:
- гипотензивные, сахароснижающие препараты;
- диета для снижения уровня холестерина и препараты, его понижающие;
- блокаторы кальциевых каналов, ингибиторы фосфодиэстеразы и другие средства для улучшения церебральной гемодинамики;
- антиагреганты, чаще всего для пожизненного приема;
- нейропротекторы, например производные пирролидона;
- витаминные комплексы.
Диагностика и лечение ДЭП проводятся врачом-неврологом. В тяжёлых случаях, например, когда просвет внутренней сонной артерии сужается более чем на 70%, что и вызывает энцефалопатию, рекомендовано оперативное вмешательство. Хирургическим путём лечат и аномалии позвоночных артерий.
Даже правильно подобранное лечение может только замедлить прогрессирование заболевания, и то, в основном, на первой или в начале второй стадии. Третья стадия практически неизлечима, контролировать симптомы становится невозможно. Кроме того, у некоторых людей болезнь прогрессирует быстро – между стадиями проходит не более 2-х лет.
Публикации в СМИ
Лихорадка неясного генеза (ЛНГ) — повышение температуры тела >38,3 °С в течение >3 нед при отсутствии выявления причины после 1-недельного интенсивного диагностического поиска.
Этиология • Инфекционные заболевания. Любая инфекция может сопровождаться лихорадкой, но затруднения в диагностике чаще вызывают спорадические, нехарактерные для данной местности или атипично протекающие заболевания. Важное значение имеет анамнез, в т.ч., эпидемиологический.
•• Бактериальные инфекции ••• Абсцессы брюшной полости (поддиафрагмальный, забрюшинный, тазовый), вероятность которых повышается при наличии в анамнезе травм, операций, гинекологических или лапароскопических манипуляций ••• Туберкулёз — одна из частых причин ЛНГ. Диагностика сложна в случаях внелёгочного туберкулёза при отрицательных туберкулиновых пробах. Важную роль в диагностике отводят поиску лимфатических узлов и их биопсии ••• Инфекционный эндокардит представляет сложность для диагностики в случаях отсутствия сердечных шумов или отрицательном бактериологическом посеве крови (чаще вследствие предшествующей антибактериальной терапии) ••• Эмпиема жёлчного пузыря или холангит у пациентов пожилого возраста могут протекать без локальных симптомов напряжения в правом верхнем квадранте живота ••• Остеомиелит можно заподозрить при наличии локальной болезненности в костях, однако рентгенологические изменения могут быть выявлены лишь через несколько недель ••• Менингеальный или, особенно, гонококковый сепсис можно заподозрить по наличию характерной сыпи; подтверждают данными бактериологического посева крови ••• При идентификации госпитальных ЛНГ следует принимать во вниманию структуру госпитальных инфекций в конкретном лечебном учреждении; наиболее часто этиологическими агентами выступают Pseudomonas aeruginosa и стафилококки.
•• Вирусные инфекции ••• Лихорадка при СПИДе в 80% обусловлена сопутствующей инфекцией, в 20% — лимфомами ••• Инфекция, вызванная вирусом герпеса, ЦМВ, Эпстайна–Барр, трудна для диагностики у лиц пожилого возраста (стёртые клинические проявления); важно серологическое подтверждение наличия инфекции.
•• Грибковые инфекции (кандидоз, фузариоз, актиномикоз, гистоплазмоз) наиболее вероятны у больных СПИД и при нейтропениях.
•• Паразитарные инфекции (малярия, токсоплазмоз, лейшманиоз) можно предположить у лиц, посетивших эндемичные районы.
• Новообразования.
•• Ходжкенские и неходжкенские лимфомы: диагностика затруднена при забрюшинной локализации лимфатических узлов •• Гемобластозы •• Солидные опухоли (наиболее типично — при метастазах в печень или при обструкции опухолью мочевых путей).
• Системные заболевания соединительной ткани.
•• СКВ: диагностике способствует обнаружение АНАТ •• Синдром Стилла не имеет серологических маркёров; сопровождается появлением сыпи цвета сёмги на высоте лихорадки (см. Артрит ревматоидный) •• Среди системных васкулитов наиболее часто — узелковый полиартериит и гигантоклеточный артериит.
• Гранулематозные заболевания.
•• Саркоидоз (диагностика затруднена при изолированном поражении печени или сомнительных изменениях в лёгких; важна биопсия печени или КТ для уточнения состояния бронхопульмональных лимфатических узлов) •• Болезнь Крона представляет диагностическую сложность в отсутствии диареи; важны данные эндоскопии и биопсии.
• Лихорадка лекарственного происхождения (вакцины, антибиотики, различные ЛС): обычно кожные проявления аллергии или эозинофилия отсутствуют; отмена ЛС приводит к нормализации температуры тела в течение нескольких дней.
• Эндокринная патология.
•• Острый тиреоидит и тиреотоксикоз •• Недостаточность надпочечников (редко) • Рецидивирующая ТЭЛА.
Патогенез. Экзогенные пирогены индуцируют выработку цитокинов (ИЛ-1, ИЛ-6, -ИФН, ФНО-). Воздействие цитокинов на терморегулирующие центры гипоталамуса приводит к повышению температуры тела.
Классификация • «Классический» вариант ЛНГ (трудные для диагностики варианты заболеваний, традиционно ассоциирующихся с лихорадкой) • Госпитальные ЛНГ • ЛНГ на фоне нейтропении • ВИЧ-ассоциированные (микобактериозы, ЦМВ-инфекция, криптококкоз, гистоплазмоз).
Клиническая картина • Повышение температуры тела • Тип и характер лихорадки обычно мало информативны • Общие симптомы, сопутствующие повышению температуры тела, — головная боль, общее недомогание, боль в мышцах. Диагностическая тактика • Анамнез •• В анамнезе важны не только жалобы на текущий момент, но и те, что уже исчезли •• Следует выявлять все предшествующие заболевания, включая операции, травмы и психические отклонения •• Существенными могут оказаться и такие детали, как семейный анамнез, данные о вакцинации и приёме лекарств, профессиональный анамнез, уточнение маршрута путешествий, данные о сексуальном партнёре, наличие в окружении животных • Физикальное исследование • На самом раннем этапе диагностики следует исключить искусственные причины лихорадки (введение пирогенов, манипуляции с термометром) • Выявление типа лихорадки (интермиттирующая, ремитирующая, постоянная) позволяет заподозрить малярию по характерной периодичности лихорадки (на 3-й или 4-й дни), но при остальных заболеваниях информации даёт мало • Физикальное обследование следует проводить тщательно и регулярно, акцентируя внимание на появлении или изменении характера сыпи, сердечных шумов, лимфатических узлов, неврологических проявлений, симптомов со стороны глазного дна.
Лабораторные данные • ОАК •• Изменения со стороны лейкоцитов: лейкоцитоз (при гнойных инфекциях — сдвиг лейкоцитарной формулы влево, при вирусных инфекциях — лимфоцитоз), лейкопения и нейтропения (содержание нейтрофилов в периферической крови <1,0109/л •• Анемия •• Тромбоцитопения или тромбоцитоз •• Увеличение СОЭ. • ОАМ • Следует иметь в виду, что персистирующая лейкоцитурия при повторных отрицательных результатах бактериологического посева мочи должна насторожить в отношении туберкулёза почек. • Биохимические исследования крови •• Повышение концентрации СРБ •• При повышении концентрации АЛТ, АСТ необходимо проведение прицельного исследования на патологию печени •• D-димеры фибриногена — при подозрении на ТЭЛА. • Бактериологический посев крови. Проводят несколько посевов венозной крови (не более 6) на наличие возможной бактериемии или септицемии. • Бактериологический посев мочи, при подозрении на туберкулёз почек — посев на селективные в отношении микобактерий среды. • Бактериологический посев мокроты или кала — при наличии соответствующих клинических проявлений. • Бактериоскопия: исследование «толстой капли» крови на плазмодии малярии. • Иммунологические методы • Комплексное обследование больного на туберкулёз •• При анергической или острой инфекции туберкулиновый кожный тест практически всегда отрицателен (его следует повторить через 2 нед). • Серологические исследования проводят при инфекциях, вызванных вирусами Эпстайна–Барр, гепатитов, ЦМВ, возбудителями сифилиса, лаймоборрелиоза, Q-лихорадки, амебиаза, кокцидиоидомикоза. Обязательно тестирование на ВИЧ-инфекцию! • Исследование функций щитовидной железы при подозрении на тиреоидит • Определение РФ и АНАТ при подозрении на системные заболевания соединительной ткани.
Инструментальные данные • Рентгенография органов грудной клетки, брюшной полости, придаточных пазух носа (по клиническим показаниям) • КТ/МРТ брюшной полости и таза при подозрении на абсцесс или объёмное образование • Сканирование костей с Тс99 в ранней диагностики остеомиелита имеет большую чувствительность чем рентгенологический метод • УЗИ брюшной полости и тазовых органов (в сочетании с биопсией по показаниям) при подозрении на объёмное образование, обструктивные заболевания почек или патологию жёлчного пузыря и желчевыводящих путей • ЭхоКГ при подозрении на поражение клапанов сердца, миксому предсердий, перикардиальный выпот • Колоноскопия при подозрении на болезнь Крона • ЭКГ: возможны признаки перегрузки правых отделов сердца при ТЭЛА • Пункция костного мозга при подозрении на гемобластоз, для выявления причин нейтропении • Биопсия печени при подозрении на гранулематозный гепатит • Биопсия височной артерии при подозрении на гигантоклеточный артериит • Биопсия лимфатических узлов, изменённых участков мышц и/или кожи.
Особенности у детей. Наиболее частые причины ЛНГ — инфекционные процессы, системные заболевания соединительной ткани.
Особенности у лиц пожилого возраста. Наиболее вероятные причины — онкологические заболевания, инфекции (в т.ч., туберкулёз), системные заболевания соединительной ткани (особенно — ревматическая полимиалгия и артериит височной артерии). Признаки и симптомы менее выраженные. Сопутствующие заболевания и приём различных ЛС могут маскировать лихорадку. Уровень смертности выше, чем в остальных возрастных группах.
Особенности у беременных. Повышение температуры тела увеличивает риск развития дефектов развития нервной трубки плода, вызывает преждевременные роды.
ЛЕЧЕНИЕ Общая тактика • Необходимо установить причину лихорадки с применением всех возможных методов; до установления причины — симптоматическое лечение • Следует предостеречь от «эмпирической терапии» ГК, способной нанести вред при инфекционной природе лихорадки. Режим. Госпитализация больного, ограничение контактов до исключения инфекционной патологии. Пациентов с нейтропенией помещают в боксы. Диета • При повышении температуры тела увеличивают количество потребляемой жидкости • Больным с нейтропенией запрещают передачу в палату цветов (источник синегнойной палочки), бананов (источник фузарий), лимонов (источник кандид).
Лекарственное лечение Лечение назначают в зависимости от основного заболевания. Если причина лихорадки не установлена (у 20%), можно назначить следующие ЛС. • Жаропонижающие средства: парацетамол или НПВС (индометацин 150 мг/сут или напроксен 0,4 г/сут). • Тактика эмпирической терапии при ЛНГ на фоне нейтропении •• I этап: начинают с пенициллина, обладающего активностью против синегнойной палочки, (азлоциллин по 2–4 г 3–4 р/сут) в сочетании с гентамицином по 1,5–2 мг/кг каждые 8 ч или с цефтазидимом по 2 г в/в каждые 8 или 12 ч •• II этап: при сохранении лихорадки на 3-й день добавляют антибиотик, действующий на грамположительную флору (цефазолин по 1 г в/в каждые 6–8 ч, если ранее не был назначен цефтазидим) •• III этап: при сохранении лихорадки ещё 3 дня следует добавить амфотерицин B 0,7 мг/кг/сут или флуниказол по 200–400 мг/сут в/в •• Если лихорадка устранена, эффективную схему антибиотикотерапии продолжают до восстановления числа нейтрофилов до нормы.
Течение и прогноз • Зависят от этиологии и возраста • Уровень одногодичной выживаемости составляет: 91% для лиц младше 35 лет, 82% для лиц в возрасте 35–64 года и 67% возраст для лиц старше 64 лет. Сокращения. ЛНГ — лихорадка неясного генеза.
МКБ-10 • R50 Лихорадка неясного происхождения