Повторный ишемический инсульт занимает одно из первых мест среди заболеваний, приводящих к инвалидизации больных и летальному исходу. Если продолжительность жизни после первого инсульта составляет в среднем от восьми до девяти лет, то второе острое нарушение мозгового кровообращения может сократить её до двух-трех лет. Поэтому в современных клиниках неврологии, одной из которых является Юсуповская больница, большая роль отводится вторичной профилактике инсульта.
Именно должная профилактика и лечение могут предотвратить повторение сосудистой катастрофы, ведь, согласно статистике, вероятность второго инсульта в течение года после перенесенного первого составляет около 15%, а спустя несколько лет – до 30-40%.
Кто в группе риска
После первичного инсульта в организме сохранены механизмы, провоцирующие следующее развитие событий: внутрисосудистое тромбообразование, атеросклероз сосудов. У больного, как правило, имеется еще и ряд сопутствующих заболеваний, нередко в запущенных формах: гипертоническая болезнь, сахарный диабет, аритмия, сердечная недостаточность и другие. Предотвратить повторный ишемический инсульт в таких случаях — довольно сложная задача, но, благодаря усилиям квалифицированных специалистов Юсуповской больницы она выполнима.
Повторный ишемический инсульт иногда грозит даже пациентам, не подозревающим о том, что они уже перенесли сосудистую катастрофу: больным с кратковременными нарушениями сердечного или мозгового кровообращения, так называемыми транзиторными ишемическими атаками, проявляющимися внезапным возникновением головной боли, головокружением, затеканием руки или ноги – симптомами, на которые зачастую не обращают внимания, несмотря на то, что они являются первыми тревожными звоночками, предшествующими инсульту. Угроза сосудистой атаки возрастает еще больше при преходящей потере зрения, речи, возникновении слабости в верхней или нижней конечности, внезапной амнезии и других симптомах.
В данном случае больному нельзя медлить, рекомендуется как можно скорее обратиться за медицинской помощью в клинику неврологии Юсуповской больницы для получения консультации врача. Вам проведут необходимые обследования: ультразвуковое исследование крупных сосудов (в первую очередь необходимо исследовать сонные артерии), электрокардиограмму, ЭХО-КГ, развернутый анализов крови на липидный профиль и склонность к образованию тромбов, уровень гомоцистеина – аминокислоты, вызывающей ранний атеросклероз и тромбообразование, а также в несколько раз повышающей риск развития инсульта и инфаркта.
Проведение подобного обследования рекомендуется также больным с перенесенным гипертоническим кризом, приступами стенокардии (болями в области сердца), аритмией. Данные состояния часто предшествуют инсульту и являются проявлениями транзиторных ишемических атак.
Записаться на приём
Виды инсультов
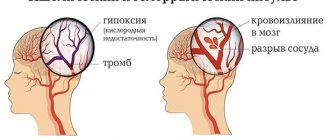
Инсульт, или сосудистый мозговой удар, возникает в результате ухудшения кровоснабжения головного мозга. Это происходит при снижении или полном нарушении проходимости сосуда (ишемический инсульт) или нарушении целостности артерий (геморрагический инсульт), питающих головной мозг.
Иными словами, инсульт — это острое нарушение мозгового кровообращения (ОНМК), сопровождающееся внезапным расстройством функций головного мозга. ОНМК – это всегда осложнение острых или хронически протекающих заболеваний человека.
Если симптомы длятся менее 24 часов, а затем полностью исчезают, то это преходящее нарушение мозгового кровообращения или транзиторная ишемическая атака (ТИА). При такой ситуации нарушение мозгового кровообращения заканчивается полным восстановлением нарушенных функций, а все внезапно возникшие симптомы в течение суток исчезают.
Малый инсульт (микроинсульт) – восстановление пострадавших функций происходит от 24 часов до 3 недель. Причинами малого инсульта является атеросклероз и артериальная гипертензия.
Различают два вида инсультов: геморрагический (кровоизлияние в мозг)
и
ишемический (инфаркт мозга)
.
Геморрагический инсульт
Геморрагический инсульт
– это тяжелое, опасное для жизни заболевание, которое развивается из-за внезапного кровоизлияния в ткань мозга. Это одна из самых тяжелых форм острого нарушения мозгового кровообращения.
Одна из самых частых причин геморрагического инсульта у пациентов пожилого возраста — артериальная гипертензия, второе место занимает атеросклероз.
До 40 лет среди причин развития геморрагического инсульта преобладают аневризмы (врожденные локальные расширения сосудов) и мальформации (врожденное нарушение строения сосуда).
Из-за различия причин заболевания в разных возрастных группах на первое место выходит ранняя и максимально точная диагностика патологии. Проявления геморрагического инсульта
Все проявления патологии головного мозга принято разделять на несколько групп:
Общие симптомы
- Сильная головная боль, которую пациенты часто описывают как «удар по голове». Она возникает резко и сопровождается головокружением, не проходит самостоятельно и не купируется обезболивающими препаратами.
- Рвота без предшествующей тошноты вследствие отека мозга и повышения внутричерепного давления.
- Потеря сознания с последующим возможным развитием коматозного состояния. Этот симптом может быть единственным проявлением геморрагического инсульта. В диагностике могут помочь сведения от людей, находившихся рядом с пациентом и видевших произошедшее.
- Оглушенность, беспричинная сонливость. В то же время на начальном этапе развития геморрагического инсульта нередко наблюдается повышенная эмоциональная и двигательная возбудимость, которую затем сменяет заторможенность.
- Признаки нарушения функционирования вегетативной нервной системы: холодный пот, чувство жара, сухость во рту.
- Повышение температуры тела до высоких значений может наблюдаться в тяжелых случаях.
Специфическая неврологическая симптоматика
Очаговые проявления — это группа симптомов, характеризующаяся рядом специфических неврологических признаков, возникающих в зависимости от локализации очага поражения.
Самыми частыми проявлениями являются:
- слабость в руке/ноге/половине туловища, вплоть до паралича;
- нарушение движения мимической мускулатуры, из-за чего не поднимается веко, опускается угол рта и «парусит» щека при выдохе;
- нарушение чувствительности кожи;
- патология речи, зрения, слуха;
- расходящееся косоглазие;
- нарушение глотания;
- пространственная дезориентация различной степени выраженности — пошатывание, наклон и поворот в сторону при ходьбе, невозможность принятия вертикального положения тела.
Нужно отметить, что описанные клинические проявления возможно увидеть при небольших размерах гематомы. Однако при значительных ее размерах происходит быстрое нарастание отека мозга и состояние пациента становится настолько тяжелым, что выявить очаговые симптомы становится невозможно.
Симптомы раздражения оболочек мозга
Наиболее типичными признаком является ригидность (негибкость) мышц затылка, когда пациент не может прижать подбородок к грудной клетке в положении лежа.
Симптом Брудзинского – еще один признак раздражения оболочек мозга, когда во время проверки ригидности пациент сгибает ноги в коленях.
Диагностика геморрагического инсульта
Для того, чтобы человек без медицинского образования смог вовремя заподозрить начальные признаки инсульта у родственника или знакомого, разработаны специальные рекомендации.
Тест «Лицо-рука-речь
» подразумевает обнаружение наиболее типичных клинических проявлений заболевания:
- Выявление асимметрии лица.
- Пациенту нужно вытянуть перед собой две руки. Если одна из них непроизвольно опускается, то есть вероятность сосудистой катастрофы.
- Пациента просят назвать свои Ф.И.О., адрес, пору года для определения нарушений речи и ориентации человека в пространстве и времени.
Существуют упрощенные варианты тестов, например, УЗП — «улыбнуться, заговорить и поднять руки»
. При заметных отклонениях в этих действиях следует вызывать бригаду скорой помощи и принимать экстренные меры по доставке пациента в стационар.
Перед назначением эффективного лечения врачу необходимо ответить на два вопроса:
- Есть ли инсульт?
- Если да, то какой вид инсульта развился?
Определение характера поражения головного мозга возможно только при проведении КТ или МРТ. Без этих высокоточных методов исследования диагностика инсульта является неполноценной.
Выделяют признаки, которые с большей вероятностью свидетельствуют о возникновении геморрагического инсульта:
- У пациента ранее диагностировалась артериальная гипертензия, при этом лекарственные средства не оказывали должного эффекта либо пациент их попросту не принимал.
- Ухудшение состояния связано с пиком физической активности или эмоционального перенапряжения.
- Резкое и значительное ухудшение самочувствия с выраженной общемозговой и очаговой симптоматикой (специфические неврологические признаки см. выше).
Ишемический инсульт
Ишемический инсульт (инфаркт мозга)
возникает в связи с полным или частичным прекращением поступления крови в мозг по какому-либо сосуду в результате тромбоза, эмболии, спазма сосудов, патологии магистральных (главных) сосудов или резкого падения АД.
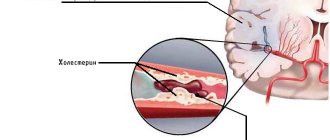
Атеротромботический ишемический инсульт
— возникает в результате перекрытия сосуда атеросклеротической бляшкой или тромбом, который от нее оторвался.
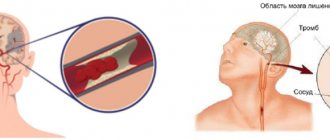
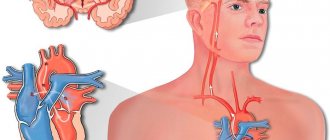
Тромбоэмболический ишемический инсульт
— развивается в случае закупорки сосуда эмболом (тромбом), который попал в головной мозг из периферического источника – чаще всего из сердца при фибрилляции предсердий.
Важнейшие факторы риска развития ишемического инсульта:
- Артериальная гипертензия
– самый важный корригируемый фактор риска развития как ишемического, так и геморрагического инсульта. Существует прямая связь между уровнем АД и риском сердечно-сосудистых заболеваний (ССЗ): чем выше показатели систолического и/или диастолического АД, тем выше риск развития как инсульта, так и инфаркта миокарда. - Заболевания сердца (в том числе Мерцательная аритмия)
– к ним относят перенесенный инфаркт миокарда, стенокардию, фибрилляцию предсердий, сердечную недостаточность. В среднем риск развития инсульта при патологии сердца увеличивается в 2-3 раза, его вероятность становится еще более высокой при наличии гипертрофии миокарда левого желудочка и сердечной недостаточности.Более половины всех случаев кардиоэмболического инсульта составляет фибрилляция предсердий (ФП)
. Так, ФП без поражения клапанов сердца увеличивает риск развития ишемического кардиоэмболического инсульта в 5 раз, а при наличии клапанного порока – в 17 раз. Около половины приступов ФП протекают бессимптомно, из них 30% продолжаются более 48 часов, что создает реальную угрозу для образования тромбов в предсердии с последующей закупоркой сосудов головного мозга и развитием инсульта. Таким образом, с ФП связаны не менее 20% ишемических инсультов.
Связанные с ФП инсульты протекают особенно тяжело и ассоциируются с большей частотой инвалидизации. Около половины пациентов умирают в течение первого года. Кроме того, ФП может быть причиной когнитивных (умственных) дисфункций, в т.ч. деменции (слабоумия). У больных с ФП ухудшается качество жизни, снижается переносимость физических нагрузок, нередко появляется и / или прогрессирует дисфункция левого желудочка с развитием сердечной недостаточности. Приблизительно в 25% случаев аритмия может протекать бессимптомно и выявляется случайно при медосмотре.
A90 – самый маленький и простой в использовании автоматический тонометр для измерения артериального давления на плече в линейке продуктов Microlife. Работа с одной кнопкой обеспечивает эффективную и удобную работу даже во время путешествия.
Удобная манжета 22-42 см. Для всех распространенных размеров плеч. PAD технология для выявления сердечной аритмии. Работа с одной кнопкой. Легок в использовании.
- Транзиторные ишемические атаки (ТИА – преходящее нарушение кровообращения головного мозга)
. Примерно у 30% пациентов с ТИА любого происхождения в течение последующих пяти лет развивается инсульт. Более чем у 20% из них – в течение первого месяца после первой ТИА и около 50% – в течение первого года. Вероятность развития инсульта после ТИА строго коррелирует с возрастом больного (в каждом последующем десятилетии жизни вероятность развития инсульта в 1,45 раза выше, чем в предыдущем) и частотой возникновения ТИА. Длительность клинических проявлений ТИА в большинстве случаев не превышает 10-15 минут, а нередко продолжается лишь 2-3 минуты. По этой причине пациенты, перенесшие ТИА, не всегда обращаются за медицинской помощью. С целью выявления ТИА в анамнезе необходим целенаправленный унифицированный расспрос пациента. - Курение
. В среднем, курение увеличивает риск развития инсульта на 40% у мужчин и на 60% у женщин. Это один из наиболее мощных ФР развития атеросклероза сонных артерий и ИБС. Прекращение курения приводит к постепенному снижению риска инсульта. Этот момент имеет жизненно важное профилактическое значение у тех, кто уже перенес ишемические нарушения мозгового кровообращения или ТИА. - Сахарный диабет (СД)
– один из серьезных факторов риска развития инсультов. В возрасте старше 40 лет ОНМК возникают у больных СД в 1,5-2 раза чаще, а в возрасте до 40 лет в 3-4 раза чаще, чем в популяции. У страдающих СД гораздо выше летальность при инсульте. - Нарушения липидного обмена и атеротромбоз
. Высокий уровень холестерина (ХС) в крови является одним из ведущих факторов риска сосудистых заболеваний мозга. Высокие уровни липопротеинов высокой плотности (ЛПВП) снижают риск сосудистых заболеваний, а высокие уровни липопротеинов низкой плотности (ЛПНП), низкие уровни липопротеинов высокой плотности (ЛПВП), высокие уровни триглицеридов (ТГ) способствуют развитию атеросклероза церебральных (мозговых) артерий и являются важным фактором развития инсульта. - Другие факторы, имеющих значение в развитии инсульта:
- Злоупотребление алкоголем;
- Гиподинамия (хронический дефицит физической активности);
- Характер питания: избыточное потребление соли, преимущественное потребление животных жиров и др.
- Избыточная масса тела;
- Оральные контрацептивы (причина инсульта у женщин), особенно в сочетании с курением или артериальной гипертензией способствуют тромбообразованию. Данные препараты следует с осторожностью назначать женщинам, уже имеющим вышеуказанные факторы риска;
- Высокие псохоэмоциональные нагрузки, хронические психотравмирующие ситуации, некоторые личностные особенности и реакции на стресс, тип поведения – стремление к конкуренции, нетерпимость, агрессивность и враждебность;
Симптомы ишемического инсульта
Самым явным и первым предвестником ишемического инсульта является резкое увеличение артериального давления
, поэтому так важно контролировать артериальное давление. Рекомендуется измерять АД дважды в день в одно и то же время. По международным рекомендациям кардиологов для домашнего использования оптимальным выбором будет автоматический тонометр.
Дальнейшие симптомы ишемического инсульта развиваются очень быстро.
Данный вид инсульта развивается чаще ночью или под утро
. Также прослеживается связь с предшествовавшей повышенной эмоциональной (стрессовый фактор) или физической нагрузкой, употреблением алкоголя, кровопотерей или прогрессированием инфекционного процесса или соматического заболевания.
Самые типичные симптомы ишемического мозгового инсульта:
- потеря ясности речи;
- нарушение координации в пространстве;
- слабость мышц.
Нарушения в опорно-двигательной системе сигнализируют о поражении головного мозга, которое случилось из-за закупорки мозговой артерии.
Кроме типичных симптомов, у больного могут наблюдаться
:
- внезапные и сильные головные боли;
- тошнота;
- рвота;
- головокружение.
Нарушения речи и координации возникают стремительно. Именно по ним зачастую и диагностируют заболевание, лечение которого должно начаться моментально.
Отличительная особенность геморрагического инсульта от ишемического
– нарастание нарушения сознания при неизменной двигательной и чувствительной патологии. Это может быть признаком увеличения гематомы (ограниченное скопление крови в тканях с образованием полости, содержащей жидкую или свернувшуюся кровь).
Дифференциальная диагностика жизненно важна, потому что лечение разных видов инсульта может кардинально отличаться.
Причины
Причин развития повторного инсульта несколько, в том числе есть независящие от человека факторы, провоцирующие развитие повторного инсульта:
- Возраст больного,
- Гипертоническая болезнь,
- Алкогольная, наркотическая зависимость, табакокурение,
- Нерациональное питание,
- Несоблюдение рекомендаций врача,
- Стресс,
- Ожирение,
- Малоподвижный образ жизни,
- Высокий уровень холестерина,
- Повышенная раздражительность,
- Заболевания сердечно-сосудистой системы,
- Неправильный режим работы и отдыха, ночные смены, нарушенный сон,
- Сахарный диабет.
Наиболее частым вариантом сосудистого нарушения является ишемический инсульт, на долю которого приходится до 85% случаев. Данный вид инсульта вызывает закупорка сосудов, питающих головной мозг либо их критическое сужение.
Развитие ишемического инсульта обусловлено, прежде всего, разрушительным образом жизни человека, что подразумевает: злоупотребление алкоголем, злостное курение, неправильный рацион питания, гиподинамию (недостаточность двигательной активности). Подобные привычки приводят к дефициту кислорода в головном мозге, связанном с неполноценной работой сердца, утратой сосудами своей эластичности и способности к расширению, благодаря которому увеличивается поток крови, что необходимо для нормальной деятельности ЦНС.
Повторный ишемический инсульт возникает в силу ряда основных причин:
- психологических и эмоциональных стрессов;
- чрезмерных нагрузок, тяжелого физического труда (чаще всего рецидивы случаются в дачный период, если больной длительное время пребывает в неудобной позе, вниз головой, к тому же под палящим солнцем, вследствие чего происходит обезвоживание организма, повышающее риск сосудистой катастрофы);
- ухудшения качества жизни;
- ухудшения экологической обстановки;
- безразличного отношения к собственному здоровью (пренебрежения профилактикой, неправильного образа жизни).
АЛКОГОЛЬ
Злоупотребление алкоголем приводит к повышенному риску развития геморрагического инсульта (кровоизлияния в мозг). Сократите потребляемое количество алкоголя до минимума.
ОЖИРЕНИЕ
Избыточный вес негативно сказывается на работе вашего сердца и сосудов. У лиц с избыточной массой тела или ожирением часто имеет место повышенное артериальное давление и сахарный диабет. Перечисленные факторы значительно увеличивают риск развития повторного инсульта. Для снижения риска необходимы мероприятия по коррекции массы тела, которые может предложить ваш лечащий врач для Вас индивидуально.
Симптомы и последствия
Симптомы повторного инсульта не всегда такие же, как при первом инсульте, определить их порой довольно нелегко. Поэтому при первых проявлениях дискомфорта целесообразно обратиться к профессионалам — в центр неврологии Юсуповской больницы, где пациенту в краткие сроки проведут комплексное обследование и назначат немедленное лечение, благодаря чему минимизируют риск развития тяжелых осложнений. Наши специалисты организуют перевозку больного в стационар.
Основные симптомы, которые должны вызвать тревогу у больного, перенесшего ранее первый инсульт:
- мышцы лица, тела или конечностей парализуются либо немеют;
- резко ухудшается, снижается зрение, возникает слепота;
- нарушаются речевые способности;
- нарушается сознание: ощущается небольшая сонливость, возникает обморок, нарушается координация движений;
- возникает тошнота, рвота.
Степень тяжести приступа зависит от объема пострадавшей части мозга и локализации пораженного участка. Среди вероятных последствий повторного ишемического инсульта при условии отсутствия адекватной медицинской помощи можно выделить следующие:
- утрата контроля над органами чувств;
- утрата способности к мышлению;
- нарушение или утрата двигательной функции;
- летальный исход (у пациентов, перенесших повторный ишемический инсульт, выживаемость значительно снижается).
Повторный ишемический инсульт больные переносят намного тяжелее первого, какими последствиями он будет сопровождаться предугадать порой невозможно. В некоторых случаях характер полученных патологий становится необратимым. Поэтому основная роль принадлежит в первую очередь профилактике инсульта.
Характерные симптомы
Рецидив мозгового удара у большей части людей поражают ту же область, что и в первый раз. Клиническая картина может дополняться незнакомыми нарушениями, если локализация некроза или его площадь сильно отличается.
Основные признаки патологии включают:
- одностороннее/двустороннее онемение, обездвиживание конечностей, нижней части лица;
- частичную слепоту;
- раздвоение зрения;
- шаткость походки;
- нарушение координации;
- спутанность, бессвязность, заторможенность речи.
Основные симптомы могут дополняться головной болью, головокружением, тошнотой, рвотой, обмороками, судорогами. Развитие заболевания бывает плавным (количество, сила клинических признаков нарастает постепенно) или быстрым. Последнее более характерно для геморрагической формы, обширного инфаркта мозга.
Первая доврачебная помощь
При появлении первых симптомов инсульта:
- Больного уложить на кровать.
- Вызвать скорую помощь.
- Положить больного на спину или бок, если началась рвота или он потерял сознание.
- Расстегнуть одежду, ремень.
- Открыть окно для доступа в комнату свежего воздуха.
- На голову положить холодное мокрое полотенце или лед в пакете, завернутый в хлопчатобумажную ткань.
- Измерить больному давление, пульс, следить до приезда врачей за давлением и дыханием.
- В случае необходимости дать лекарства, которые ранее назначил лечащий врач.
- Постоянно разговаривать с больным, пытаться получить от него ответы на вопросы, не терять контакта.
Памятка по оказанию первой помощи пожилым при ишемическом инсульте
При первых проявлениях симптомов ишемического инсульта необходимо вызвать бригаду врачей, чтобы оказать неотложную медицинскую помощь. Эффективность дальнейшего лечения напрямую зависит от своевременности этих действий. Пока едет скорая помощь, следует подготовить пожилого пациента и предпринять определенные действия:
- Пострадавшего надо уложить так, чтобы плечи и голова располагались выше тела, это поможет снизить давление крови на сосуды головного мозга. Передвигать или перекладывать пожилого человека нельзя – от этого ему может стать только хуже.
- Нельзя давать больному есть и пить в ожидании врачей из-за вероятности нарушения привычной функции глотания, человек подавится или захлебнется.
- Категорически запрещается давать какие-либо препараты до приезда врачей скорой помощи, вы можете не облегчить, а, наоборот, усугубить состояние пожилого родственника.
- Ротовую полость надо очистить от любых выделений и предметов (от слюны, крови, слизи, пищи).
- Обеспечить все условия для свободного дыхания: увеличить доступ свежего воздуха, снять тугие предметы одежды.
- Если человек потерял сознание, но самостоятельно дышит, его необходимо повернуть на бок, положить голову на руку и слегка наклонить вперед, а ногу согнуть в колене, чтобы она не дала ему случайно перевернуться.
- При отсутствии дыхания пожилого человека кладут на спину и делают ему искусственную вентиляцию легких. Если нет пульса, к этой процедуре добавляют массаж сердца. На каждые два вдоха должно приходиться 30 сердечных сокращений (2/30). Данные мероприятия следует выполнять лишь при наличии необходимых навыков и умения до тех пор, пока пострадавший не начнет дышать самостоятельно либо до приезда врачей скорой помощи.
Развитие ишемического инсульта у пожилых людей происходит очень быстро, поэтому так важно оказать квалифицированную медицинскую помощь буквально в первые минуты и часы заболевания. Лечение обязательно должно проходить в отделении реанимации (интенсивной терапии), где все силы будут брошены на проведение необходимых медицинских манипуляций. Чем быстрее это произойдет, тем благоприятнее прогноз и исход болезни. Оптимальное время оказания первой помощи и лечения – 2–4 часа от начала приступа. Если успеть за этот небольшой отрезок времени провести необходимую терапию, то, возможно, удастся избежать многих осложнений.
Прогноз
Как уже известно, пятилетний прогноз выживаемости неутешителен. Утрата интеллектуальных и двигательных способностей после второго инсульта может быть пожизненной. Большинство больных после рецидива страдают необратимыми изменениями, патологиями в коре головного мозга.
После поражений у больных, как правило, наступает инвалидизация. Более чем у половины пациентов после перенесенного повторного инсульта наступает коматозное состояние, которое не позволяет врачу дать позитивный прогноз о выходе из него.
Реабилитация больных после повторного ишемического инсульта в клинике неврологии Юсуповской больницы основывается на традиционных, новейших и авторских методиках восстановления пациентов, которые перенесли инсульт.
Благодаря обширной практике и богатым знаниям специалистов клиники в сфере реабилитационной медицины, комплексное восстановление больных проводится на высочайшем уровне, соответствующем мировым стандартам.
Для оптимальной реабилитации пациентам созданы комфортные условия пребывания: уютные палаты, полноценное питание и внимательное отношение персонала.
Позвоните по телефону и врачу-координатор ответит на все ваши вопросы.
Записаться на приём
Восстановление в пансионате
Реабилитация пожилого человека после инсульта в домашних условиях требует полной занятости одного из родственников на ближайшие полгода. Пока больной является лежачим, его нельзя оставлять дома одного по двум причинам: он беспомощный и заниматься с ним необходимо несколько раз в день. Объём ухода настолько большой и разнонаправленный, что вскоре и самому ухаживающему потребуется поддержка и замена.
В пансионатах для пожилых реабилитацией больных занимаются профессионалы. Для лечения используется специальное оборудование. На каждого пациента разрабатывается индивидуальная программа. Отработанные годами методы восстановления дают положительные результаты уже через месяц.
Жизнь после ишемического инсульта
Если пациент переживает острый период инсульта, то возможны остаточные нарушения в виде:
- полного обездвиживания;
- паралича с одной стороны туловища;
- частичного паралича конечности;
- парестезии (онемения с потерей чувствительности кожи);
- нарушения речи и глотания;
- вестибулярных расстройств;
- потери слуха;
- паралича тазовых органов с невозможностью контроля опорожнения кишечника и мочевого пузыря;
- снижения интеллекта;
- изменения психики и характера;
- невозможности самообслуживания.
Восстановление разных нарушенных функций у пациентов с ишемическим инсультом происходит с разной скоростью. Благодаря использованию в клинике реабилитации Юсуповской больницы инновационных методик двигательные расстройства проходят быстрее, а для восстановления речи может понадобиться больше времени. После выписки из стационара пациенты нуждаются в поддержке близких и продолжении реабилитации под наблюдением специалистов Юсуповской больницы.
Последствия второго мозгового инфаркта
После инсульта больным приходится преодолевать многие проблемы. Одна из основных – нарушение передвижения. У многих людей, переживших инсульт, сохраняются остаточные явления в виде гемипареза – нарушение чувствительности и слабость мышц одной стороны тела. Последствия после второго и третьего инфаркта мозга гораздо тяжелее. Нарушено мышление, утеряна память, отсутствует речь. У лежачих больных возникают проблемы с отправлением естественных надобностей. Наблюдается недержание кала и мочи. Таким пациентам необходим индивидуальный постоянный уход.
В зависимости от расположения очага повреждения развивается паралич. Например, проблемы с левой стороной тела и конечностей связаны с окклюзией артерий правого полушария мозга. Кроме того, у больных наблюдается нарушение зрения, слуха и осязания.
Другим последствием инсульта является слабость мышц лица, нарушение глотания. Почти все больные находятся в состоянии депрессии. Некоторые подвержены приступам гнева, перепадам настроения.
Фактически нарушены прежние родственные связи с членами семьи. Больной замыкается в себе. Если с ним не общаются родственники, он впадает в апатию, теряет аппетит.
В тяжёлых случаях при обширных очагах повреждения пациенты впадают в коматозное состояние, подолгу находясь в отделении реанимации. Далеко не все из них выживают, 70% пациентов умирает, так и не придя в сознание.
Прогноз у пожилых людей
У пациентов с ишемическим инсультом возраст – один из важнейших факторов, которые влияют на прогноз и качество жизни после острого периода заболевания. У пожилых людей ишемический инсульт протекает значительно тяжелее, чем у пациентов молодого возраста. Врачи Юсуповской больницы индивидуально подходят к лечению пациентов пожилого возраста, при назначении лекарственных препаратов применяют дозы, рекомендованные для определённого возраста. При использовании инновационных методик кинезотерапии учитывают возрастные особенности организма.
На прогноз после ишемического инсульта, перенесённого пожилым человеком, оказывают влияние следующие факторы:
- локализация очага ишемии;
- распространённость зоны инфаркта мозга;
- заболевание, ставшее причиной инсульта;
- степень тяжести неврологических симптомов.
Состояние комы, вызванное отёком головного мозга, является наиболее тяжёлым неврологическим проявлением инсульта, резко ухудшающим прогноз.
Факторами, влияющими положительно на результаты реабилитации пациентов пожилого возраста и улучшающими прогноз, являются:
- подтверждённый компьютерной томографией небольшой очаг поражения;
- сохранение у пациента полного сознания;
- минимальное число неврологических повреждений;
- отсутствие выраженных атеросклеротических изменений сосудов по результатам допплерографии артерий головы и шеи;
- профессия пациента, требующая постоянной умственной нагрузки;
- нормальное артериальное давление;
- отсутствие аритмий и других заболеваний сердца.
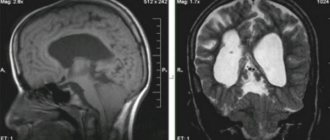
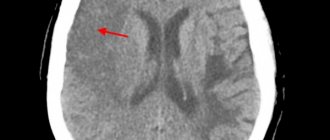
Методы диагностики инсульта
Компьютерная томография
(КТ) является «
золотым стандартом
» для выявления кровоизлияния в мозг. Это исследование отличается своей доступностью, информативностью и небольшим временем сканирования. КТ, проведенное в первые часы заболевания, помогает установить точный диагноз и назначить корректное лечение.
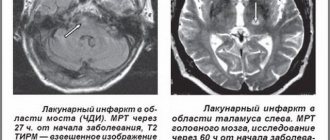
Магнитно-резонансная томография
(МРТ) обладает большей чувствительностью в отношении мелких очагов кровоизлияния и помогает более точно определить стадию процесса. Однако для того, чтобы верифицировать геморрагический характер инсульта, МР-сканирование нужно делать спустя 24 часа от начала заболевания. Даже спустя много лет после инсульта при проведении МРТ головного мозга будет выявляться патология.
Для определения причины геморрагического инсульта МРТ является предпочтительной, так как детальнее показывает структуры головного мозга, чем КТ. В любом случае, у каждого метода есть свои преимущества и недостатки, поэтому перед их проведением необходим осмотр специалиста — врача-невролога.
Так как от времени начала лечения зависит дальнейшее благополучие пациента, то первичную диагностику обычно проводят с помощью КТ. Позднее, после начала необходимой терапии или хирургического лечения, МРТ поможет уточнить причину инсульта.
Лечение
Пациент с повторным инсультом чаще всего попадает в отделение реанимации. В Юсуповской больнице лечение и раннюю реабилитацию врачи начинают сразу же после установления диагноза. Прогноз наиболее благоприятный при поступлении пациентов в клинику неврологии в течение первых 4 часов от появления первых признаков острого мозгового кровообращения. Врачи клиники неврологии назначают адекватное лечение, благодаря которому нервные клетки вокруг очага ишемии полностью восстанавливают функциональную активность.
Применение неврологами Юсуповской больницы тромболизисной терапии пациентам пожилого возраста значительно улучшает прогноз. В качестве тромолитического средства врачи клиники неврологии используют наиболее эффективный препарат – тканевой активатор плазминогена. После растворения тромба восстанавливается кровоток по поражённым сосудам, улучшается снабжение кислородом и питательными веществами ишемизированной области и зоны вокруг инфаркта мозга. Исход ишемического инсульта улучшает применение анкрода (фермента из яда змеи) в первые 3 часа после развития острого нарушения мозгового кровообращения и в течение пяти последующих дней.
Для предупреждения дальнейшего образования тромбов и повторной эмболии пожилым людям вводят:
- прямые антикоагулянты (гепарин натрий или низкомолекулярный гепарин);
- антиагреганты;
- препарат из группы тиенопиридинов Тиклопидин.
При наличии противопоказаний или высокой степени риска развития осложнений от приёма этих препаратов врачи Юсуповской больницы назначают пациентам Клопидогрель. Улучшают пластичность нервных клеток препараты нейропротекторного и нейрометаболического действия. Тонус церебральных артерий у пожилых людей повышается под воздействием вазоактивных лекарственных средств.
У лиц пожилого возраста ишемический инсульт часто происходит на фоне выраженной артериальной гипертензии. В течение 7-10 дней острого периода инсульта кардиологи Юсуповской больницы при систолическом артериальном давлении у пациента менее 200 мм. рт. ст. не проводят антигипертензивную терапию, поскольку при гипотензии ухудшается насыщение кислородом участков мозга, подверженных ишемии. У пациентов с систолическим артериальным давлением выше 200 мм. рт. ст. его снижают очень медленно до цифр, на 10 мм. рт. ст. превышающих давление, к которому пациент адаптирован. По истечении острого периода кардиологи подбирают индивидуальную антигипертензивную терапию.
Наша справка
Из 500 тысяч инсультов, которые ежегодно регистрируются в нашей стране, на долю ишемических, вызванных закупоркой или сужением питающих мозг сосудов, приходится подавляющее большинство – 85%.
Геморрагические инсульты с кровоизлиянием в мозг или под его оболочки в результате разрыва сосудистой стенки встречаются гораздо реже – в 10–15% случаев, но являются более тяжелыми и разрушительными по последствиям. К счастью, с тех пор как аппараты для измерения артериального давления прописались в наших семьях на правах утюга, геморрагических инсультов стало меньше. А число ишемических, наоборот, увеличилось. Почему? Механизмов развития ишемического инсульта много. Среди них – разрушительный образ жизни с вредными привычками, неправильным питанием и гиподинамией (дефицитом движения).
***
Если у близкого вам человека наблюдаются описанные выше признаки преходящего нарушения мозгового кровообращения, следует его положить или посадить и измерить ему артериальное давление. Если оно выше 160 мм рт. ст., нужно обязательно вызвать «скорую помощь» и дать больному привычный для него снижающий давление препарат. Также можно дать аспирин. Лучше простой или растворимый: лекарства в специальных формах, предупреждающих раздражение желудка, действуют медленнее.
Реабилитация
Ранняя реабилитация значительно улучшает прогноз после инсульта. Врачи Юсуповской больницы начинают проводить реабилитационные мероприятия с первого дня поступления пациента в клинику неврологии. Интенсивность реабилитационной программы зависит от состояния пациента и степени его нетрудоспособности. В Юсуповской больнице отделение для тяжелых больных оснащено специальными многофункциональными кроватями. С помощью приспособлений многофункциональной кровати медицинский персонал может периодически менять позу больного, проводить гигиенические процедуры, ухаживать за больным. Изменение позы помогает избежать образования пролежней, застойных явлений. Для уменьшения риска развития контрактур, болей в суставах, пневмоний, тромбоза глубоких вен в Юсуповской больнице специалисты с первых дней лечения проводят пассивную реабилитацию.
Для улучшения прогноза у пожилых людей реабилитологи Юсуповской больницы после инсульта используют следующие инновационные методики восстановления нарушенных функций:
- PNF;
- Voita-терапию;
- малую мануальную терапию;
- метод Кастильо-Моралеса;
- кинезиотейпирование;
- концепцию Маллиган;
- Бобат-терапию.
Рекомендации после повторного инсульта
Все больные, которые перенесли инсульт попадают в группу риска рецидива заболевания. Врачи Юсуповской больницы дают рекомендации пациентам по питанию, профилактике повторного инсульта:
- Соблюдение диеты. Отказ от острой, копченой, жирной и сладкой пищи, алкоголя, икры, яиц, печени. В меню больше овощей, фруктов, злаков.
- Отказ от вредных привычек.
- Отказ от тяжелого физического труда, ночных смен, работы с высокой психоэмоциональной нагрузкой.
- Сон не менее 8 часов в сутки.
- Избегать стрессовых ситуаций.
- В период реабилитации измерять артериальное давление каждый день, после окончания реабилитации не менее 3 раз в неделю.
- Своевременно и строго по часам принимать назначенные врачом препараты.
- Регулярно проходить профилактический осмотр.
- Ежедневно заниматься рекомендуемыми упражнениями лечебной гимнастики.