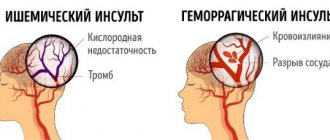
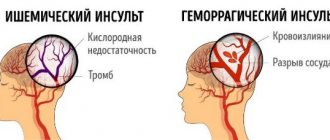
Инсульт – это острое нарушение кровообращения в головном мозге и, как следствие, – его очаговое поражение. Он влечет за собой необратимые последствия для организма, может нарушить ясность сознания, работу внутренних органов, вызвать паралич и другое. Для восстановления организма, а также для эффективной реабилитации больному необходимо менять привычный подход к бытовым вещам, соблюдать особый режим, следовать определенным правилам питания после инсульта. Зачастую это все переходит под ответственность родных и близких.
Диабетикам после инсульта
Инсульт и сахарный диабет тесно связаны между собой. Вероятность получить кровоизлияние в мозг у больных диабетом выше, чем у здоровых, в 2,5 раза. Причем в 90% случаев у диабетиков это ишемический инсульт.
У таких больных нарушения водно-солевого баланса приводят к огрубению стенок сосуда, их сужению, после инсульта процесс восстановления замедлен, так как атеросклероз сосудов замедляет поступление кислорода, необходимого мозгу.
Диета является вынужденной, но необходимой мерой для восстановления. Крайне важно:
- полностью исключить соль;
- принимать калий для укрепления стенок сосудов;
- пить много жидкости (вода, компоты, некрепкий чай);
- отказаться от продуктов с высоким уровнем холестерина;
- употреблять много фруктов и овощей.
Прямая причинно-следственная связь – на фоне диабета развивается инсульт, а не наоборот.
Вывод: рацион играет огромную роль в обеспечении здорового состояния.
Первые признаки микроинсульта
Самый первый признак микроинсульта — онемение конечностей на непродолжительное время (его многие пациенты списывают на «затекание» ноги или руки). Также к первым, то есть появляющимся раньше других, признакам микроинсульта относят:
- Короткая безболезненная слепота на один глаз (как будто тень наползла на поле зрение на 20-30 секунд);
- Временное и внезапное онемение лица (человек не сможет улыбнуться);
- Потеря возможности связно говорить (путаются звуки и слова, иногда вообще невозможно произнести ни слова);
- Резкая головная боль (как вспышка) — не проходит даже в случае приема каких-либо препаратов;
- Возможны кратковременные нарушения координации движений (предметы падают из рук, какое-то время больной просто не может их поднять);
- Бледнеют кожные покровы;
- Появляется слабость во всем организме (человеку неожиданно хочется присесть или прилечь);
- Резко повышается потоотделение без видимых на то причин.
Суть диеты после инсульта
Диета Стол 10 по Певзнеру после перенесенного инсульта направлена на оптимизацию восстановления здоровья и предотвращения рецидива. Является как лечебной, так и профилактической мерой, в основе которой лежит правильное питание.
Диета Стол 10 по Певзнеру – основные правила:
Инновационный препарат для похудения на 30-40 кг!Убирает даже возрастной жир без химии, липосакций, диет или физ. Упражнений
- Вопрос: Роды после инсульта. Можно ли рожать после инсульта?
- Питание должно быть разнообразным. Рацион должен быть богат витаминами, минералами, клетчаткой и всеми необходимыми питательными веществами для нормальной жизнедеятельности.
- Питание должно быть дробным. Питаться следует не менее 4 раз в день, но небольшими порциями.
- Последний прием пищи при диете Стол 10 после инсульта должен быть легким и минимум за 3 часа до сна.
- В рационе диеты Стол 10 накладываются ограничения на жиры животного происхождения (сокращаются минимум вдвое), соль (не более 5 гр в сутки), сахар (не более 50 гр в день).
- Объем потребляемой еды в день не должен превышать 2 килограммов согласно диете Стол 10 по Певзнеру после инсульта.
- Ежедневно следует выпивать около 1 литра негазированной воды.
Разрешенные и запрещенные продукты
Диета после инсульта – разрешенные продукты:
- Телятина, крольчатина, курятина, индейка (в отварном или запеченном виде при диете Стол 10);
- Вегетарианские супы;
- Нежирные сорта рыбы (в отварном или запеченном виде);
- Нежирные молочные и кисломолочные продукты (сливочное масло не более 20 гр в день);
- Яйца (не более 1 яйца в день, белок в неограниченном количестве);
- Крупы и злаки (нешлифованный рис, гречка, овес, пшено);
- Хлеб из муки грубого помола (ржаной, цельнозерновой);
- Сухарики, несдобное печенье;
- Макаронные изделия (в ограниченном количестве);
- Картофель (отварной, запеченный, изредка тушенный);
- Капуста, морковь, свекла, баклажаны, кабачки, огурцы, помидоры;
- Лук, чеснок, хрен, зелень;
- Абрикосы, бананы, курага, цитрусовые;
- Ягоды и сухофрукты;
- Желе, пудинги, мармелад;
- Несладкие компоты, морсы, кисели;
- Некрепкий чай, отвары из трав и ягод.
Диета после инсульта – запрещенные продукты:
- Свинина, копченное и жаренное мясо;
- Кожа птицы;
- Все виды колбасных изделий, в особенности салями при диете Стол 10;
- Жирные сорта рыбы;
- Копченая и жаренная рыба;
- Жирные молочные и кисломолочные продукты (сливки, сметана, сгущенка);
- Сдобная и свежая выпечка;
- Манная крупа;
- Бобовые (фасоль, горох, чечевица);
- Жаренный картофель и чипсы;
- Брюква, репа, редис;
- Щавель и шпинат;
- Грибы;
- Виноград;
- Десерты и сладости (мороженое, шоколад, конфеты);
- Наваристые бульоны;
- Газированные напитки;
- Сладкие морсы, соки и нектары;
- Свежевыжатые овощные и фруктовые соки;
- Крепкий кофе и чай.
Лечение микроинсульта
Лечение направлено на нормализацию кровоснабжения и метаболизма, профилактику рецидивов и предупреждение возникновения инсульта. При гемодинамически значимой окклюзии крупных артерий возможно хирургическое лечение, осуществляемое ангиохирургами. Пациентам с микроинсультом обычно назначают:
- Препараты, направленные на восстановление микроциркуляции крови в сосудах;
- Препараты, расширяющие сосуды и улучшающие кровоток;
- Средства, препятствующие скоплению тромбоцитов;
- Средства, улучшающие мозговую активность;
- Витамины.
В период реабилитации пациент посещает:
- ЛФК (чтобы восстановить двигательную активность);
- Сеансы массажа (для стимулирования двигательной активности в конечностях);
А также соблюдает диету (с отказом от жирного, острого и соленого) и делает специальную дыхательную гимнастику (для поступления достаточного объема в организм).
А вот в случае, если с диагностикой и лечением пациент затянул, могут возникнуть осложнения. В этом случае при микроинсульте врачом назначаются следующие группы препаратов, отвечающих за восстановление организма:
- улучшающие микроциркуляцию крови;
- улучшающие метаболические процессы в сосудах;
- расширяющие сосуды;
- препятствующие образованию тромбов;
- стимулирующие мозговую активность;
- витамины (для укрепления иммунитета и улучшения мозговой деятельности).
Разрешенные продукты
Питательный рацион больного ограничивается следующим образом:
- Вегетарианскими блюдами. В основном — это супы, приготовленные с картошкой, капустой, морковью и другими овощами. В суп разрешено добавить крупу. Суп может быть молочным или фруктовым, рекомендован к употреблению холодный свекольник. Суп заправляют некислой сметаной и зеленью. Если врач разрешает, можно варить суп на мясном бульоне, но только спустя несколько месяцев после перенесенного инсульта.
- Вареным мясом птицы. Это должны быть нежирная низкокалорийная курица или индейка. Лучше всего подойдет отваренное в несоленой воде филе. В мясе содержится большое количество белков, оно очень полезно.
- Нежирными сортами мяса. Можно употреблять говядину, телятину и крольчатину. Перед готовкой обрезают жир и сухожилия, все, что повышает уровень холестерина и количество калорий. Мясо должно быть отваренным.
- Нежирными кисломолочными продуктами. Жирность молока и творога не должна превышать 10%. Творог смешивают с крупой, морковью и фруктами. Сыр можно есть только в ограниченном количестве и исключительно нежирные сорта;
- Куриными яйцами. Яйца варят всмятку, омлет готовят на пару. В день можно употребить только 1 яйцо.
Кроме того, больным разрешены следующие продукты:
- Диета при гипертонии — стол №10 с меню на каждый день. Правильное питание и продукты при повышенном давление
- макароны;
- крупа;
- бисквит и не сдобное печенье;
- все виды овощей;
- икра из овощей;
- заливная рыба;
- сухофрукты, а также свежие фрукты и ягоды;
- компот, кисель, варенье;
- зеленый чай;
- негазированная вода;
- какао;
- мед.
Все блюда должны употребляться в ограниченном количестве в соответствие с разработанной врачом индивидуальной схемой приема. Пищу нужно готовить самостоятельно, полуфабрикатами больному питаться нежелательно, опять-таки из-за калорийности и высокого содержания холестерина.
Диагностика микроинсульта
Несмотря на то, что данное заболевание, по сравнению с традиционным инсультом, относительно безвредное, диагностировать и лечить его все же нужно. Микроинсульт хоть возникает и проходит быстро, все же наносит определенный вред организму и в половине случаев заканчивается инсультом или инфарктом. Поэтому и диагностировать болезнь так важно. Для постановки верного диагноза пациенту назначаются следующие обследования:
- ЭКГ и УЗИ сердца;
- Исследование сосудов;
- Эхокардиограмма определяет любые нарушения в работе сердца;
- Анализ крови на количество тромбоцитов, время свертываемости, на сахар и пр.
- КТ позволяет обнаружить тромб и определить его природу.
- РЭГ (реографический метод исследования сосудистой системы головного мозга) и УЗДГ (исследование при помощи ультразвука) с функциональными пробами (например, с поворотами и наклонами головы) — эти методы необходимы для обследования артерий позвоночника.
- МРТ позволит обнаружить место расположения тромба с высокой точностью.
Возможно, будет необходимым и подключение других специалистов. Так, например, офтальмолог определяет поля зрения и проводит осмотр глазного дна.
Что нельзя есть
Чтобы исключить развитие тяжелых последствий, диета при микроинсульте должна быть такой же, как у пациента, перенесшего острый инфаркт мозга. Правила питания подразумевают исключение из рациона некоторых продуктов. После инсульта под запретом находятся:
- овощи с грубыми волокнами – капуста брокколи, бобовые;
- жирное мясо, рыба;
- алкоголь;
- колбаса;
- говяжьи почки, печень;
- консервы;
- кулинарный жир;
- сливки;
- жирный творог;
- редька;
- редис;
- макароны;
- горчица;
- грибы;
- щавель;
- шоколад;
- виноград;
- бананы;
- майонез;
- изюм;
- мороженое.
Чтобы исключить у человека после инсульта набор массы тела и повышение показателей холестерина, запрещено употреблять такие блюда и напитки:
- наваристые бульоны – рыбный, грибной, мясной;
- изделия из слоеного, сдобного теста;
- супы с бобовыми;
- копченые продукты – мясо, рыбу;
- блюда, включающие горох, фасоль;
- квашеную капусту;
- манную кашу;
- крепкий чай;
- торты с кремом;
- кофе;
- выпечку из белой муки;
- какао.
Статьи по теме
- Кома после инсульта у человека
- Операция при инсульте головного мозга — в каких случаях и кому назначается, противопоказания к проведению
- Санаторий после инсульта — обзор лучших центров для профилактической и восстановительной терапии с ценами
Отдельные советы
Предлагаем небольшие кулинарные хитрости для предупреждения отрицательных эмоций у пациента.
- Чтобы еда с ограничением соли была вкусной, можно добавлять растолченный чеснок, петрушку, укроп, морскую капусту.
- Если больной не может глотать твердую пищу, необходимо все готовить в виде пюре или приобрести в магазине качественное детское питание в баночках.
- Блендер поможет размолоть овощи в общую массу. Но следует следить, чтобы полученное блюдо было теплым.
- При запорах в меню следует включить отвар инжира, кураги, чернослива, выпивать его натощак. Вечером обязательно давать кефир.
- Бобовые очень полезны, они содержат фолиевую кислоту, активизирующую группу витаминов В. Если у больного появились трудности с ежедневным опорожнением кишечника, их готовить не стоит.
Диетологи не советуют самостоятельно решать вопрос о добавках иммуностимуляторов (женьшень, алоэ) в напитки больного. Они противопоказаны при гипертонической болезни. Необходимо посоветоваться с врачом.
Готовится на основе льняного масла с экстрактом тмина, обладает ценными качествами
Двигательная реабилитация
Пассивная гимнастика. Двигательная реабилитация больных, перенесших инсульт, является неотъемлемой и одной из важнейших составляющих процесса восстановления. Базовым методом двигательной реабилитации является лечебная физкультура, проведение которой начинают сразу же, как только позволяет состояние больного. В задачи лечебной физкультуры входит восстановление (полное или частичное) объема движений, силы и ловкости в пораженных конечностях, функции равновесия, навыков самообслуживания.
В раннем периоде, непосредственно после случившегося нарушения мозгового кровообращения, проводится пассивная гимнастика. Она позволяет не только нормализовать тонус конечностей, но и предупредить образование пролежней. Пассивная гимнастика производится специалистами ЛФК совместно с близкими больного.
При проведении гимнастики пассивные движения паретичными конечностями выполняют в медленном темпе, осторожно, медленно, при этом стараются не вызвать боли или повышения тонуса мышц. Такая гимнастика сначала выполняется на здоровой, а затем на больной стороне. Важно начинать с проксимальных отделов, изолированно в каждом суставе. При этом проводят по 8–10 движений в каждом суставе.
Активная гимнастика. Следующим этапом восстановления является начало активной гимнастики, которая начинается с несложных движений конечностями и усложняется по мере активизации больного. Пациента обучают садиться в постели, удерживать равновесие и вставать, затем ходить вначале в сопровождении или с опорой, а впоследствии и самостоятельно.
Важное значение уделяется двигательной реабилитации в пораженной верхней конечности, в частности восстановлению мелкой моторики, которая является залогом полноценной социально-бытовой реадаптации. Простым навыкам самообслуживания, в частности приему пищи, навыкам личной гигиены, пользованию туалетом и ванной, а также самостоятельному одеванию пациент учится поэтапно.
Продолжительность различных этапов двигательного восстановления зависит, в первую очередь, от обширности зоны поражения головного мозга. Важной частью реабилитации, как двигательной, так и психологической, является раннее привлечение пациентов к домашней работе и подготовка трудоспособных больных к выходу на работу.
Лечебный массаж
Наряду с лечебной физкультурой важное значение для восстановления больного имеет укладка лежащего больного и лечебный массаж. Целью данных лечебных мероприятий является предупреждение развития мышечных контрактур и сохранение нормальной функции суставов, профилактика пролежней и легочных осложнений, в первую очередь, застойной (гипостатической) пневмонии. При проведении сеансов массажа необходимо соблюдать определенные принципы:
- на руке массируют обычно мышцы-разгибатели,
- на ноге — мышцы-сгибатели голени и тыльные области стопы.
Массаж осуществляется на протяжении всего восстановительного периода.
В качестве дополнительных методов, ускоряющих процесс реабилитации, широкое распространение находит физиотерапевтические процедуры, иглорефлексотерапия, точечный массаж, криотерапия, водные процедуры.
Пример однодневного домашнего меню для больного
Утром завтрак после гигиенических процедур:
- жидкий обезжиренный творог, разведенный молоком;
- тост, смазанный медом;
- зеленый чай с мятой.
Через 1,5–2 часа — банан.
На обед:
- суп на овощном бульоне, заправленный гречкой;
- паровая котлета с салатом из тертой морковки и капусты;
- свежевыжатый фруктовый сок или тертое яблоко.
На полдник: напиток из цикория с сухим печеньем.
На ужин:
- паровая рыба с картофельным пюре;
- компот из чернослива.
Незадолго до сна: стакан простокваши или кефира.
Поскольку многие теряются при необходимости готовить отварные блюда, приводим рецепты диетического питания.
Каша с тыквой
Можно по вкусу готовить из рисовой, пшенной крупы или смешивать их пополам.
Тыкву очистить от кожи, порезать кубиками, залить водой (2–3 стакана) и варить 10 минут.
Засыпать промытое пшено или рис (для удаления клейковины лучше предварительно залить их водой на 2 часа) и варить еще 15 минут, помешивая.
После готовности кастрюлю плотно обернуть теплой тканью и оставить кашу для упревания.
Чайную ложку сливочного масла добавить в тарелку. Можно заменить его медом.
Основные требования к организации питания больного
Питание больного в стационаре зависит от тяжести его состояния. Если пациент находится в коме, то необходимые компоненты вводятся внутривенно капельно с помощью специальных растворов. Другой вариант — индивидуальный стол. Выписываются жидкие продукты (молоко, яйца, протертый суп), которые шприцом Жанне вводятся через носовой катетер в желудок.
Когда больной приходит в сознание, становятся более понятны его возможности есть самостоятельно, держать ложку, глотать пищу. При потере двигательной функции правой или левой руки его начинают постепенно приучать управляться другой, помогают освоить ранее привычные движения, буквально кормят из ложечки и чашки-поилки.
В домашней обстановке следует продолжить овладевание навыками. Не стоит торопиться, ругать пациента или отчаиваться. Это очень отражается на стремлении выздороветь.
Позаботьтесь об удобной небьющейся посуде для еды и питья, салфетках, полотенце, подносе
Прием пищи должен быть разбит на 4–5 кормлений. Порции для питания после инсульта необходимо делать небольшими. Все блюда нужно подогревать, но не подавать сильно горячими или холодными.