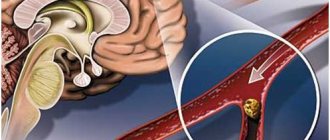
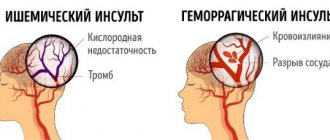
Инсульт — сложное заболевание, нарушающее нормальное функционирование головного мозга. Развивается на фоне сахарного диабета, ишемической болезни сердца, атеросклероза, гипертонической болезни, аневризм. Инсульт нарушает работу мозга и влечет за собой изменение функциональных особенностей ряда органов, нарушение подвижности, чувствительности.
Именно инсульту принадлежит первое место среди причин инвалидности у людей среднего и пожилого возраста. Причем 30% случаев приходится на людей в трудоспособном возрасте – до 65 лет.
При инсульте весомую роль играет правильное оказание первой медицинской помощи. В процессе реабилитации – грамотное лечение и уход за больным после инсульта. Даже после самой тяжелой формы приступа пострадавшему можно вернуть частичную подвижность.
Уход за больными после инсульта: что стоит знать?
Пока человек, перенесший приступ инсульта, находится в стационаре, за ним присматривает квалифицированный медицинский персонал. Но рано или поздно больного выписывают, и тогда ухаживать за ним приходится родным. Чтобы помочь близкому восстановиться и самому сохранить силы для выполнения необходимых процедур, стоит изучить основы корректного и качественного общего ухода за больными.
С медицинской точки зрения различают два вида паралича: правосторонний и левосторонний. Поведение пациентов с различным видом паралича значительно отличается. Это стоит учитывать при разработке стратегии ухода. При правостороннем параличе, поражении левой части тела, у больного нарушается двигательная функция левой стороны тела. Вследствие этого он:
- не ощущает левую нижнюю и верхнюю конечности;
- не понимает, где они расположены;
- не воспринимает окружающее пространство (в процессе ходьбы врезается в двери, не может рассчитать расстояние до ближайшего предмета);
- теряет место чтения.
Советы, которые облегчат жизнь такому больному:
- кровать необходимо поставить так, чтобы пациент правым глазом видел центр комнаты, того кто входит в помещение;
- предметы обихода располагайте со стороны правой руки;
- стимулируйте подопечного больше разговаривать, так как речь помогает быстрее восстановить пространственное восприятие.
При левостороннем параличе, поражении правой стороны тела, у больного нарушается эмоциональный фон. Он находится в вялом подавленном состоянии, не испытывает каких-либо эмоциональных переживаний. Больные с левосторонним инсультом:
- имеют проблемы с речью, им сложно произносить слова, строить предложения;
- имеют сложности с восприятием, не понимают, что им говорят;
- забывают слова, названия предметов.
Советы, как сделать жизнь такого больного комфортнее:
- на первых порах слова замените жестами, мимикой, нежными прикосновениями;
- говорите медленно, четко, избегайте сложных предложений;
- попробуйте вместо устной речи использовать письменную;
- выполняйте плавные, неспешные движения;
- попросите врача разработать логопедический комплекс, помогайте подопечному выполнять разработанные логопедические упражнения.
Рекомендации по питанию
Пациент должен получать пищу достаточной калорийности — 30-35 ккал/кг массы тела/сут. При этом, пациенты с острыми заболеваниями, в том числе, сопровождающимися лихорадкой, требуют большей энергетической ценности пищи. Пациентам с ожирением, напротив, требуется меньше каллорий на единицу массы тела.
Необходимо обеспечить поступление достаточного количества белка с пищей. В сутки пациент с риском развития пролежней должен получать 1,25-1,5г/кг массы тела.
В ряде случаев, добиться поступлений такого количества белка удаётся только при использовании специальных богатых белком смесей для энтерального питания.
Если количество пищи, которое может принять пациент, ограничено, но при этом есть признаки дефицита белка — лучше пользоваться смесями для питания онкологических пациентов, поскольку они содержат больше белка. Примерами таких смесей являются Фортикер (NUTRICIA) и Эншур (Abbot).
Предотвращение отеков рук/ног
Нарушение кровообращения становится причиной формирования отеков на верхних и/или нижних конечностях. Факторы, указывающие на появление отека — холодные, красные конечности. Советы как предупредить проблему:
- Больные конечности должны находиться в удобном положении. Важно следить, чтобы они не свешивались вниз.
- Частая смена положений конечностей позволяет избежать застоя крови.
- В сидячем положении под руку можно подкладывать мягкую подушку/валик, под ногу прочную опору (маленькую табуретку, жесткий валик). Под икры ног для улучшения опоры можно подкладывать подушечку.
- В сидячем положении необходимо следить, чтобы спина плотно прилегала к спинке кресла, другой опоры.
Предупреждение тромбозов
Практически любой больной инсультом ведет малоподвижный образ жизни. Это становится причиной развития гиподинамии — ослабления тонуса мышц. В результате этого в нижних конечностях начинают формироваться сгустки крови. Такой процесс опасен возникновением тромбозов. Предупредить опасное состояние можно:
- выполняя профилактическую гимнастику;
- используя компрессионные чулки, эластичный бинт;
- принимая медицинские препараты для разжижения крови (назначает лечащий врач).
Предупреждение появления пневмонии
Длительный постельный режим становится причиной застоя крови в легких. На фоне данной проблемы возникает пневмония. Опасность явления в бессимптомном протекании. С течением времени у лежачего больного наблюдается слабость, появляется кашель, отдышка или сердечная недостаточность, лихорадка. Пневмония может возникнуть на ранней стадии инсульта (2 – 3 день заболевания) или поздней стадии (2 – 6 неделя течения заболевания). Для предупреждения появления пневмонии необходимо:
- выполнять дренажный массаж — легкими движениями обстукивать спину на уровне легких (позвоночник не трогать);
- проветривать, увлажнять помещение — сухой воздух иссушает слизистую носа, которая становится рассадником инфекции;
- делать пассивную гимнастику — несколько раз в день больного надо поднимать в постели, поднимать и опускать верхние конечности, улучшая, таким образом, дыхание;
- выполнять дыхательную гимнастику;
- давать отхаркивающие средства (по назначению врача).
Депрессия
Депрессия очень часто встречается у пациентов перенесших инсульт, и, скорее всего, депрессия будет у пациента, чем нет. Иногда депрессия возникает от переживания, потери каких – либо функций. Тем более, если пациент попадает в зависимость от окружающих, вероятность депрессии увеличивается. Также депрессия может быть вызваны нарушениями биохимии мозга вследствие инсульта, даже если нет выраженного неврологического дефицита. Поэтому, сам факт перенесенного инсульта, даже с незначительными нарушениями, может приводить к развитию депрессии из-за нарушения биохимии мозга.
Необходимо раннее обнаружение признаков депрессии, что позволяет эффективно лечить это состояние. Печаль, которая длится более двух недель или страх, которые не исчезает, могут быть признаками начинающейся депрессии.
Такими же признаками начинающейся депрессии являются безнадежность и безысходность своего положения. Пациенты также могут не выполнять медицинские рекомендации и высказывать мысли о бесполезности жизни и желание умереть, что уже являются признаками серьезной депрессии. К счастью, депрессия очень успешно лечится медикаментозно благодаря современным достижениям фармакологии. В дополнение к антидепрессантам хороший результат дает общение с пациентом и обсуждение последствий инсульта, которые повлияли на жизнь пациента. Наличие депрессии не является признаком слабости пациента, а лишь составной частью последствий инсульта и это состояние успешно лечится.
Профилактика запоров
У людей после инсульта часто возникают проблемы со стулом. Бороться с запорами помогает обильное питье, массаж живота, лекарственные и естественные слабительные средства (свекла, курага, чернослив, отруби, бананы, другие продукты питания). Массаж живота выполняют легкими круговыми движениями. Область расположения кишечника можно массировать нежными продавливающими прикосновениями.
Помочь наладить процесс опорожнения кишечника можно, выработав режим дефекации: каждодневные клизмы/свечи необходимо делать до тех пор, пока не восстановится естественный процесс. Выработка рефлекса на опорожнение кишечника в одно и то же время помогает избежать запоров.
Улучшить естественную перистальтику кишечника можно правильным питанием. Рацион больного должен включать овощи и фрукты, каши, молочные продукты. Нельзя употреблять острые и жирные продукты, сдобу, алкоголь, сахар. Еду лучше готовить на пару или запекать.
Предупреждение образования пролежней
Пролежни формируются под действием ряда факторов:
- перегрев тела;
- неподходящее нательное и постельное белье — травмируют кожу;
- неграмотный уход могут спровоцировать появление долго незаживающих ранок;
- несвоевременная обработка потертостей, порезов, прочих поражения эпидермиса.
Пролежень — источник проникновения инфекции в кровь, что становится причиной осложнения течения заболевания. Пролежни появляются в местах постоянного соприкосновения кожи с твердой поверхностью. Избежать этого легко — необходимо периодически менять расположение тела. Все манипуляции по переворачиванию, смене положения тела делайте медленно и аккуратно. В выбранном положении подопечного необходимо оставлять на 2 – 3 часа. Следите, чтобы под телом не образовывались складки, белье не сбивалось в кучу.
Хорошей профилактикой некроза кожи служат воздушные ванны. Легкий массаж мест подверженных пролежням (лопатки, бедра, область крестца, пятки, прочие зоны) помогает избежать повреждения эпидермиса. Перед массажем кожу лучше всего смазать камфорным маслом. Массаж делают до легкого покраснения поверхности эпидермиса, которое свидетельствует о восстановлении кровообращения.
Оценка пациента
Лечение пролежней начинается с полной оценки общего состояния пациента и особенностей ран. Развитие пролежня указывает на необходимость пересмотра мер профилактики.
Стандартизированный подход должен включать первоначальную оценку, планирование соответствующего лечения и наблюдение за процессом лечения раны.
Рисунок 2 Типичные места возникновения пролежней
Необходимо ежедневно оценивать и фиксировать состояние раны, повязки и окружающей кожи, любые возможные осложнения и контроль боли. Описание должно быть дополнено оценкой по одной из шкал, разработанных для пролежней.
Таблица 1 Стадии развития пролежней (The National Pressure Ulcer Advisory Panel (NPUAP)
| Стадия | Описание |
| I | Кожа интактная, участок гиперемии не исчезает >1 минуты после устранения давления. |
| II | Волдыри или другие повреждения кожи с частичным повреждением дермы; возможно присоединение раневой инфекции. |
| III | Поражение тканей на всю глубину. В ране можно видеть подкожную жировую клетчатку; деструкция распространяется на мышц; возможно присоединение раневой инфекции. Возможны отслойка эпидермиса и формирование свищей. |
| IV | Поражение кожи на всю глубину, вовлечение костей, сухожилий или суставов; возможно присоединение раневой инфекции. Часто сопутствуют отслойка эпидермиса и формирование свищей. |
| Стадию определить невозможно | Поражение кожи на всю глубину, при котором основание раны выполнено некротизированными массами и/или поверхность покрыта струпом. |
| Предполагается глубокое поражение тканей | Ярко-красная или тёмно-бордовая область, окружённая здоровыми кожными покровами или пузырь, наполненный кровью, которые сформировались вследствие сдавления и/или сдвига подлежащих тканей. |
Рисунок 3 Стадии развития пролежней (The National Pressure Ulcer Advisory Panel (NPUAP)
Профилактика контрактур
Побочный эффект инсульта — потеря подвижности. На фоне данного функционального расстройства возникает контрактуры — ограничение подвижности верхних и нижних конечностей. Ограничение подвижности приводит к тому, что больной не может передвигаться, работать руками, ногами. Данное заболевание суставов проще предупредить, чем потом лечить. Профилактические меры:
- Правильное положение тела — в кровати больной должен лежать в положении, приближенном к нормальному физиологическому. Для снижения тонуса мышц нужно использовать валики, подушки, прочие средства. Ортезы помогают поддерживать конечности в правильном положении. Чтобы кисть не сжималась в кулак, удобно использовать массажный мячик, гантельку, прочее.
- Лечебная гимнастика — упражнения должны затрагивать все суставы. Гимнастику начинать с разогрева мышц. Для максимального эффекта можно использовать специальный гель. Лечебная гимнастика длится 20 – 30 минут, включает 5 – 10 повторений. Комплекс упражнений необходимо практиковать с первых дней заболевания. Это позволит избежать контрактуры суставов, гарантирует лучший результат.
Уход за больным, перенесшим инсульт, требует от ухаживающего человека большого терпения и упорства. Помните, качественный домашний уход, выполнение предписаний врача, эмоциональная поддержка — условия быстрого восстановления пациента.
Вконтакте
Помощь в реабилитации
Уход за человеком после инсульта в домашних условиях – это свод правил, которые необходимо соблюдать:
- Постоянное наблюдение;
- Выполнение гимнастики и массажа;
- Соблюдение режима питания и диеты;
- Медикаментозное лечение, прописанное врачом;
- Консультация со специалистом о состоянии родственника.
Чтобы обеспечить должный уход человеку после инсульта, важно соблюдать правило о лечебной физкультуре и массаже, который выполняется каждый 3-4 часа. Желательно, чтобы сиделка, выполняющая массаж, имела соответствующую подготовку.