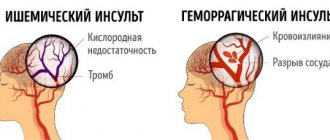
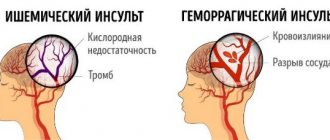
В случае возникновения патологий, связанных с кровообращением в головном мозге, речь идет об инсульте. Причина его возникновения – сужение кровеносных сосудов, их частичная или полная закупорка. Кровь не в состоянии доставлять в мозг необходимое количество кислорода, поэтому некоторые участки этого органа отмирают (ишемический инсульт) или происходит кровоизлияние (геморрагический тип заболевания).
На восстановление нормального функционирования пораженных органов уходит, по меньшей мере, три месяца. Но даже по окончании восстановительного периода не у всех больных наблюдается полное выздоровление. Многие после инсульта страдают от постоянных болей в верхних или нижних конечностях. Они могут проявляться в различной форме, локализироваться в различных частях рук и ног.
Виды болей, причины их возникновения
Болевой синдром в руках и ногах может возникать или сразу после перенесенного приступа инсульта, или по истечении нескольких недель. В отдельных случаях он начинает проявляться даже после нескольких месяцев реабилитационного периода. Боли в руках и ногах после инсульта делятся на два вида: местные и центральные.
Причиной местного болевого синдрома являются проблемы с суставами и мышцами. Он вызывается поражением периферической нервной системы, имеет сравнительно небольшую интенсивность, не оказывает существенного влияния на жизненный режим больного.
Центральная боль возникает из-за повреждения головного мозга. Он начинает неправильно трактовать поступающие от тела сигналы, принимает за болевые импульсы даже самое легкое прикосновение к кожному покрову. Боль может:
- носить приступообразный или непрерывный характер,
- проявляться в виде покалывания или жжения,
- менять интенсивность в связи с перепадами температуры и т.д.
Интенсивный болевой синдром мешает больному выполнять даже элементарные задачи, связанные с самообслуживанием.
Часто причиной, из-за которой болит парализованная после инсульта рука или нога, является контрактура. Она возникает тогда, когда вследствие перенесенного приступа мышцы конечностей, отвечающие за их сгибание, начинают доминировать над теми, которые управляют разгибанием.
При попытке согнуть или разогнуть руку или ногу возникает мышечный спазм, проявляющийся в виде сильной боли. Если не начать лечить спазмы мышц сразу же после приступа инсульта, парализованная конечность может затвердеть в согнутом положении и разогнуть ее уже будет невозможно.
Боль после инсульта: как облегчить?
Появление боли после инсульта связано с повреждением нейронных связей, которые передают информацию от рецепторов в головной мозг. Расскажем о видах болей и способах лечения
Пациенты, перенесшие инсульт, нередко отмечают появление болевых ощущений в пострадавшей части тела. Иногда это обычное покалывание, жжение, с которыми легко примириться. Иногда это дискомфорт, на который нельзя не обращать внимания. А в некоторых случаях (6-10%) боль усиливается настолько, что становится невыносимой и значительно ухудшает качество жизни человека.
Различают два вида болей: центральную и периферическую. Каждая из них имеет свою этиологию и особенности.
Центральная постинсультная боль
Имеет нейропатический характер, то есть болезненные ощущения возникают не в результате воздействия на пострадавшую конечность, а по причине перевозбуждения нервных клеток мозга. Симптом возникает из-за поражения таламуса, теменной области коры или зрительного бугра мозга. Вследствие кислородного дефицита в тканях нарушается процесс передачи информации от рецепторов в мозг. Он интерпретирует сигналы неправильно: даже при отсутствии прикосновения или какого-либо воздействия на поврежденную руку/ногу человек ощущает боль.
Нервное перевозбуждение, стресс, переутомление, негативные эмоции усугубляют неприятные ощущения. Больной чувствует:
- онемение и покалывание;
- боли, напоминающие разряды тока.
Периферическая боль
Инсульт провоцирует нарушение передачи нервных импульсов между конечностями и головным мозгом. Чтобы восстановить эту функцию, мозг усиливает импульсы, повышая тонус мышц. В итоге человек ощущает боль.
Симптом развивается в период активной реабилитации — начиная с 15-20 дня после мозговой атаки. Каждый раз, когда он пытается подвигать рукой или ногой, ощущает сильный дискомфорт. При этом появление такой боли после инсульта считается хорошим знаком — это значит, что к конечности возвращается чувствительность.
Диагностируют периферическую боль с помощью исследования клинической картины. Также проводят лабораторные и аппаратные исследования: изучают состояние коры мозга, определяют очаги повреждений.
Болит голова после инсульта — что делать?
По статистике, около 60% пациентов, перенесших мозговую атаку, страдают головными болями. Причины могут быть разными — от побочного действия медикаментов и гипертонии до повторного инсульта.
Иногда боль принимает настолько выраженную форму, что человек теряет самоконтроль, становится агрессивным или, наоборот, впадает в депрессию. Поэтому очень важно пройти исследования (МРТ и КТ), чтобы узнать причину головной боли и правильно подобрать медикаменты для купирования приступа.
Мышечные боли
После инсульта мышцы ног/рук спазмированы. Это происходит вследствие повреждения участков головного мозга, ответственных за передачу нервных импульсов для сгибания и разгибания конечностей. В нормальном состоянии данные функции сбалансированы, но после инсульта мышцы, отвечающие за сгибание рук и ног, могут доминировать. Эти явления называется контрактурами.
При контрактурах человек не может полноценно управлять рукой/ногой, сгибать ее, поднимать. И все это сопровождается болевыми ощущениями.
Состояние требует немедленного лечения, потому что есть риск развития необратимого процесса, когда заставить функционировать разгибающие мышцы конечностей уже не получится.
Болит нога после инсульта — что делать?
Суставная боль после мозговой атаки может доставлять не меньше дискомфорта, чем мышечная. К тому же ее обязательно нужно дифференцировать с развивающимся артритом. Помимо болей, в парализованной после инсульта ноге или руке могут ощущаться жжение и покалывания. Во время движения ногой или прикосновения к ней одежды/обуви неприятные ощущения усиливаются.
Как было сказано выше, боли в паретичных конечностях свидетельствуют о начавшемся восстановительном процессе, и задача врача — облегчить состояние пациента в данный период.
Как уменьшить частоту и тяжесть приступов боли
Поскольку причины болевых ощущений после инсульта разные, методы лечения также отличаются:
- Центральная постинсультная боль. Цель лечения — воздействие на участки мозга, которые отвечают за субъективные ощущения. Здесь обычные анальгетики не помогут, поскольку проблема не местного, а системного характера. Максимальный эффект обеспечит одновременный прием антидепрессантов и антиконвульсантов. Срок лечения — от 4 до 8 недель.
- Периферическая боль. К антидепрессантам и антиконвульсантами добавляют также миорелаксанты — препараты, которые расслабляют мышцы паретичной конечности, снижая таким образом болевые ощущения.
- Головные боли. Если они вызваны скачками давления — применяют гипотензивные средства, а также препараты, разжижающие кровь. Если приступы боли редкие, непродолжительные, возможно, хватит однократного приема парацетамола. Помните: после инсульта категорически противопоказан аспирин.
Народные средства
В дополнение к медикаментам для снятия болевого синдрома можно использовать средства народной медицины.
- Настойка клевера. Рецепт: соцветия лугового клевера (1 стакан) укладывают в банку (1 л.) и заливают водкой. Настаивают две недели, процеживают и принимают по 1 ч. л. в сутки после еды. Курс лечения — 3 раза по 30 дней с перерывом 10 дней.
- Спиртовая мазь. Два стакана нерафинированного подсолнечного масла смешиваем со стаканом водки. Натираем смесью пораженную конечность дважды в сутки. Аналогично можно использовать лавровое масло.
- Ванны из целебных трав. Приготовьте сухую смесь из чистотела, хвои, шиповника, шалфея (всего 3 стакана) и залейте кипятком в трехлитровой банке. Оставьте на час, после процедите и вылейте в ванну с водой для купания. Курс лечения — 10 процедур.
Обращаем внимание: все рецепты приведены справочно, перед их применением нужно проконсультироваться с лечащим врачом.
ЛФК и массаж
В составе реабилитационного комплекса для больных, перенесших инсульт, обязательно числится лечебная физкультура. Это набор движений, направленных на разработку поврежденных конечностей, снятие мышечных спазмов и улучшение подвижности суставов.
Восстановительная гимнастика должна выполняться регулярно (ежедневно) и с достаточной интенсивностью. Периодически стоит увеличивать количество повторов, чтобы давать посильную нагрузку на конечность. Начинать нужно с 30 повторов, постепенно доводя до 50.
Упражнения выполняют лежа:
- сгибать и разгибать руки в локтях;
- сгибать руку в локте, а потом вытягивать ее над головой;
- выпрямить руки над головой и разводить их в стороны;
- поочередно сгибать и разгибать кисти;
- сжимать кулаки;
- вращать большими пальцами рук;
- вытянуть руки вдоль тела, а затем поднять их;
- сгибать и разгибать ноги в коленях и стопы;
- двигать стопами по часовой стрелке и против нее.
Массаж показан при гипертонусе мышц, что нередко наблюдается у больных, перенесших инсульт. Воздействовать надо как на пораженную, так и на здоровую часть тела одновременно.
Важно: не стоит приступать к массажу сразу после ишемического удара — нужно подождать минимум неделю.
Курс процедур — 15 сеансов (по одному в день), после делают перерыв и повторяют курс еще один-два раза. Если боль в мышцах или суставах сильно выражена, процедуру следует перенести до улучшения самочувствия больного.
Интенсивность воздействия поначалу должна быть минимальной — с тенденцией к увеличению. Это же касается и продолжительности сеанса массажа. Во время процедуры не должно быть болевых ощущений.
Профилактика боли после инсульта
Предупредить развитие болевого синдрома сложно, но снизить остроту его проявления — вполне возможно. Для этого пациенту не стоит:
- принимать горячие ванные;
- допускать давления одежды, ремней, подтяжек на пораженную часть тела;
- ходить самостоятельно, если ноги еще недостаточно окрепли.
В сидячем положении надо подкладывать под пораженную ногу или руку мягкую подушку/валик так, чтобы они не висели в воздухе. По возможности нужно применять приспособления для паретичных конечностей — бандажи, опоры, костыли.
_____________________
Боль после инсульта — неприятный и ухудшающий качество жизни симптом. С ним можно и нужно бороться — с помощью компетентных врачей, медикаментов, ЛФК и массажа. Главное — поддержать человека в этот непростой период, вселить в него оптимизм и уверенность в скорейшее выздоровление.
Методы лечения
Чтобы понять, что надо делать, если после инсульта болит рука или нога, определить тактику лечения, сначала проводится дифференциальная диагностика. Она может включать в себя:
- проведение нейровизуализации (компьютерная томография и МРТ);
- сбор анамнеза;
- различные инструментальные и лабораторные исследования.
На основании полученной по результатам диагностики клинической картины и с учетом индивидуальных особенностей организма больного назначается соответствующее лечение. Оно может включать:
- физио- и медикаментозную терапию,
- лечебную гимнастику,
- массаж и другие методы устранения боли и причин ее возникновения.
Если после инсульта ощущается боль в одной ноге или руке, назначаются антиконвульсанты и/или антидепрессанты. Для устранения повышенного тонуса мышц в конечностях при периферических болях, кроме приема миорелаксантов, доктор может назначить проведение таких процедур:
- физиотерапию,
- ЛФК,
- массаж.
Рекомендуется также регулярно менять положение тела. Не следует заниматься самолечением. При возникновении дискомфорта и болевого синдрома следует вызывать врача на дом. Определение методики лечения – прерогатива специалиста.
Отечность: причины возникновения и способы устранения
У некоторых больных после инсульта отекает парализованная нога. Такое явление объясняется тем, что этот недуг отрицательно воздействует на оба полушария головного мозга, нарушая работу всех систем организма. Не является исключением мочеполовая система и почки. Нарушение их правильного функционирования приводит к возникновению дополнительной проблемы в виде:
- судорог,
- отечности,
- непроизвольного мочеиспускания,
- нарушения водного и электролитного баланса в организме.
Отекает парализованная нога сразу после приступа. Односторонняя отечность может быть спровоцирована также тромбозом глубинных вен ноги. Если вовремя не ввести больному необходимые в данной ситуации медикаменты, приступ инсульта может повториться.
Установить причину появления отечности, определить способы ее устранения может только специалист. Поэтому не надо пытаться самостоятельно решить эту проблему. При ее возникновении настоятельно рекомендуется немедленно обратиться к лечащему врачу или записаться на прием в ближайшую к месту проживания больного клинику инсульта и четко выполнять полученные там рекомендации.
Возможности восстановления движений спастичной руки после инсульта в позднем периоде
Обычно, в первый год после инсульта, реабилитационный потенциал максимально раскрывается, при условии систематических занятий. Так как речь пойдет о спастичной руке, на уровне макромоторики можно наблюдать изменения в виде: приводяще-отводящих, сгибательно-разгибательных движений и т.п. Микромоторика, как правило, существенно отстает, за исключением сжимания пальцев в кулак. Что касается произвольного разжимания, оно может полностью отсутствовать. Это не значит, что его совсем нет. Иногда пациент описывает расправление пальцев, как спонтанный процесс, особенно во время утреннего пробуждения или зевоты. На этом «разжатие» заканчивается. Справедливо напрашивается вопрос: «Так возможно ли выполнить движение произвольно, если непроизвольно оно есть?»
Итак, почему же нет разгибания пальцев? Без этого важного движения кисть оказывается нефункциональной. Вся причина в спастичности, когда пальцы будто вмерзают и нужного движения не происходит. «Вытащить» (как часто выражаются пациенты) разжатие – задача непростая, но решаемая. Проблема спастичности продуктивно преодолевается только в индивидуальном подходе, и соответственно, как для специалиста, так и для пациента невероятно энергозатратна. К тому же, результат не только неустойчив на первых порах, но и отдален по времени. Чаще всего, после года реабилитации, пациенты истощены, не видят дальнейших улучшений и либо прекращают заниматься, либо в меньшей степени затрачивают время на упражнения. Их тоже можно понять, потому как зачем тратить усилия, если дальше ничего не происходит. Отсюда отсутствие настроения, апатия, депрессия и далее по кругу.
Если спустя год реабилитационных мероприятий рука не висит, как «плеть», или кисть не находится в грубой спастичности, когда для расправления пальцев требуется значительное усилие, тогда не всё плохо и сознательное разжимание возможно.
Вот пример такого нарушения (до занятий).
Для достижения движения в разгибателях пальцев нужно много и упорно трудиться. Это период восстановительного обучения, когда движения появляются не при помощи пассивных методов, таких как: стимуляция токами, массаж, роботизированная терапия, а работа сознательным усилием, стремлением прочувствовать, «поймать» и закрепить движение. Это совместный процесс как специалиста, восстанавливающего моторику, так и самого пациента. От посидеть в кресле перед телевизором, двигая туда-сюда здоровой рукой больную, либо коротких пятиминутных упражнений – результат нулевой. Без должной мотивации ничего не выйдет! Лучше не браться изначально.
Для обозримого устойчивого (!) результата, такого как движение разгибателей пальцев спастичной кисти, требуется 3-5 месяцев напряженной работы.
Пример восстановления движений (после комплекса восстановительного обучения).
Разработанная мной индивидуальная методика восстановления движений в спастичной руке многократно апробирована на пациентах не только в раннем периоде после перенесенного инсульта или травмы, но и в позднем. Видео отрывки, использованные в качестве примера – результат интенсивного труда на протяжении 3-4 месяцев. Если сам пациент мотивирован на систематическую работу с рукой, предлагаю пройти бесплатную консультацию. Записаться можно, обратившись в выездную реабилитационную службу «Стимул».
Эрготерапевт Цыганков Роман Валерьевич