Хроническая головная боль – так в медицинской практике называют систематические болевые ощущения в затылке, а также висках на протяжении двух и более недель. Она бывает нескольких видов: хроническая мигрень, абузусная боль и другие.
Цефалгия (головная боль) может докучать несколько месяцев подряд, сильно изматывая организм: появляется слабость, депрессия, усталость, апатия, бессонница и т. п. Каждый 20-й пациент сталкивается с этим недугом, причем у женщин симптомы проявляются чаще.
Симптомы хронической головной боли
Хроническая цефалгия может проявляться в виде острой или же тупой боли. Отличается у различных видов хронической головной боли и продолжительность приступов (менее или более четырех часов ежедневно).
Основные симптомы:
- Трансформированная мигрень — односторонняя головная боль с ощущением пульсации, возникающая ежедневно более 15 дней подряд. Болевой синдром сильный и продолжительный, мешает физической активности. У человека может появиться тошнота, а также рвота. В период болевого обострения пациент болезненно реагирует на яркий свет и звуки.
- Головная боль напряжения — появляется чувство давления, ощущение такое будто бы надели головной убор размера на два меньше или сдавили голову ремнем. Боль двухсторонняя обычно умеренная, иногда бывает и интенсивной. Во время приступа у пациента появляется гиперчувствительность к громким звукам.
- Кластерная головная боль — это недомогание чаще проявляется у мужчин, встречается довольно редко. К основным симптомам относят резко возникающую сильную головную боль. Обычно ощущается в висках или на уровне глаз, реже в области шеи и по бокам головы. Боль односторонняя, может длиться до трех часов. Во время приступа у пациентов появляется раздражительность, беспокойство и светобоязнь.
- Абузусная головная боль — прогрессирует у людей, которые злоупотребляют обезболивающими препаратами для борьбы с мигренью и другими недугами. Если не заниматься самолечением безрецептурными лекарствами, этого недомогания можно избежать. Спровоцировать головную боль абузусного типа может систематическое (более 9 дней подряд) использование триптанов, наркотических анальгетиков и комбинированных препаратов.
Чтобы назначить правильное лечение нужно выявить первопричину возникновения хронической головной боли определенного вида, для этого, возможно, потребуется детальная диагностика работы всех систем организма.
Хроническая ежедневная головная боль (ХЕГБ) – синдромальный диагноз, объединяющий различные типы головной боли (ГБ), которые возникают 15 и более раз в месяц на протяжении более 3 месяцев. Распространенность ХЕГБ в популяции взрослых составляет 4 %, при этом 1–2 % населения злоупотребляют анальгетиками в связи с ХЕГБ [12]. В российской популяции представленность ХЕГБ, по-видимому, выше: в крупном эпидемиологическом исследовании, проведенном в Ростове-на-Дону, распространенность ее составила 16 % [5]. Встречаемость пациентов с ХЕГБ на приеме у неврологов и терапевтов в России составляет 37 % [2].
Хроническими могут быть как первичные, так и вторичные формы ГБ. Первичные хронические ГБ можно разделить на длительные (ГБ продолжается 4 и более часов в сутки) – хроническая мигрень, хроническая ГБ напряжения (ГБН), новая ежедневная персистирующая ГБ, гемикрания континуа; и кратковременные (ГБ продолжается менее 4 часов в сутки) – хроническая пучковая ГБ, хроническая пароксизмальная гемикрания, хроническая SUNCT (Short-lasting, Unilateral, Neuralgiform headache with Conjunctival injection and Tearing – кратковременная односторонняя невралгического типа ГБ с покраснением конъюнктивы глаза и слезотечением). Среди вторичных ГБ наиболее частыми причинами хронической цефалгии могут быть медикаментозно-индуцированная (абузусная) ГБ, посттравматическая ГБ, цервикогенная ГБ, а также ГБ при риносинусите. Распространенной клинической ошибкой является рассмотрение в качестве ведущей причины ХЕГБ органической патологии головного мозга, такой как дисциркуляторная энцефалопатия, атеросклероз сосудов мозга, остеохондроз шейного отдела позвоночника, вегето-сосудистая дистония, посттравматическая энцефалопатия, гипертензионно-гидроцефальный синдром [9]. Важно подчеркнуть, что 87 % пациентов с ХЕГБ имеют хроническую, трансформированную мигрень, часто осложненную злоупотреблением анальгетическими препаратами [11].
Диагностика хронифицировавшейся первичной формы ГБ, особенно мигрени, весьма затруднительна. Например, у пациентов с хронической мигренью односторонняя, пульсирующая, интенсивная с сопровождающими симптомами ГБ в процессе трансформации становится двусторонней, менее интенсивной, с меньшей выраженностью тошноты, рвоты, фото- и фонофобии, т. е. по клиническим критериям в большей степени напоминает ГБН. При трансформации мигрени относительно сохранными остаются такие черты мигренозного приступа, как пульсирующий характер боли, усиление боли при физической нагрузке, тошнота, типичные триггеры (перемена погоды, употребление в пищу определенных продуктов, нарушение режима сна и т. д.) и чувствительность к специфическим противомигренозным средствам триптанам [17]. Ниже представлены диагностические критерии трансформированной и хронической мигрени.
Трансформированная мигрень [17]:
• ГБ > 15 дней в месяц, больше месяца;
• длительность ГБ > 4 часов в сутки (без лечения);
• один из перечисленных симптомов:
• эпизодическая мигрень в анамнезе;
• увеличение частоты приступов по меньшей мере за последние 3 месяца;
• текущая ГБ удовлетворяет критериям мигрени (за исключением продолжительности приступа);
• не связана с другим заболеванием.
Хроническая мигрень (МКГБ-2*, 2004):
• мигрень без ауры 15 дней в месяц и более на протяжении более 3 месяцев;
• не связана с другим заболеванием.
Хроническая мигрень (МКГБ-2Р, 2006):
• ГБ > 15 дней в месяц на протяжении более 3 месяцев;
• более 5 приступов, соответствующих критериям мигрени без ауры;
• более 8 дней в месяц на протяжении более 3 месяцев ГБ, соответствующая критериям мигрени без ауры и/или купирующаяся препаратами эрготамина или триптанами;
• может быть со злоупотреблением и без злоупотребления анальгетиками;
• ГБ не связана с другим заболеванием. Критерии трансформированной мигрени удобны для применения в клинической практике, т. к. позволяют выявлять процесс трансформации, хотя не позволяют исключать медикаментозно-индуцированную ГБ. Критерии хронической мигрени МКГБ-2 позволяют исключать медикаментозно-индуцированную ГБ, но с трудом применимы в клинической практике, т. к. в процессе трансформации мигрень утрачивает свои типичные черты и перестает соответствовать критериям эпизодической мигрени без ауры. В пересмотренных критериях МКГБ-2 (2006) [6] учитывается наличие хронической ГБ (более 15 дней в месяц), в рамках которой находится цефалгия, соответствующая критериям мигрени без ауры (не менее 8 дней в месяц), и предусматривается возможность лекарственного абузуса. Несмотря на все сложности, диагностика хронической мигрени и дифференциальный диагноз ее с хронической ГБН чрезвычайно важны, т. к. это открывает возможности для специфической терапии пациентов, страдающих мигренью.
Установление формы хронической ГБ включает следующие этапы:
1. Исключение вторичных причин ГБ при помощи клинического и неврологического осмотров с учетом симптомов (“красных флажков”). При необходимости применяют дополнительные методы диагностики.
2. Синдромальный диагноз первичной ХЕГБ и ее классификация в зависимости от продолжительности ГБ (больше или меньше 4 часов в сутки).
3. Выявление формы первичной ГБ, ставшей хронической. Для этого необходимо выяснить у пациента, какой тип ГБ отмечен у него в дебюте заболевания, что может быть весьма затруднительным, т. к. процесс трансформации может протекать в течение многих месяцев и даже лет. “Красные флажки” вторичной ГБ включают:
• возникновение ГБ после физического напряжения, сильного кашля или сексуальной активности;
• наличие сопровождающих симптомов – изменение уровня сознания (оглушенность, спутанность сознания или потеря памяти);
• прогрессивно нарастающая ГБ;
• присутствие фокальных неврологических знаков или симптомов системного заболевания (лихорадка, артралгии, миалгии);
• начало ГБ в возрасте после 50 лет;
• внезапное возникновение новой, необычной для данного пациента тяжелой ГБ;
• любые отклонения при неврологическом или общем обследовании.
Основной стратегией профилактики и лечения ХЕГБ является контроль факторов ее хронификации, которые делятся на контролируемые и неконтролируемые. К неконтролируемым факторам риска относят пол (женский), низкий образовательный и социально-экономический статус, травму головы, стрессовые жизненные события. Контролируемые факторы риска включают высокую частоту приступов ГБ, злоупотребление анальгетиками, депрессию, храп, ожирение [10]. Целью превентивной терапии ХЕГБ является контроль числа дней с ГБ в месяц и снижение уровня дезадаптации пациента. При назначении профилактической терапии необходимо информировать пациента, что даже самые эффективные средства могут не полностью избавить его от ГБ, а положительным эффектом лечения считается снижение частоты приступов более чем наполовину. Для контроля числа дней с цефалгией, а также количества принимаемых обезболивающих средств пациентам необходимо вести дневник или календарь ГБ. Оценка дезадаптации пациента проводится при пом щи шкал МИДАС (Migraine Disability Assessment) и HIT-6 (влияние ГБ на повседневную активность).
При мигрени профилактическую терапию назначают, если приступы вызывают снижение повседневной активности в течение двух и более дней в месяц, несмотря на их оптимальное купирование. Профилактика также показана в случае высокого риска развития ГБ, связанной со злоупотреблением препаратами для ее купирования, даже если эти препараты эффективны. Препарат выбора для лечения ХЕГБ должен обладать лучшей доказанной эффективностью. Для профилактики и лечения хронической мигрени препаратами выбора являются антиконвульсанты (топирамат 25–100 мг/ сут), антидепрессанты (амитриптилин 10–100 мг/сут), β-адреноблокаторы (метопролол 50–100 мг 2 раза в сутки или пропраналол 80 мг 1 раз в сутки – 160 мг 2 раза в сутки) и блокаторы кальциевых каналов (флунаризин 5–10 мг/сут) [8].
При неэффективности или непереносимости этих лекарственных средств можно использовать препараты других классов – антидепрессанты из группы селективных ингибиторов обратного захвата серотонина и норадреналина (СИОЗСН; дулоксетин, венлафаксин), препараты дигидроэргокриптина (Вазобрал), препараты ботулотоксина, антагонисты дофаминовых рецепторов, некоторые витаминные, минеральные и растительные препараты (магния дицитрат 600 мг/сут, рибофлавин 400 мг/сут, коэнзим Q10 300 мг/сут, Петадолекс 100–150 мг/сут), но степень доказанности эффективности этих средств меньшая. Для лечения хронической ГБН препаратом выбора является амитриптилин (10–100 мг/сут) [15].
Лечение ХЕГБ – трудная задача как для пациента, так и для врача. Необходимость длительного ежедневного приема препарата, возникновение побочных эффектов, отсутствие конечной цели лечения приводят к снижению приверженности пациентов терапии. Так, было показано, что если результатами лечения, направленного на купирование приступа ГБ удовлетворены 54 % пациентов с хронической мигренью, то профилактическим лечением – лишь 24 % [19]. По данным крупного эпидемиологического исследования, проведенного в США, лишь 13 % пациентов, нуждавшихся в профилактике мигрени, получают адекватную терапию [14].
Спорными на сегодняшний день являются методики отмены обезболивающих средств при их злоупотреблении пациентами с ХЕГБ. Одним из методов отмены препаратов, вызвавших абузус, является использование “медикаментозного моста” – кратковременного курса профилактической терапии с целью редукции симптомов отмены. Необходимо ли назначать “медикаментозный мост”, проводить ли его в условиях стационара или амбулаторно? Отказываться ли от приема обезболивающего средства одномоментно, или снижать дозу постепенно? Все эти вопросы требуют уточнения. В стационаре в качестве “медикаментозного моста” при отказе от обезболивающих средств используется внутривенное введение дигидроэрготамина, ацетилсалициловой кислоты, нейролептиков, вальпроевой кислоты, амитриптилина или кортикостероидов. Болевой синдром купируется с помощью нестероидных противовоспалительных средств. “Медикаментозный мост” может быть осуществлен и в амбулаторных условиях, где пациент может принимать таблетированные формы кортикостероидов.
Длительную профилактическую терапию назначают одновременно с “медикаментозным мостом” на срок 6–12 месяцев. Лечение необходимо начинать с минимальных доз, затем наращивать дозу до получения клинического эффекта или развития побочных эффектов. На протяжении всего периода терапии необходимо применять препарат в адекватной дозе. Эффективность профилактической терапии оценивают на основании данных дневника ГБ. Необходимо предупредить пациента, что 2–3 месяца составляют минимальный срок для развития эффекта большинства лекарственных средств профилактики мигрени, следовательно, не следует отказываться от приема препарата, если он показался неэффективным в первые недели. Через 6 месяцев эффективного лечения препарат можно постепенно, медленно отменить. Не следует принимать препараты для профилактики мигрени дольше 1 года.
При наличии депрессии, а также в случае хронической ГБН препаратами выбора являются трициклические антидепрессанты (ТЦА). Назначая ТЦА пациентам с мигренью и депрессией, важно учитывать, что дозы ТЦА, рекомендованные для лечения депрессии, выше тех, которые необходимы для профилактического лечения мигрени, и, следовательно, переносятся пациентами хуже. При плохой переносимости ТЦА альтернативой их применения может быть использование селективных ингибиторов обратного захвата серотонина (СИОЗС) и СИОЗСН, хотя эффективность этих средств для профилактики мигрени доказана лишь в небольших исследованиях. СИОЗС и СИОЗСН можно использовать в комбинации с антиконвульсантами или блокаторами кальциевых каналов, они не вызывают повышения массы тела [3, 7].
Пациентам необходимо избегать приема препаратов, способствующих развитию ХЕГБ (комбинированные анальгетики; препараты, содержащие опиаты; барбитураты; кофеин). Недостаточная приверженность пациентов рекомендациям врача является основной причиной неэффективной профилактической терапии: пациенты или принимают дозы ниже терапевтических, или продолжительность лечения недостаточна. В отсутствие эффекта профилактической терапии, возможно, необходимо пересмотреть диагноз формы хронической ГБ.
При недостаточной эффективности монотерапии можно использовать рациональную комбинированную фармакотерапию. Наиболее эффективным сочетанием для лечения рефрактерной мигрени считается комбинация антиконвульсантов с антидепрессантами. Необходимо учитывать, что ТЦА могут приводить к увеличению массы тела, следовательно, пациентам с лишней массой тела и депрессией лучше сочетать ТЦА с топираматом. Последний также можно использовать в комбинации с СИОЗСН, антигипертензивными препаратами или другими антиконвульсантами. При необходимости пациентам с мигренью можно применять другие антиконвульсанты с противоболевым действием (габапентин, прегабалин или ламотриджин), хотя их эффективность при мигрени ниже. В случае недостаточной эффективности антиконвульсантов пациентам с мигренью дополнительно назначают β-адреноблокаторы или блокаторы кальциевых каналов. Однако сочетание ТЦА и β-адреноблокаторов или блокаторов кальциевых каналов не является оптимальным, т. к. может приводить к удлинению интервалов PR и QT, увеличению массы тела и снижению толерантности к физической нагрузке [1, 7, 16].
При неэффективности препаратов с доказанной противомигренозной активностью возможно использование альтернативных и дополнительных методов лечения. При этом предпочтение следует отдавать немедикаментозным методам, в частности образовательным программам. Пациенту с ХЕГБ необходимо предоставить информацию о заболевании, его благоприятном прогнозе, отсутствии признаков серьезной патологии мозга (опухоли, инсульта), а также о вреде злоупотребления препаратами для купирования ГБ. Зачастую впечатления об эффективности или неэффективности препарата субъективны, поэтому пациенты должны вести дневник или календарь ГБ. Ведя дневник, больной будет сам отмечать эффект от лечения, что в значительной степени повысит его приверженность терапии, при этом и лечащий врач будет получать объективную информацию. Важно настроить пациента на реалистичное ожидание результатов лечения, хотя многие клиницисты отмечают, что при использовании профилактической терапии не только сокращается число дней с ГБ, но и уменьшается интенсивность и продолжительность приступов, повышается чувствительность к средствам для их купирования, что существенно уменьшает степень дезадаптации пациентов [4, 18].
Известным фактом является коморбидность хронической мигрени со мноими соматическими и неврологическими заболеваниями – артериальной гипертензией, депрессией, тревогой, ожирением. С клинической точки зрения привлекательным кажется подбор средства для профилактической терапии хронической мигрени с учетом коморбидного заболевания: монотерапия снижает риск развития побочных эффектов и переносится лучше. Однако монотерапия хронической мигрени с учетом коморбидного заболевания должна быть рациональной. Так, прием препарата для лечения хронической мигрени не всегда является оптимальным в отношении коморбидного расстройства – может быть недостаточной или излишней доза (например, для лечения хронической мигрени эффективны меньшие дозы амитриптилина, чем для лечения депрессии). С другой стороны, придерживаясь принципа монотерапии, нельзя отдавать предпочтение препаратам второй линии (например, лечение хронической мигрени и панического расстройства СИОЗС), т. к. это может привести к необходимости увеличения дозы и назначению других лекарственных средств.
Возможно, что наилучшим вариантом ведения пациентов с хронической мигренью и коморбидными расстройствами является оптимально эффективное лечение обоих состояний двумя классами препаратов с учетом лекарственных взаимодействий (например, прием топирамата для лечения хронической мигрени и СИОЗС для лечения депрессии).
Особого внимания заслуживает профилактическая терапия хронических форм тригеминальных вегетативных цефалгий. Препаратом выбора лечения хронической пучковой ГБ является верапамил. Начальная доза составляет 240 мг/сут, максимальная терапевтическая – 720 мг/сут. Препараты лития эффективны для 78 % пациентов с хронической пучковой ГБ, но переносятся гораздо хуже. Начальная доза лития составляет 300 мг 2 раза/сут, терапевтическая – 120 мг/сут. При неэффективности этих средств пациенты с хроническим кластером могут использовать топирамат (50–200 мг/сут), метисергид (2 мг/сут), мелатонин (3–10 мг/сут), вальпроевую кислоту (1000–2500 мг/сут) [13]. Пароксизмальная гемикрания – форма тригеминальных вегетативных цефалгий, чувствительная к индометацину. В случае хронической пароксизмальной гемикрании возможно использование верапамила и топирамата [13].
Причины появления хронической головной боли
Систематическая цефалгия может быть вызвана постоянным переутомлением, депрессией, сильным стрессом. Спровоцировать развитие недомогания способны также другие факторы: наследственность и предрасположенность, чрезмерное употребление алкоголя или энергетических напитков, лишний вес, и даже храп. Кроме того, болевые сигналы могут не подавляться из-за сбоев в работе некоторых участков мозга.
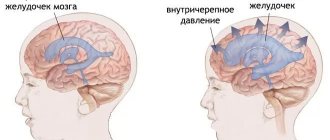
Иногда хронические головные боли это реакция организма на тяжелые заболевания: васкулит, инсульт, высокое внутричерепное давление, черепно-мозговая травма и другие. Неправильно подобранное лечение может спровоцировать развитие абузусной цефалгии.
Головная боль у ребенка
Головная боль (цефалгия)
у детей входит в пятерку наиболее частых обращений к врачу. Жалобы могут начаться с двухлетнего возраста, и, по данным педиатров, уже 45–50 % семилетних детей испытывают периодические головные боли. А в возрасте 15 лет до 80 % детей при осмотре жалуются на головные боли.
В нашей стране врачи обычно ставят страдающему цефалгией ребенку один из диагнозов:
- синдром вегетативной дистонии;
- гипертензионно-гидроцефальный синдром (синдром повышения внутричерепного давления);
- нестабильность шейного отдела позвоночника;
- последствия черепно-мозговой травмы (посттравматический арахноидит).
К сожалению, по данным медиков, у 35 % детей правильный диагноз вообще невозможно поставить, так как не получается классифицировать боль согласно критериям МКБ (Международной классификации болезней). В результате во многих случаях назначается терапия, ничего общего не имеющая с истинной причиной боли и чаще обладающая эффектом плацебо. К счастью, у детей огромные восстановительные возможности организма.
Виды головных болей
По Международной классификации детских головных болей от 2013 года выделяют первичные и вторичные головные боли. К первичным относятся головная боль напряжения (до 40 % от общего числа зарегистрированных жалоб у детей), мигрень (до 25 % в структуре головной боли) и кластерная головная боль (которая скорее казуистика, чем норма). К вторичным — головные боли при инфекциях (чаще всего — инфекциях верхних дыхательных путей), объемных новообразованиях, сосудистых мальформациях (врожденных нарушениях кровеносной системы), травмах и связанные с психогенными факторами.
Также головные боли могут быть вызваны проблемами со зрением, например близорукостью, своевременно не отслеженной родителями и врачами. В целом у детей цефалгии чаще носят вторичный характер.
По проявлениям врачи различают:
- острую повторяющуюся головную боль (самые частые причины: мигрень, эпилепсия);
- острую диффузную (инфекционной этиологии, системная патология, субарахноидальное кровоизлияние, менингит);
- острую локализованную (синуситы, травма, офтальмологическая патология);
- хроническую прогрессирующую (серьезная неврологическая патология — объемное образование или сосудистая патология, хроническая гидроцефалия, абсцессы, интоксикации);
- хроническую непрогрессирующую (депрессия, головная боль напряжения, тревога и другие психологические факторы);
- смешанную головную боль (мигрень плюс другие причины).
Рост распространенности головных болей у детей в последние полвека, с одной стороны, обусловлен серьезными изменениями в образе жизни: увеличением интенсивности нагрузок в школе, нарушениями режима сна, питания, снижением физической активности, длительным пребыванием за компьютером, ростом числа стрессовых воздействий. С другой стороны, по-прежнему актуальны медицинские проблемы, связанные с отсутствием своевременной диагностики заболеваний и эффективного планирования лечения.
Особенности цефалгии у детей
Возьмем, например, мигрень. Все неврологи, которые читали книги Джоан Роулинг или смотрели экранизацию, сходятся в одном — вымышленный герой, Гарри Поттер, явно страдал распространенной формой мигрени, которая называется «мигрень с аурой» (хотя в порыве энтузиазма врачи придумали по меньшей мере 7 причин, способных вызывать боли у персонажа, начиная от субарахноидального кровоизлияния, заканчивая неправильным подбором очков).
У мальчиков мигрень начинается чаще в возрасте 6–7 лет, у девочек дебют заболевания приходится на 10–11 лет. При этом в семье точно есть страдающий мигренью человек (если мигрень у матери — вероятность ее у ребенка 60–70 %, если у отца — 30 %, у обоих родителей — 90–95 %). У детей, как правило, нет характерной боли в половине головы и нет характерного «взрослого» приступа. Приступы могут быть очень короткими (до нескольких минут) и… навсегда пройти с возрастом!
В свое время СМИ много писали на тему того, что у актера Дэниэла Рэдклиффа тоже часто бывают приступы, «из-за которых ему приходится горстями глотать таблетки». Появился даже термин «хогвартская головная боль», им называют цефалгии, связанные с непривычным для современных детей занятием — быстрым чтением большого объема информации. Например, увесистые книги плодовитой писательницы (первая 309 страниц, последующие до 870), «запоем проглатываемые» школьниками, оказались для них тяжелым испытанием.
Кстати, вы помните, кому в книге жаловался Гарри на головные боли? Правильно — никому! Как и большинство детей, к сожалению…
Основные триггеры (провокаторы приступа)
Родителям нужно знать, что цефалгию у детей чаще всего провоцируют следующие факторы:
- Стресс
(как положительные, так и отрицательные эмоции) и мышечное напряжение. Кстати, регулярная аэробная нагрузка «до второго пота» — но никак не «до седьмого»! — хорошо укрепляет нервную систему и снижает число приступов по крайней мере вдвое. А вот значительные физические нагрузки и выраженное мышечное напряжение (например в мышцах шеи при чтении) — наоборот провоцируют приступы. Выше я уже писала про «чтение запоем», но то же самое относится к увлечению компьютером и спортом — все хорошо в меру. А ведь у некоторых детей режим дня расписан более интенсивно, чем у взрослого! - Нерегулярное питание.
Отсутствие полноценного завтрака или обеда является очень частой причиной головной боли у детей. Чтобы существенно снизить количество приступов, необходимо нормализовать режим питания. - Несоблюдение режима дня.
Врачи называют это «мигрень утра понедельника». Все родители знают о важности гигиены сна, но мало кто следует рекомендациям врачей на практике. Между тем правильный режим засыпания и длительность сна 8–10 часов очень важны для эффективной помощи всем детям с головными болями. «Плавающий» режим дня тоже является выраженным провоцирующим фактором цефалгий. - Некоторые продукты
могут вызвать приступ цефалгии у детей: это сыр, шоколад, цитрусовые, фастфуд, мороженое, аспартам, газированные напитки с красителями, сосиски, копчености, не адаптированные для детей йогурты и практически все продукты, содержащие кофеин.
Нужно заметить, что головная боль сама по себе является стрессом как для ребенка, так и для его родителей, поэтому помните, что тревожное ожидание приступа боли тоже может этот приступ спровоцировать!
Трудности диагностики
Ребенок практически до подросткового возраста не может внятно объяснить свои жалобы (боль пульсирующая? сжимающая? давящая? какая? — нет ответа. Это считается ограниченным описанием паттерна головной боли и затрудняет диагностику), кроме того, дети часто путаются в локализации боли.
Врач не может применить ВАШ (визуальную аналоговую шкалу боли). Для ребенка поставить 4 балла или 8 по этой шкале может быть совершенно непонятным процессом или игрой. Он может не жаловаться именно на головную боль а предъявлять какие-то неспецифические жалобы (усталость, потемнение в глазах, тошноту), что при ассоциации с другими заболеваниями также может слишком далеко завести врача в его предположениях.
Поможет в диагностике прежде всего внимательность родителей. Нужно вспомнить (для этого лучше всего вести дневник) и лаконично рассказать врачу, как долго, на протяжении какого периода (недели, месяцы) отмечаются головные боли, с какой регулярностью болит голова, каким образом и как сильно, где локализуется боль, что именно влияет на ее появление (голод, физическая нагрузка) и ослабление, сопровождается ли головная боль другими жалобами (тошнота, головокружение, свето- и звукобоязнь), как выглядит ребенок при приступе (побледнение, покраснение лица, темные круги под глазами), какие лекарства принимает ребенок. Иногда можно попросить ребенка нарисовать его боль. Рисунок может многое рассказать специалисту.
Вести ли ребенка на МРТ?
Надо заметить, что у детей, у которых врач-невролог не нашел никаких тревожных симптомов при неврологическом осмотре, чаще всего (в 99 %) не находят никаких отклонений и при аппаратных исследованиях (КТ, МРТ). Но не стоит забывать об этом единственном проценте. Поэтому если доктор настаивает на нейровизуализации — нужно сделать ее как можно скорее.
Абсолютными показаниями для МРТ служат:
- головная боль более 6 месяцев без ответа на проводимое лечение;
- сочетание боли с отклонениями в неврологическом статусе;
- ночная головная боль с пробуждениями;
- головная боль в сочетании с нарушениями сознания, зрения и рвотой;
- отсутствие в семейном анамнезе мигрени;
- отягощенный семейный анамнез.
Когда срочно нужно к врачу
Родители должны знать, что головная боль у ребенка опаснее всего, если:
- боль началась в возрасте младше 5 лет;
- когда количество приступов резко (менее чем за 2 месяца) увеличилось;
- боль локализуется в затылочной области;
- носит распирающий и внезапный характер;
- имеет выраженную интенсивность.
Не верьте, что у детей не бывает инсультов! «Громоподобная» головная боль, разросшаяся в течение минуты до крайне интенсивной, чаще всего имеет причиной сосудистую катастрофу в мозге. Ребенок должен быть доставлен в больницу как можно быстрее.
Средства скорой помощи
Необходимость в обезболивающем препарате появляется, если приступ не проходит в течение 30–40 минут отдыха (для мигрени — 20 минут) или короткого сна, также если боль неинтенсивно нарастает. Важно знать, какие препараты можно использовать, чтобы снять боль у детей. К подходящим средствам относятся ибупрофен (детский нурофен и т. п.) и ацетаминофен (парацетамол и т. д.) в возрастных дозировках. Для детей старше 5 лет после приема лекарства (таблетки или суспензии, свечи или укола) обязателен прием жидкости не менее 300 мл.
Нельзя использовать препараты, содержащие ацетилсалициловую кислоту, метамизол натрия, но-шпу и комбинированные анальгетики (особенно — содержащие кофеин и фенобарбитал), так как в возрасте до 15 лет они редко, но могут приводить к достаточно тяжелым осложнениям. Если головная боль не купируется приемом простых анальгетиков, необходимо обратиться к специалисту для подбора эффективной и безопасной терапии. Ноотропы и витамины при головной боли выполняют роль плацебо! Не пичкайте ими детей без нужды!
Валентина Саратовская
Фото thinkstockphotos.com
Товары по теме: [product](ибупрофен), [product](нурофен), [product](парацетамол)
Диагностика и лечение хронической головной боли
Правильно поставленный диагноз гарантирует быстрое и успешное лечение хронической цефалгии. Высококвалифицированный специалист произведет физический осмотр и если сопутствующих заболеваний, дающих головную боль, не будет выявлено, он направит пациента на прохождение диагностических процедур, сдачу анализов.
В некоторых случаях нужно сделать МРТ, компьютерную томографию или ЭЭГ. Электроэнцефалография помогает выявить воспаление и травмы мозга. Только так, после установки точного диагноза можно подобрать действенное и безопасное лечение.
Самолечение медикаментами без рецепта и народными средствами не избавляет от проблемы хронической головной боли. Нетрадиционные методы лишь маскируют симптомы, принося кратковременное облегчение.
Для диагностики и лечения хронических головных болей обращайтесь в медицинские
Цефалгия
Цефалгия, она же головная боль, – достаточно распространенный неспецифический симптом различных заболеваний или патологических состояний, который характеризуется болевыми ощущениями в области головы, основания шеи или самой шеи.
Сам по себе головной мозг болеть не может, так как не содержит болевых рецепторов. Цефалгия возникает в одной из областей головы: черепе (надкостнице), мышцах, нервах, артериях или венах, подкожной ткани, глазах, в носу, на слизистых оболочках. Затем нервные сигналы передаются в соответствующий участок мозга, распознаются, и боль как бы проецируется из патологического участка в головной мозг.
Наиболее часто в медицинской практике встречаются первичные головные боли (возникающие сами по себе без какого-либо возбудителя). Они имеют специфический характер, могут локализоваться в определенной части головы, иметь разную продолжительность, накатывать с определенной периодичностью или возникать совсем неожиданно. Как правило, такой болевой синдром хорошо купируется анальгетическими препаратами и в клинику лечения головной боли пациент обращается редко.
Вторичные головные боли возникают на фоне другого прогрессирующего заболевания, например, менингита, энцефалита, гипертонии или гипертензии, нарушения в работе мышц шеи. лечение головных болей всегда отмечается во время и после травм черепа или сотрясения головного мозга, а также при патологиях и лечении шейного отдела позвоночника. Эти цефалгии имеют свои особенности и сопровождаются другими симптомами (головокружением, тошнотой, расстройством зрительных и слуховых функций, повышением артериального давления, пр.).
Классификация цефалгии по патогенетическим признакам
Медики предлагают следующую классификацию головных болей по этиологии их возникновения и симптоматике:
- Сосудистая – наиболее часто встречающийся вид головной боли, причиной которой становится резкое чрезмерное сужение или расширение артерий и сосудов, недостаточный тонус вен, гипоксия головного мозга, замедление кровотока. Отмечается у пациентов страдающих вегето-сосудистой дистонией, гипертонией (постоянным повышением артериального давления), гипотонией (понижением давления), ослабленным тонусом мышечных стенок вен, которые не успевают откачивать кровь, поступающую в мозг.
Сосудистая цефалгия имеет пульсирующий характер, сдавливает, появляется ощущение «стучащих молоточков» в голове, головокружение, тошнота. Наблюдаются расстройства координации движений, зрительной функции (потемнение, мелькание «бабочек» или «круги» перед глазами), бледность кожи у гипотоников и покраснение у гипертоников.
- Вазомоторная – связана с перенапряжением мышечной ткани и нарушением прохождения нервных импульсов в нервно-мышечных скоплениях. Может возникать после сильного переутомления мышц шеи и головы, плечевого пояса (долгое пребывание за компьютером, напряжение зрения при работе с микроскопом, пр.), во время депрессии, после стресса, переутомления, длительного недосыпания, переохлаждения.
Характеризуется тупыми сдавливающими ощущениями в лобной части или по всей голове, усиливается при физических действиях, ярком свете и шуме.
- Ликвородинамическая – боль, связанная с повышением или понижением внутричерепного давления, а также при патологическом изменении расположения интракраниальных артерий (базилярная, сонная, мозговые, позвоночные артерии, виллизиев круг и пр.) на фоне нормального давления внутри черепа.
Ощущения распирающие, идущие из глубины головы. Усиливаются при напряжении, изменении положения тела, резких движениях, наблюдается головокружение, расстройство походки, зрения, слуха.
- Инфекционно-токсическая – появляется при попадании в организм человека вирусных микроорганизмов (гриппа, энцефалита, менингита, туберкулеза и пр.) когда практически сразу же начинает работать иммунная система. В результате этой борьбы некоторые клетки организма и вредоносного возбудителя погибают, начинают разлагаться, выделять токсичные вещества, которые с кровью разносятся по всему телу.
Общая интоксикация вызывает сильную цефалгию сопровождаемую, как правило, лихорадкой, жаром, спутанностью сознания.
- Невралгическая — провоцируется раздражением нервных волокон патологическими процессами внутреннего или внешнего характера, образование очагов патологической активности в антиноцицептивной системе (часть нервной системы, отвечающей за обезболивание). Приступы боли резкие, жгучие, острые, стреляющие (невралгия тройничного нерва – интенсивная стреляющая боль в лице, застойные процессы в диске зрительного нерва).
При наличии других сопутствующих цефалгии «тревожных» симптомов (нарушения сна, неожиданный временный паралич конечностей, мышечная слабость, нечеткость зрения или его потеря, резь в глазных яблоках или кровоизлияние) не стоит тянуть время, а следует немедленно пройти полное медицинское обследование в центре головной боли. Болевой синдром в районе головы может свидетельствовать о внутричерепном кровоизлиянии или инсульте, гематоме или опухоли мозга, вывихе нижней челюсти или тромбозе синусов твердой оболочки головного мозга и других заболеваниях.
Диагностика и лечение цефалгии
В большинстве случаев первичная головная боль лечится анальгетиками или спазмолитиками, большого значения пациенты ей не придают и в больницу обращаются редко. Вторичные цефалгии требуют специфического лечения, длительного наблюдения за больным, сбора анамнеза и прохождения клинических исследований. Для выявления очагов патологической активности и исключения невротической этиологии боли проводится электроэнцефалографическое обследование или КТ без применения контрастного вещества.
Практически при всех хронических затяжных и интенсивных приступах головной боли показана томография головного мозга. При необходимости лечащий врач может назначить люмбальную пункцию для изучения спинномозговой жидкости.
При часто повторяющихся болях, причина которых не установлена, пациенту рекомендуют вести дневник, где будет отмечаться характер боли, интенсивность, сопутствующие симптомы, факторы, влияющие на облегчение или усугубление состояния. Хронические боли купируются комплексным лечением, которое состоит из медикаментозных препаратов и сеансов мануальной терапии (иглоукалывания, акупунктуры, релаксотерапии, массажа и пр.).
Самолечение цефалгии и бесконтрольное принятие обезболивающих препаратов может повлечь за собой возникновение так называемых лекарственных головных болей, образуя, таким образом, замкнутый круг в попытке вылечить недуг.
Автор: К.М.Н., академик РАМТН М.А. Бобырь