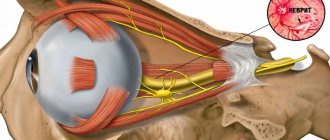
Нейропатия зрительного нерва — опасная патология, которая может привести к потере зрения. Недуг не является самостоятельным и часто становится следствием других заболеваний. Из этой статьи Вы узнаете все подробности об этом состоянии: его формы, причины развития, признаки, а также особенности диагностики и дальнейшего лечения.
В этой статье
- Что такое нейропатия зрительного нерва?
- Симптомы нейропатии зрительного нерва
- Передняя ишемическая нейропатия зрительного нерва
- Задняя ишемическая оптическая нейропатия
- Диагностика нейропатии зрительного нерва
- Лечение зрительной нейропатии
Причины заболевания
Чаще всего неврит зрительного нерва развивается при рассеянном склерозе и является его первым проявлением. Основа воспалительного процесса в этом случае – демиелинизация, или разрушение миелиновой оболочки нерва. Поражение зрительного нерва провоцируют и другие аутоиммунные патологии: системная красная волчанка, синдром Шегрена.
К демиелинизации и, как следствие, невриту зрительного нерва также приводят заболевания, связанные с сывороточными иммуноглобулинами G к миелин-олигодендроцитарному гликопротеину (MOG-IgG), в частности, острый рассеянный энцефаломиелит.
Аксоны и нейроны глазного нерва разрушаются не только в результате демиелинизирующих процессов, но и на фоне других болезней. К ним относятся:
- воспаления глазного яблока и/или орбиты;
- воспалительные заболевания головного мозга;
- инфекционные процессы в носоглотке;
- саркоидоз, гранулематоз;
- острое нарушение мозгового кровообращения;
- эндокринные патологии – тиреотоксикоз, сахарный диабет;
- специфические инфекции – туберкулез, сифилис, грипп.
Неврит зрительного нерва может быть следствием травмы глаза, черепно-мозговой травмы, токсического поражения – в большинстве случаев это отравление метиловым спиртом, свинцом, иногда – глистные инвазии. Может провоцироваться осложненной беременностью.
Прогноз лечения
К сожалению, глаукомная нейропатия носит неотвратимый характер и полностью восстановить погибшие нейроны зрительного нерва невозможно. Но своевременное обращение за медицинской помощью и соблюдение врачебных рекомендаций способствуют максимальному сохранению зрительной функции человека.
В возрасте старше 50-60 лет следует регулярно посещать офтальмолога даже при хорошем общем самочувствии и удовлетворительном зрении.
Хирургическое вмешательство – это радикальный метод лечения глаукомы. Решение о необходимости операции принимает врач, учитывая состояние зрительных органов пациента, его общее самочувствие, возраст, наличие сопутствующих заболеваний.
Показаниями к проведению операции являются отсутствие лечебного эффекта при длительном приеме лекарственных средств, стремительное прогрессирование болезни, быстрое сужение поля зрения. Существует несколько видов хирургического вмешательства при глаукоме, среди них фистулизирующие операции. Выбор вида операции определяют в индивидуальном порядке.
Симптомы неврита зрительного нерва
Симптоматика различается в зависимости от вида заболевания: интрабульбарный (папиллит) или ретробульбарный неврит.
Папиллит (внутриглазной, ретробульбарный неврит)
Характеризуется острым началом с быстрым ухудшением остроты зрения – от 1-2 часов до 1-2 суток. В некоторых случаях возникают умеренная головная боль и боль при движении глаз. При частичном поражении острота зрения может сохраняться, но появляются скотомы – участки частичного или полного выпадения поля зрения, которые могут быть центральными и парацентральными, округлыми или аркоподобными. Возможно сужение границ поля зрения, снижение темновой адаптации и цветового восприятия. Чаще всего симптомы ухудшения зрения исчезают через 7-10 дней, через 2-3 недели (иногда – до 5 недель) зрение восстанавливается. Без лечения либо при тяжелом течении неврита возможна атрофия зрительного нерва с полной потерей зрения.
Ретробульбарный неврит
Протекает в острой или хронической форме. Острая форма чаще характерна для одностороннего поражения, хроническая – для двустороннего.
Общие симптомы:
- болезненность при движении глазными яблоками и надавливании на глаз;
- нарушения цветового зрения – снижение чувствительности глаза к цветам, оттенки быстро тускнеют;
- падение остроты зрения до полной невозможности различать предметы;
- появление скотом.
В зависимости от формы ретробульбарного неврита симптомы могут различаться. Для аксиального неврита характерно сочетание центральной скотомы с частичными выпадениями полей зрения и возникновением в поле зрения периферических дефектов. При периферической форме поле зрения имеет сужается по всему периметру – имеет концентрический характер. Трансверсальная форма отличается значительным снижением зрения, вплоть до слепоты, скотомами, сливающимися с периферическими выпадениями полей зрения.
Симптомы атрофии
Одним из главных признаков начинающейся атрофии зрительного нерва служит некорригируемое снижение остроты и качества зрения: компенсировать снижение зрительных функций, обусловленное атрофическим процессом в нерве, не удается ни очками, ни контактными линзами. Быстро прогрессирующая атрофия зрительного нерва может результировать полной неизлечимой слепотой по истечении нескольких месяцев или даже дней. При частичной атрофии органическая деградация и нарастающая функциональная несостоятельность органов зрения останавливаются на определенном уровне и стабилизируются (причины такой стабилизации зачастую также остаются неясными).
Поля зрения сужаются, как правило, за счет выпадения периферического («бокового») зрения – развивается т.н. синдром тоннельного зрения. Нарушения цветовосприятия касаются, в основном, красно-зеленого и желто-синего градиентов общего спектра. Могут появляться скотомы, т.е. слепые зоны в поле относительно сохранного зрения.
Рис.4 Зрение в норме и при поражении зрительного нерва (глаукомная атрофия)
Достаточно типичным для оптической нейропатии является т.н. зрачковый дефект: ослабление реакции зрачка на свет при сохранной общей согласованности зрачковых реакций. Зрачковый дефект может быть односторонним или выявляться на обоих глазах одновременно. Какая бы симптоматика ни сопровождала атрофию зрительного нерва, констатироваться она должна только в ходе профессионального офтальмоскопического обследования и интерпретироваться квалифицированным специалистом-офтальмологом.
Классификация и стадии развития болезни
В зависимости от зоны поражения:
- Интрабульбарный (внутриглазной) неврит, оптический папиллит. Это воспаление внутриглазной части (диска) зрительного нерва. Чаще развивается у детей.
- Ретробульбарный неврит. Повреждение отдела нерва, лежащего между глазным яблоком и перекрестом зрительных нервов. Формы ретробульбарного невритаИсточник: Ретробульбарный неврит зрительного нерва. Кухтик С.Ю., Попова М.Ю., Танцурова К.С. Вестник Совета молодых учёных и специалистов Челябинской области, 2021: аксиальная – в патологический процесс вовлечен пучок аксонов, проходящих в зрительном нерве;
- периферическая – воспаление охватывает оболочки нерва и распространяется вглубь нервного ствола с образованием большого количества экссудата под оболочками;
- трансверсальная – процесс затрагивает все слои зрительного нерва.
По этиологии поражения:
- инфекционный:
- параинфекционный (поствакцинальный, после перенесенных ОРВИ);
- демиелинизирующий;
- ишемический;
- токсический;
- аутоиммунный.
По остроте течения:
- острый;
- хронический.
По распространенности поражения:
- мононеврит – воспаление одного нерва (подавляющее большинство случаев);
- полиневрит – вовлечение в процесс обоих зрительных нервов (менее 1 % случаев).
Диагностика заболевания
Как правило, пациенты, у которых появились первые симптомы неврита зрительного нерва, обращаются к офтальмологу. Заболевание считается междисциплинарной патологией, в его лечении обязательно принимают участие окулист либо невропатолог. Если неврит развивается на фоне других патологий, необходимо уточнять диагноз и проводить специфическую терапию первичных болезнейИсточник: Визуализация зрительного нерва в диагностике и мониторинге ретробульбарного неврита. Юрьева Т.Н., Бурлакова Е.В., Худоногов А.А., Аюева Е.К., Сухарчук О.В. Acta Biomedica Scientifica, 2011. с. 133-136. Тогда к лечению подключаются соответствующие специалисты – иммунолог, оториноларинголог, инфекционист, фтизиатр.
Первым этапом в диагностике неврита зрительного нерва являются сбор анамнеза, внешний осмотр пациента, пальпация. Во время сбора анамнеза врач уточнит наличие сопутствующих патологий, время начала заболевания, какие жалобы предъявляет больной (боль, снижение остроты зрения, изменение цветоощущения, появление «слепых» пятен), как быстро развивались симптомы и насколько они выражены, поражен один глаз или оба.
Внешний осмотр и пальпация зачастую могут не принести дополнительных данных. Боль, смещение вперед глазного яблока, ограничение его движений могут возникать при ретробульбарном неврите, но не являются обязательными.
Далее врач переходит к офтальмологическому осмотру. Он включает в себя:
- определение остроты зрения;
- исследование цветоощущения проводится по полихроматическим таблицам Рабкина;
- исследование реакции зрачка на свет;
- измерение внутриглазного давления, которое может быть симптомом глаукомы и других заболеваний, провоцирующих развитие неврита;
- биомикроскопия – осмотр переднего отрезка глаза для исключения его патологии;
- офтальмоскопия (осмотр глазного дна) после закапывания капель, расширяющих зрачок;
- компьютерное исследование полей зрения по 120 точкам;
- исследование полей зрения методом кинетической периметрии.
Для уточнения диагноза используются следующие методы:
- электрофизиологическая диагностика – исследование порога электрической чувствительности сетчатки и зрительных вызванных потенциалов;
- ультразвуковое исследование глаз, МРТ орбиты глаза и головного мозга;
- когерентная томография зрительного нерва;
- флюоресцентная ангиография сетчатки.
Лабораторная диагностика:
- общий анализ крови;
- кровь на ВИЧ, сифилис, ревматоидный фактор;
- посев крови на стерильность;
- ПЦР-исследования;
- гистологический, иммунохимический анализ.
При наличии у больного сопутствующих заболеваний, ему назначают консультации узких специалистов.
Диагностика ЧАЗН
Помимо визуальной офтальмоскопии, решающее диагностическое значение могут приобретать любые сведения, касающиеся преморбидного (доболезненного) периода жизни пациента: фармакологическая группа и дозировки принимаемых ранее лекарственных средств, перенесенные интоксикации и общие заболевания, аутодеструктивные привычки (курение, злоупотребление алкоголем, нездоровый образ жизни), пережитые ЧМТ (черепно-мозговые травмы), фоновая резидуальная патология ЦНС и пр.
Непосредственное обследование включает констатацию или исключение экзофтальма («выпучивание», смещение глазного яблока кпереди), изучение зрачковых и роговичных рефлексов, подвижности глазного яблока, общей остроты и полей зрения (визиметрия, периметрия), диагностику цветоощущения.
Рис.5 Глазное дно и поля зрения в норме и при ЧАЗН
Как указано выше, одним из наиболее информативных диагностических критериев является внешний вид диска зрительного нерва при офтальмоскопии глазного дна: окраска, четкость границ, диаметр, однородность, деформация, экскавация («изрытость») поверхности ДЗН, симптом Кестенбаума (сокращение обычного количества мелких капилляров на диске), калибр, оттенок и линейность/извитость ретинальных артерий и вен. Может также понадобиться дополнительное томографическое исследование в том или ином режиме (лазерное сканирование, оптическая когерентная томография), электрофизиологическое исследование для измерения порогов чувствительности и лабильности зрительного нерва. При атрофии, обусловленной глаукомой, обязательным является измерение и контроль ВГД (внутриглазного давления), в т.ч. в суточном и нагрузочном режимах.
Для оценки динамики процесса и выявления самых незначительных проявлений в нашей клинике используется ОКТ — оптическая когерентная томография: бесконтактная и быстрая, но очень точная диагностическая процедура. Возможно проведение исследования в режиме ангиографии!
Рис.6 Результаты ОКТ (оптической когерентной томографии) диска зрительного нерва
Объемная орбитальная онкопатология диагностируется методом обзорной рентгенографии. При необходимости детального изучения циркуляции и гемодинамики в сосудистой системе назначается флуоресцентная ангиография (один из методов контрастной рентгенографии) и/или УЗИ в доплерографическом варианте. В последнее время появилась ОКТА — оптическая когерентная томография в режиме ангиографии, также доступная в нашей клинике.[5]
В целях уточняющей диагностики привлекаются консультанты смежных специальностей, прежде всего неврологи, онкологи, нейрохирурги, при наличии системного васкулита – ревматологи, и др.; назначаются визуализирующие методы исследования черепа и головного мозга (рентгенография, КТ, МРТ).
Окклюзии ретинальных сосудов (артерий, вен) требуют подключения сосудистого хирурга. При наличии инфекционной симптоматики назначаются лабораторные анализы (ИФА, ПЦР).
Атрофию зрительного нерва следует дифференцировать с периферической катарактой (помутнение хрусталика) и амблиопией («синдром ленивого глаза»).
Лечение неврита зрительного нерва
Лечение обязательно проводится в стационарных условиях, начинать его следует как можно раньше, во избежание перехода болезни в хроническую форму и развития осложненийИсточник: Современный взгляд на проблему оптического неврита (систематический обзор). Кривошеева М.С., Иойлева Е.Э. Саратовский научно-медицинский журнал, 2021. с. 602-605 . Больным с невритом зрительного нерва показана диета № 15 – общий стол, при отсутствии показаний к другим видам лечебных диет.
Основой лечения является этиотропная терапия, направленная на устранение первичного заболевания, послужившего причиной зрительного неврита. До выяснения этиологии болезни применяются средства, призванные уменьшить симптомы воспаления, убрать отечность, аллергические проявления, улучшить обмен веществ. Для этого применяются:
- глюкокортикостероидные препараты, при их непереносимости – нестероидные противовоспалительные средства (назначаются в редких случаях);
- антибактериальная или противовирусная терапия;
- противогрибковые средства с целью предотвращения грибковой инфекции вследствие длительного курса антибиотиков;
- дезинтоксикационная терапия – внутривенное капельное введение солевых растворов;
- антигистаминные препараты;
- диуретики;
- средства, улучшающие микроциркуляцию;
- нейропротекторы;
- витамины.
В дополнение к медикаментозным препаратам в лечении неврита зрительного нерва может использоваться физиотерапия.
При папиллите, а также инфекционно-токсической этиологии заболевания прогноз более благоприятный, чем при других видах невритов зрительного нерва, – в 75-90 % случаев при правильном лечении зрение восстанавливается полностью. При поражении глазного нерва вследствие аутоиммунных, демиелинизирующих заболеваний, коллагенозов, саркоидозов, специфических инфекций нередко возникают рецидивы, неполное восстановление зрения, возможна атрофия нерваИсточник: Результаты лечения оптического неврита. Латыпова Э.А. Саратовский научно-медицинский журнал, 2021. с. 875-879.
Методы лечения ишемических состояний зрительного нерва и сетчатки
and optic nerve conditions T.O. Eliseeva, A.V. Svirin Authors examine in details peculiarities of pathogenesis of ischemic eye diseases and methods of their treatment.
В настоящее время отмечается значительный рост количества людей трудоспособного возраста, страдающих гипертонической болезнью, атеросклерозом, ИБС и сахарным диабетом. Эти заболевания часто сопровождаются нарушениями кровообращения в сосудах сетчатки и сосудах, питающих зрительный нерв, возрастными дистрофическими изменениями и т.д. Значительный процент таких больных инвалидизируется. Наиболее частой основой патологии при этих заболеваниях является ишемия. Риск развития ишемических состояний глаза обусловлен анатомическими особенностями микроциркуляторного русла и в определенной мере зависит от степени развития коллатерального кровообращения, которое существует в преламинарном, ламинарном и постламинарном отделах зрительного нерва [11, 15]. Общая характеристика ишемических заболеваний глаза Классификации ишемии глаза в настоящее время не существует. Наличие тесной взаимосвязи между поражениями различных звеньев системы кровообращения, а также между механизмами развития ишемии не позволяет четко разделить ишемические процессы в глазу по этиологическим и патогенетическим признакам. В связи с тем, что ишемические заболевания глаза полиэтиологичны, имеют различный патогенез и многоликую клиническую картину, совершенную классификацию представить трудно. Единственно четко можно разделить все ишемические процессы в глазу на острые и хронические. Дистрофические изменения сетчатки относятся к наиболее тяжелым поражениям глаза. Они встречаются как в молодом, так и в пожилом возрасте и часто характеризуются прогрессирующим течением, приводящим к снижению зрительных функций и нередко к инвалидности. Вопрос о классификации дегенераций окончательно не разрешен. Не вдаваясь в обсуждение существующих классификаций, в качестве рабочего варианта целесообразно взять за основу предложение Duke–Elder (1967), разделяющего все дистрофические изменения сетчатки на дегенерации, первично связанные с нарушением сосудистой циркуляции в хориокапиллярном слое и сосудах сетчатки, и наследственно детерминированные поражения и дегенерации. В первой группе заболеваний хроническая ишемия является основным патогенетическим звеном. Во второй группе дегенераций сетчатки ишемический компонент является вторичным. Но при подборе комплекса лечения очень важно учитывать его присутствие. К числу тяжелых в группе дегенеративных, дистрофических изменений сетчатой оболочки относятся поражения ее макулярной области. Такие поражения наблюдаются у 25–40% больных, чаще у пожилых. Это объясняется тем, что макулярная область вообще находится в худших условиях питания, чем периферические части сетчатки. В патогенезе возрастной макулодистрофии имеют значение склеротические изменения в сосудах хориоидеи, гемодинамические сдвиги в глазничной артерии, которые могут наблюдаться как при артериальной гипертонии, так и при гипотонии. Hoyng (1998) выявил, что 1% больных со старческой центральной дегенерацией желтого пятна к 65–74 годам становятся практически слепыми – с остротой зрения 0,01–0,02. В возрастной группе старше 85 лет количество слепых среди таких больных достигает 11%. Существенной проблемой является лечение глаукоматозной атрофии зрительного нерва. Большинство офтальмологов считают, что атрофия зрительного нерва в значительной степени связана с нарушениями кровообращения. Особую остроту эта проблема приобретает при лечении развитой формы глаукомы, когда сосудистые нарушения, часто сочетающиеся с этим глазным заболеванием (атеросклероз, гипертония или сахарный диабет), приводят к острому дефициту кровоснабжения, а компенсаторные возможности полностью исчерпаны [3, 17]. После хирургического лечения у таких больных удается чаще всего нормализовать ВГД. Однако отдаленные результаты исследования показывают, что падение зрительных функций продолжается, несмотря на нормализацию ВГД [1, 12]. Острая ишемия заднего отрезка глаза проявляется в виде нарушения кровообращения в ЦАС и ее ветвях, передней и задней ишемической нейропатии. Она может быть следствием уже имеющейся хронической ишемии глаза (диабетическая или гипертоническая ангиоретинопатия, дегенеративные изменения сетчатки, стенозы сонной, глазничной артерии, височный артериит). В основе нарушения артериального кровотока также могут лежать общие ангиоспастические заболевания, травмы глазного яблока. Описаны случаи развития ишемической нейропатии и нарушения кровообращения в ЦАС и ветвях на фоне гипотонии, приема некоторых лекарственных препаратов и после операций на сердце (предрасполагающими факторами риска в этом случае являются гипотермия, анемия, повышение ВГД и микроэмболизация) [31, 35]. Самостоятельное выздоровление при ишемической нейропатии происходит в небольшой части случаев [29, 30]. Острые нарушения кровообращения в сетчатке и зрительном нерве практически во всех случаях приводят к частичной потере зрения, а в ряде случаев – к полной слепоте. Прогноз при сосудистых заболеваниях зрительного нерва всегда серьезный, но небезнадежный. Иногда под влиянием лечения может наступить улучшение или стабилизация болезненного процесса. Однако она не всегда бывает стойкой, поэтому требуется повторное лечение в виде регулярных курсов. Острота зрения повышается на 0,1–0,2, но во всех случаях остаются дефекты в поле зрения. При позднем обращении пациентов острота зрения не изменяется или может даже снижаться. Нередко ишемический оптико–васкулярный синдром является предвестником ишемических коронарных или церебральных инцидентов и поэтому требует тщательного продолжительного лечения не только глазного заболевания, но и сопутствующих ему заболеваний [22]. Вопросы патофизиологии ишемических состояний глаза Согласно функциональному принципу классификации сосудистого русла выделяют несколько групп сосудов. Состояние каждой их них может влиять на циркуляцию крови в глазу [23]. Общая сонная артерия, обеспечивающая орбиту и глаз кровью, относится к группе сосудов высокого давления, которые обладают большой растяжимостью и превращают ритмичный выброс крови в равномерный поток [9, 22]. Мелкие артерии и вены (к ним можно отнести глазничную артерию) являются стабилизаторами давления. Они имеют развитую гладкомышечную оболочку, мало растягиваются, обеспечивая определенный базальный тонус, реагируя на многочисленные, в основном местные, факторы регуляции регионального кровотока. Ветви ЦАС первого и второго порядка, крупные хориоидальные артериолы, ресничные артерии, являясь распределителями капиллярного кровотока, при сокращении перекрывают кровоток в капилляре и возобновляют его при расслаблении. Функцию обмена между кровью и тканями обеспечивают обменные сосуды – капилляры и посткапиллярные вены. В связи с этим они обладают существенными особенностями строения. Капилляры сетчатки создают внутренний гематический барьер. Стенки капилляров ДЗН и сетчатки не фенестрированы. Они имеют плотную внутреннюю выстилку из эндотелиальных клеток, которые хорошо пропускают только жирорастворимые вещества (кислород, СО2). Транспорт водорастворимых структур осуществляют микропиноцитарные пузырьки эндотелия (путем заполнения эндотелиальных пор водой). Большое значение для функционирования сетчатки имеет то, что в ней имеются две капиллярные сети: поверхностная, расположенная в слое нервных волокон, и глубокая, расположенная между внутренним ядерным и наружным плексиформным слоями. Между ними имеются анастомозы [7]. В большой степени на микроциркуляцию и процессы транскапиллярного обмена влияет состояние посткапиллярных сосудов сопротивления. К ним относятся венулы и мелкие вены. Активные или пассивные изменения их просвета ведут к накоплению крови или к экстренному выбросу ее в циркуляцию. Сетчатка имеет только венозный тип оттока. Определенное значение, особенно при нарушении кровообращения в сетчатке имеют шунтирующие сосуды, представляющие собой различного типа анастомозы, которые соединяют артериолы и венулы в обход капиллярной сети. Именно они играют значительную роль в развитии синдрома «обкрадывания». Можно выделить три патофизиологических звена в развитии сосудистых ишемических заболеваний глаза [2, 20, 25]. • Нарушения центрального кровообращения (вызванные заболеваниями сердца, крупных сосудов, которые обеспечивают поддержание системного давления крови, направление ее движения). Одно из первых мест среди этиологических факторов возникновения острых ишемических состояний глаза (ишемическая нейропатия, нарушения кровообращения в сосудах сетчатки) занимают гипертоническая болезнь и атеросклероз [11, 33, 34]. Эти и другие сосудистые заболевания, а также возрастное ослабление деятельности сердца усугубляют течение глаукомы даже при нормализации ВГД. В офтальмологии даже существует концепция о первичности сосудистого фактора в развитии глаукомы. Заболевания сердца и крупных сосудов могут способствовать возникновению атрофии зрительных нервов и возрастной дегенерации сетчатки. • Нарушение органотканевого кровообращения (местное, регионарное, периферическое). Ишемия (наряду с артериальной, венозной гиперемией и стазом) является наиболее часто встречающейся формой патологии регионального кровообращения. Существуют две основные причины развития ишемии – уменьшение притока артериальной крови и увеличение потребления тканями кислорода и субстратов обмена веществ, транспортируемых кровью. Ишемию глаза обычно вызывает недостаточность притока крови, которая может быть следствием действия одного или нескольких механизмов. К снижению притока крови наиболее часто ведут три механизма: 1. Нейрогенный. Вазоконстрикция происходит на фоне преобладания симпатоадреналовых влияний на артериолы и прекапилляры (стресс), а также вследствие снижения активности парасимпатических влияний на артериолы (нейропаралитическая ишемия). 2. Гуморальный механизм сужения артериол связан с увеличением содержания в тканях агентов с вазоконстрикторным эффектом (ангиотензин II, вазопрессин, катехоламины) и (или) с повышением чувствительности к ним сосудистой стенки (при накоплении в ней ионов натрия и кальция). 3. «Механический» генез ишемии обусловлен наличием препятствия току крови по артериолам вследствие: а) сдавления сосуда (опухоль, рубец, отек ткани, редко – длительное сдавление ЦАС или зрительного нерва, как следствие проведенных операций по поводу отслойки сетчатки с циркляжем или при склеропластиках по поводу миопии), а также сдавление сосудов в ДЗН при деформации решетчатой пластинки при глаукоме, б) уменьшения просвета артериол, вплоть до полного закрытия (эмболом, тромбом, агрегатом из клеток крови) [20]. • Нарушение кровообращения в сосудах микроциркуляторного русла (происходит в артериолах, прекапиллярах, капиллярах, посткапиллярах, венулах и артериоловенулярных шунтах). Под микроциркуляцией понимают упорядоченное движение крови и лимфы по микрососудам, траскапиллярный обмен кислорода, углекислого газа, субстратов и продуктов метаболизма, ионов, биологически активных веществ, а также перемещение жидкостей во внесосудистом пространстве [20]. Условия циркуляции крови в микроциркуляторном русле (МЦР) имеют свои особенности в связи с наличием чрезвычайно разветвленной сети сосудов малого калибра и прекапиллярных сфинктеров. Причем диаметр капилляров не соответствует размерам эритроцита [7, 14]. Вследствие этого сопротивление кровотоку в МЦР в значительной степени определяется состоянием прекапиллярных сфинктеров и реологическими свойствами крови. Последствиями ишемии являются гипоксия, избыток продуктов нарушенного метаболизма, ионов и некоторых биологически активных веществ, накапливающихся в ишемизированной ткани (молочная кислота, тромбоксан А, свободные радикалы, ионы кальция). Это ведет к снижению специфических функций органа, снижению неспецифических функций и процессов (местных защитных реакций, пролиферации и дифференцировки клеток), развитию дистрофических процессов, гипотрофии и атрофии тканей [20]. Но исход и характер последствий ишемии глаза могут быть различными и зависят от ряда факторов. Наиболее значимыми для глаза являются скорость развития ишемии, диаметр пораженной артерии или артериолы, состояние сосудистой сети глаза (наличие ангиосклероза, инволюционных процессов в стенке сосудов), а также степень развития коллатеральных сосудов и скорость активации коллатерального кровообращения. Включению коллатерального кровообращения способствуют наличие градиентов давления проксимальнее и дистальнее участка сужения, накопление или введение в зону ишемии биологически активных веществ с сосудорасширяющим действием, степень развития сосудистой сети в пораженном глазу. Методы лечения ишемических состояний глаза Вопросы лечения ишемических состояний глаза достаточно освещены в литературе применительно к таким заболеваниям, как глаукома (компенсированная), возрастная центральная дегенерация сетчатки, передняя и задняя ишемическая нейропатия, нарушение кровообращения в ветвях ЦАС, атрофия зрительного нерва сосудистого генеза. Наиболее разработаны методы консервативного лечения, которые включают в себя фармакотерапию и физиолечение. Но в данной статье мы хотим провести анализ существующих методов хирургического лечения ишемических заболеваний зрительного нерва и сетчатки. Нестабильность и кратковременность эффекта после применения сосудорасширяющих препаратов в комплексе с другими лекарствами и физиотерапевтическими методами лечения привели офтальмологов к поиску более стойких способов улучшения кровообращения в глазу. Были разработаны различные хирургические методы коррекции нарушенного кровообращения глаза. Все операции по улучшению гемодинамики сетчатки и зрительного нерва разделены на три группы [3]: I. Методы реваскуляризации заднего отдела глаза с использованием глазодвигательных мышц, эписклеральной ткани и имплантатов в теноново пространство. II. Операции на сосудах, участвующих в кровоснабжении глаза. • Путем перераспределения кровотока в бассейне внутренней сонной артерии и глазничной артерии. • С помощью замедления оттока венозной крови – флебодеструкции. III. Декомпрессионные операции на зрительном нерве. Реваскуляризация заднего отдела глаза Многими офтальмологами широко использовалась реваскуляризация сосудистой оболочки глаз. Существует много модификаций этих операций, общее направление которых сводится к созданию дополнительного коллатерального кровоснабжения внутренних оболочек глаза. Операции проводили с использованием глазодвигательных мышц, эписклерального лоскута [5, 10]. При дистрофических заболеваниях сетчатки применяли также хондропластику с использованием аутохряща ушной раковины пациента. В.С. Беляев (1983) вводил кусочки донорской склеры в теноново пространство с одновременной микродиатермокоагуляцией склеры реципиента, что впоследствии способствовало истончению склеры и появлению новообразованных сосудов. Стимулирующее влияние материалов, вводимых в теноново пространство, объясняется выбросом вазоактивных и других физиологически активных веществ (гистамин, серотонин, кинины, лизосомальные ферменты и др.). Развитие иммунной реакции приводит к усилению васкуляризации зрительного нерва и других тканей глаза. Образование брадикинина и гистамина приводит к расширению сосудов и усилению местного кровотока. Одновременно с этим тучные клетки начинают вырабатывать гепарин, который благоприятно влияет на микроциркуляцию [4]. Морфологические исследования подтвердили наличие в зоне операции большого количества новообразованных капилляров в эписклере, оболочках зрительного нерва и других тканях глаза [3, 4]. Для локального введения препаратов к заднему сегменту глаза используют в основном ретробульбарные инъекции или электрофорез. При этом значительная часть введенного медикамента всасывается в капилляры жировой клетчатки орбиты и уходит в общее сосудистое русло. Из–за болезненности процедуры нежелательно вводить препараты ретробульбарно несколько раз в день, кроме того, есть опасность возникновения гематомы или повреждения зрительного нерва или глазного яблока инъекционной иглой. С целью поддержания высокой концентрации лекарственного препарата в непосредственном контакте с сосудами склеры и зрительного нерва в заднем сегменте А.П. Нестеровым и С.Н. Басинским было предложено введение коллагеновой инфузионной системы в теноново пространство [3, 18, 19]. Коллаген – основной структурный белок соединительной ткани, нерастворимый в обычных растворителях. В медицине наиболее широко применяют пленчатые и губчатые коллагеновые материалы в качестве раневых покрытий. Медико–биологические исследования коллагеновых препаратов выявили ряд их ценных свойств: нетоксичность, отсутствие местной сенсибилизации тканей и снижение вероятности аллергических реакций благодаря незначительной антигенности. Прекрасная совместимость коллагена с различными лекарственными веществами позволяет получать препараты и материалы направленного действия [19]. Субтеноновая имплантация коллагеновой инфузионной системы (СИКИС) заключается в том, что при помощи силиконовой трубки, подшитой к коллагеновому трансплантату, можно вводить необходимые лекарственные средства непосредственно к заднему полюсу глаза 2–3 раза в день. Техника операции была описана ранее и состоит из двух этапов. Из стандартной стерильной коллагеновой губки толщиной 10 мм формируется трансплантат длиной 30 мм и шириной 8 мм (рис. 1). Лоскут коллагеновой губки смачивается в физиологическом растворе, отжимается, складывается пополам. Один конец полиэтиленовой трубки длиной 10–12 см и диаметром 1–1,5 мм располагается внутри сложенной губки и прошивается матрасным швом 8/0 так, чтобы нить прошла через трубку. Отверстие на другом конце трубки плотно закрывается стерильной пробочкой (рис. 2). Разрез конъюнктивы и теноновой капсулы производят в 6–7 мм от лимба в верхне–наружном квадранте. Шпателем через разрез формируют канал в теноновом пространстве до заднего полюса глаза (рис. 3). Приготовленную инфузионную систему вводят в сформированный канал (рис. 4). На разрез конъюнктивы и капсулы накладывают непрерывный шов. Выведенную трубку фиксируют на коже лба лейкопластырем (рис. 5). При СИКИС вводимый через трубку лекарственный препарат пропитывает поры губки и частично растекается по тенонову пространству. Пористая структура губки обеспечивает создание своеобразного депо. Кроме того, имеются данные о пролонгирующем влиянии коллагеновой губки на действие лекарственных препаратов [7, 10]. Наличие трубки позволяет вводить лекарства 2 и более раз в день. Длительность лечения с помощью СИКИС можно обеспечить до 10–14 дней при условии поддержания стерильности самой трубки. В конце лечения трубка легко удаляется путем потягивания за наружный конец. Ушивания зоны конъюнктивы не требуется. По данным А.П. Нестерова, А.В. Свирина и С.Н. Басинского, в результате использования метода СИКИС у больных глаукомой, атрофией зрительного нерва, пигментной абиотрофией сетчатки улучшения зрительных функций удалось добиться в большинстве случаев в первые дни после операций [18, 19]. Стабилизация зрительных функций наблюдалась на протяжении следующих 6 месяцев. Операцию СИКИС можно производить неоднократно, но не раньше, чем через 2–3 месяца после предыдущей операции. Операции на сосудах, участвующих в кровоснабжении глаза Методы перераспределения кровотока в глазу Впервые операция данного типа была предложена в 1968 г. и заключалась в перевязке наружной сонной артерии. Это приводило к усилению магистрального кровотока в глазничной артерии, повышению кровенаполнения сосудистой оболочки и активации обменных процессов в сетчатке и зрительном нерве. Однако эта операция имела ряд серьезных недостатков: невозможность проведения при поражении внутренней сонной артерии, большой напор крови в системе внутренней сонной артерии после операции, необходимость применения каротидной ангиографии [3]. Поэтому были разработаны операции по пересечению ветвей глазничной артерии, а также поверхностной височной и ангулярной артерий (ветвь наружной сонной артерии) [27]. Исследования показали возможность улучшения и стабилизации зрительных функций у больных с различными формами сосудистой патологии. Однако выполнение вазореконструктивных операций целесообразно у определенного контингента больных и зависит от данных ультразвуковой допплерографии и флюоресцентной ангиографии [27]. Если кровоснабжение глаза нормальное или компрессионная проба не увеличивает кровоток в глазничной артерии, то проведение данного хирургического вмешательства не показано. Степень выраженности эффекта операции и стабильность результатов зависят от стадии заболевания. Операция флебодеструкции В 1984 г. М.Bonnet опубликовал работы, в которых предложил операцию перевязки вортикозных вен при дистрофиях сетчатки. Операцию стали применять и в России, с положительным эффектом. Цель операции – путем флебодеструкции создать условия для более медленного прохождения артериальной крови по системе прекапиллярных артериол для улучшения орошения ею макулярной зоны, что ведет к более длительному контакту эритроцитов с эндотелием хориокапилляров. Декомпрессионные операции на оболочках и склеральном канале зрительного нерва Этот метод хирургического лечения получил распространение при атрофиях зрительного нерва сосудистого генеза. Предложенную в 1972 г. J.Vasko–Posada для лечения тромбозов и эмболий магистральных сосудов сетчатки операцию декомпрессии – рассечение твердой мозговой оболочки зрительного нерва и заднего склерального кольца впоследствии стали применять многие офтальмологи для лечения ишемических нейропатий, окклюзий ЦАС и при глаукоме. Последнее обусловлено тем, что прогрессирующее падение зрения часто наблюдается, несмотря на компенсацию ВГД. По данным исследований различных авторов, наиболее уязвимыми являются преламинарная и ламинарная части зрительного нерва, расположенные в склеральном канале. Склеральное кольцо, проминирующее в просвет канала, сужает его вдвое. В этой зоне формируется глаукоматозная экскавация, нервные волокна отдавливаются к периферии канала и перегибаются через край склерального кольца. Исходя из этого были предложены различные модификации декомпрессионных операций, суть которых заключается в рассечении склерального кольца, что приводит к уменьшению компрессии нервных волокон в склеральном канале [12, 13]. Однако значительный перегиб и тракция зрительного нерва могут быть причиной серьезных осложнений (в том числе нарушений кровообращения в сосудах сетчатки и зрительного нерва). Зарубежные офтальмологи относительно широко применяют фенестрацию оболочки зрительного нерва для лечения передней и задней ишемических нейропатий невоспалительного генеза [34]. При острых ишемических нейропатиях образуется порочный круг. Циркуляторные нарушения вызывают отек волокон, увеличение тканевого давления, что, в свою очередь, ведет к дальнейшему усилению циркуляторных нарушений (нарушение венозного оттока, нарушение проницаемости). Если локальный отек лечить на ранней стадии, то этот порочный круг может быть разорван и можно предупредить вторичное повреждение тканей. Это послужило поводом для предложения хирургического рассечения преламинарной части оболочки зрительного нерва. Однако такой же эффект может быть достигнут в острой стадии применением кортикостероидов, которые увеличивают содержание веществ, препятствующих действию гиалуронидазы, тем самым уменьшая проницаемость сосудистой стенки. Данные о результатах фенестрации оболочки ЗН противоречивы. Это связано с трудностью учета и статистической обработки по всем параметрам, влияющим на результат лечения (возрастные группы, сопутствующие заболевания, давность процесса, сроки наблюдения и др.). Заключение Таким образом, оценивая данные литературы, касающиеся лечения ишемических заболеваний зрительного нерва и сетчатки, необходимо отметить, что в этой области имеется ряд вопросов, требующих дальнейшего изучения. Продолжаются поиски наиболее эффективных вазоактивных лекарственных средств с минимальными побочными действиями. Многие офтальмологи уделяют большое внимание усовершенствованию старых и разработке новых методов хирургического лечения ишемических процессов в глазу. Использование ряда методик в комплексном лечении ишемии и ее последствий (гипоксия, избыток продуктов нарушенного метаболизма, дистрофия тканей) позволяет улучшить гемодинамику глаза и сохранить зрительные функции.
Литература 1. Абрамов В.Г., Жердецкий А.С., Сирота Г.М. О состоянии в отдаленные сроки зрительных функций у лиц с нормализовавшимся офтальмотонусом, оперированных по поводу открытоугольной далекозашедшей глаукомы // Физиология и патология внутриглазного давления / Под ред. А.П.Нестерова. – М. – 1990. – С. 61–66. 2. Алексеев О.В. Микроциркуляторный гемостаз. – В кн. Гемостаз.–М.– 1981.– С.419–460. 3. Басинский С.Н. Изменение гемодинамики у больных открытоугольной глаукомой и их коррекция. – Диссертация доктора медицинских наук.– 1991. – 248 с. 4. Басинский С.Н., Штилерман А.Л., Сасько В.И. Изменение гемоциркуляторного русла в заднем отделе глаза при введении некоторых препаратов в теноново пространство // Вопросы морфогенеза сосудистой системы. – Благовещенск. – 1989. – С.59–61. 5. Беляев В.С. Операции на роговой оболочке и склере. – М.– 1984.– 143 с. 6. Беляев В.С., Госсен Ж.Х., О возможности хирургического лечения и профилактики дистрофии сетчатой оболочки и зрительного нерва.//Вестн.офтальмол.–1983.– №6.– С.18–21. 7. Бунин А.Я., Кацнельсон Л.А., Яковлев А.А. Микроциркуляция глаза.– М. –1984.– 176 с. 8. Волошинов Д.Б., Волошинова М.Д. Наблюдение положительного результата при лечении острой непроходимости центральной артерии сетчатки новым хирургическим методом.// Офтальмол. журнал.– 1984.– N.7.– С.443–444. 9. Габрилян Э.С., Амроян Э.А., Акопов С.Э. Физиология и фармакология сосудистой стенки. – Ереван. – 1987. – 279 с. 10. Индейкин Е.Н. Реваскуляризация хориоидеи при далекозашедшей глаукоме //Офтальмол. журнал. – 1980. – С.379–380. 11. Кацнельсон Л.А., Форофонова Т.И., Бунин А.Я. Сосудистые заболевания глаз. – М. –1990. – 272 с. 12. Краснов М.М., Шмырева В.Ф., Переверзина О.К., Шершнев В.В. Перспективы применения декомпрессионных операций на зрительном нерве при атрофиях сосудистого генеза. //Вестн.офтальмол.– 1990.– Т.106.– №4.– С.22–24. 13. Краснов М.М., Шмырева В.Ф., Мостовой Е.Н. Декомпрессионные операции на зрительном нерве при глаукоматозной атрофии. //Актуальные вопросы патологии заднего отдела глаза. Тезисы докладов. – Одесса – 1989.– С. 159–160. 14. Куприянов В.В., Караганов Я.Л., Козлов В.И. Микроциркуляторное русло. – М.: Медицина. – 1975. – 214 с. 15. Либман Е.С., Шахова Е.В. Эпидемиологические аспекты инвалидности вследствие сосудистых поражений сетчатки // Актуальные вопросы патологии глазного дна. – М. – 1997. – С.16–18. 16. Лысенко В.С., Муха А.И. Результаты операции флебодеструкции и гемореологические показатели у больных с центральной хориоретинальной дистрофией // Вестн.офтальмол. – 1991.– Т.107.– № 6.– С.26–28. 17. Нестеров А.П. Глаукома. – М. – 1995. – 256 с. 18. Нестеров А.П., Басинский С.Н. Новый метод введения лекарственных препаратов в задний отдел тенонова пространства //Вестн.офтальмол. – 1991.– №5.– С.11–14. 19. Нестеров А.П., Свирин А.В., Басинский С.Н., Исаев А.М. Применение коллагеновых губчатых препаратов в офтальмохирургии// Методические рекомендации. – М. – 1998. – 17 с. 20. Патофизиология / Под ред. П.Ф. Литвицкого. – М.:Медицина. –1995. – 751с. 21. Свирин А.В., Милованова З.П., Странов Л.П. Анам З.А. Экспериментальная оценка имплантации препаратов на основе коллагена в теноново пространство глаза // Физиология и патология внутриглазного давления. – М.–1987.– с.114–121. 22. Семина Е. Синдром ретробульбарного неврита.– М.– 1994. – 156 с. 23. Фолков Б., Нил Е. Кровообращение. М.: Медицина. – 1976.– 463 с. 24. Чеглаков Ю.А., Мельникова Т.В. Новый ксенотрансплантат для лечения пациентов с «сухой» инволюционной хориоретинальной макулодистрофией // Актуальные вопросы патологии глазного дна. – М. – 1997.– С. 94–96. 25. Чернух А.М., Александров П.Н., Алексеев О.В. Микроциркуляция. – М.– 1975.–456 с. 26. Шилкин Г.А., Андрейцев А.Н., Володин В.П. Анатомическое обоснование использования поверхностной височной артерии для реваскуляризации глаза и зрительных путей // Профилактика, медицинская реабилитация слепоты и слабовидения. – Уфа. – 1979. – С. 55–57. 27. Шилкин Г.А., Ярцева Н.С., Миронова Э. с соавт. Результаты пересечения поверхностной височной артерии у больных преглаукомой и начальной открытоугольной глаукомой // Офтальмол. журнал. – 1989. – № 2. – С.93–96. 28. Шмырева В.Ф., Мостовой Е.Н., Шершнев В.В. Декомпрессионные операции на зрительном нерве как метод лечения атрофии зрительного нерва у больных глаукомой // Глаукома. – 1996.– С.353–356. 29. Aiello A.L., Sadum A.A., Feldon S.E. Spontaneous improvement of progressive anterior ischemic optic neuropathy: report of two cases ( letter) // Arch. Ophthalmol. – 1992. – Vol.110. – N.9. – P.1197–1199. 30. Barrett D. A., Glasser J.S., Schotz N. J., Winterkorn J. M. Spontaneous recovery of vision in progressive anterior ischemic optic neuropathy // J. Clin. Neuroophthalmol. – 1992. – Vol.12. – N.4. – P.219–225. 31. Beck R.W., Savino P.J., Schatz N.J. et al. Anterior ischemic optic neuropathy: recurrent episodes in the same eye // Brit. J. Ophthalmology. – 1983.– Vol.67. – N. 10. – P.756–769. 32. Bonnet M. Occlussion chirurgicale de 2 yeines vortiqueses dans le traitement des degenerescences maculaires seniles decompensees// J. Franc. Ophthal. – 1984. – Vol. 7. – P.563–567. 33. Hayreh S.S., Joos K.M., Podhajsky P.A., Long C.R. Systemic diseases associated with nonarteritic anterior ischemic optic neuropathy // Am. J. Ophthalmol. – 1994. – Dec 15. – N. 118 . – P. 766–780. 34. Kay M.C. Ischemic optic neuropathy. Neurol.// Clin.–1991. Feb. 9(1).– P.115–129. 35. Segato T., MidenaE., Blarzino M.C. Age–related macular degeneration // Aging. Milano. – 1993. – Vol. 5. – N.3. – P. 165–176.
Профилактика заболевания
Для профилактики неврита зрительного нерва рекомендуется отказаться от вредных привычек, своевременно лечить инфекционные заболевания, избегать травм глаза и головы, посещать профильных врачей при наличии хронических патологий.
Источники статьи:
- Ретробульбарный неврит зрительного нерва. Кухтик С.Ю., Попова М.Ю., Танцурова К.С. Вестник Совета молодых учёных и специалистов Челябинской области, 2016
- Визуализация зрительного нерва в диагностике и мониторинге ретробульбарного неврита. Юрьева Т.Н., Бурлакова Е.В., Худоногов А.А., Аюева Е.К., Сухарчук О.В. Acta Biomedica Scientifica, 2011. с. 133-136
- Современный взгляд на проблему оптического неврита (систематический обзор). Кривошеева М.С., Иойлева Е.Э. Саратовский научно-медицинский журнал, 2021. с. 602-605
- Результаты лечения оптического неврита. Латыпова Э.А. Саратовский научно-медицинский журнал, 2021. с. 875-879
Прогноз медиков
Статистика мало радует случаями 100% — ного исцеления от нейропатии глазного нерва. Оптическая патология устраняется частично при ранней диагностике и своевременном лечении. В идеале можно рассчитывать на отсутствие рецидивов заболевания в дальнейшем. Острота зрения никогда не будет соответствовать норме, но все же видеть человек сможет. Хуже обстоят дела с хронической формой оптической нейропатии, при которой прогрессирование заболевания неуклонно растет.
Сгладить симптомы патологии поможет профилактика возникновения рецидива в виде нейродегенерации. Больному необходимо в постоянном режиме осуществлять поддерживающую терапию под наблюдением нескольких специалистов.