Дислокационный синдром отражает патологический процесс, который развивается вследствие смещения мозговых структур относительно друг друга. Это комплекс клинических, патоморфологических, патофизиологических признаков, которыми проявляется сдвиг отделов полушарий или мозжечка. Прогрессирование патологии приводит к поражению ствола, которое сопровождается геморрагическими, ишемическими, атрофическими изменениями, что часто становится причиной смерти пациента.
Определение патологии
Дислокационный синдром – это процесс перемещения фрагмента мозговой ткани относительно других структурных элементов черепа и мозга. Череп представляет собой жесткую часть головы. При увеличении объема содержимого черепной коробки возможно выпирание нервной ткани через естественные отверстия у ее основания. Поддерживающие перегородки, разделяющие содержимое черепа на отделы, ограничивают возможности компенсации при патологическом смещении фрагментов мозга.
Мозг внутри черепной коробки занимает не весь объем. Между мозговым веществом и паутинной оболочкой находится субарахноидальное пространство. На участках расширения субарахноидального пространства образуются субарахноидальные цистерны. Вследствие различных патологических процессов в определенных отделах мозга могут возникать участки дистензии (давления), что провоцирует смещение мозговых структур.
Патологические процессы различаются по этиологии, однако они вызывают одинаковый сдвиг отделов мозга. Дислокационный синдром структур головного мозга проявляется однотипной клинической картиной. Симптоматика при сдвиге отделов мозга не зависит от природы патологического процесса, но зависит от локализации очага, скорости развития нарушений и объема вовлеченных структур. Дислокационные синдромы представляют собой выпячивание мозгового вещества в естественные отверстия черепа и открытые пространства твердой оболочки.
Как это происходит
ГМ не занимает весь объем черепа. Между ним и костными стенками существует пространство, в котором находятся три мозговые оболочки, обеспечивающие физическую защиту и питание. При появлении фактора, повышающего давление внутри черепа, отделы смещаются в свободные места где находится подпаутинное пространство.
В результате дислокации образуются грыжи – участки в голове, выпячивающие в щели и отверстия черепа. Само по себе наличие мозговой грыжи не ведет к грубым нарушениям. Опасность заключается в осложнении – защемление мозгового выпячивания – состояние, при котором смещенный участок мозга перестает получать кровь и отмирает.
Существует два вида смещений:
- Латеральная дислокация головного мозга
- Осевая дислокация (аксиальное смещение).
Классификация форм и видов
Дислокация участков головного мозга – это такая патология, которая протекает с разной интенсивностью, что предполагает разделение на виды в зависимости от степени смещения вещества:
- Выпячивание. Незначительное смещение относительно естественного расположения.
- Вклинение. Выпячивание мозговой ткани мимо неподвижных структур, к примеру, через отверстия в черепной коробке.
- Ущемление. Сопровождается прекращением кровоснабжения участка из-за сдавливания кровеносных сосудов.
В зависимости от направления смещения различают аксиальную (относительно оси ствола) и боковую формы. В медицинской практике выделяют виды дислокации структур головного мозга:
- Смещение полушарных структур под область серповидного отростка в твердой оболочке.
- Смещение височно-тенториального направления.
- Сдвиг мозжечково-тенториального направления.
- Сдвиг мозжечковых миндалин в затылочное отверстие.
- Перемещение моста сквозь отверстие, расположенное в намете мозжечка.
- Перемещение в пространство боковых цистерн в области моста.
- Сдвиг мозолистого тела в цистерну в дорсальном направлении.
- Перемещение вещества лобной доли в цистерну в области перекреста.
- Дислокация наружного типа (выпирание мозгового вещества через отверстие, образовавшееся в черепе в результате травмы).
Особое значение в неврологии имеют первые 4 варианта дислокационного синдрома, потому что могут провоцировать значительное ухудшение состояния пациента и летальный исход. Аксиальная дислокация вещества головного мозга представляет собой транстенториальное вклинение – височная доля (медиальная часть) выпячивается через мозжечковый намет (поддерживает височную долю) и частично под него.
Аксиальная дислокация приводит к компрессии ипсилатерального и контралатерального нерва, задней артерии, при прогрессировании происходит поражение ствола головного мозга и областей, окружающих таламус. Сдвиг мозгового вещества под серповидный отросток происходит, когда угловая извилина перемещается под серп мозга (как результат давления на нее увеличивающегося объемного очага в полушарии).
В результате сдавливаются передние артерии, что провоцирует инфаркт с локализацией в парамедианной коре. С увеличением участка инфаркта повышается риск развития центрального или транстенториального вклинения. Центральная дислокация мозговых структур возникает вследствие опухолевых процессов билатеральной локализации или отека мозга диффузного типа. При этом происходит выпирание височных долей через вырезку (углубление) мозжечкового намета.
Выпячивание миндалин мозжечка («малого мозга») чаще связано с объемным внутричерепным образованием инфратенториальной локализации. Сдвиг мозжечковых миндалин через затылочное отверстие сопровождается сдавлением отделов ствола, что приводит к блокировке оттока ликвора.
Причины возникновения
Независимо от этиологии первичного патологического процесса сдвиг мозгового вещества всегда ассоциируется с компрессией, механическим повреждением тканей, вследствие чего возникает отек и гидроцефальный синдром. Основные причины развития отека и дислокации структур головного мозга:
- Объемные образования в полости черепа – опухоли, кисты, очаги кровоизлияния (развивается компрессионно-дислокационный синдром).
- Черепно-мозговые травмы.
- Гидроцефалия, повышение значений внутричерепного давления (развивается гипертензионно-дислокационный синдром).
- Инфекционные заболевания ЦНС.
Сдавление и последующий сдвиг мозгового вещества происходит вследствие отека и механического воздействия со стороны объемного интракраниального образования. Отек развивается из-за нарушения циркуляции крови и цереброспинальной жидкости. Перемещенные участки мозга дополнительно вызывают компрессию кровеносных сосудов и путей циркуляции ликвора, что усугубляет прогрессирование отека.
Расшифровка данных
h24,0,0,0,0–> p, blockquote17,0,0,0,0–>
ЭхоЭГ основывается на трех комплексах (или всплесках):
p, blockquote18,0,0,0,0–>
- Начальный комплекс формируется звуковыми волнами, отражающимися от плотных костных тканей черепной коробки, кожных покровов и поверхностных мозговых структур со стороны, расположенной рядом с датчиком.
- Средний комплекс получается при столкновении УЗ-волн с мозговыми структурами, размещенными между полушариями.
- Конечный комплекс получают от мягких тканей и твердой мозговой оболочки с противоположного бока от датчика.
ЭХО головы связывает эти сигналы и, отталкиваясь от полученных импульсов, отражает их на мониторе в виде графической диаграммы. Расшифровку начинают с анализа данных:
p, blockquote19,0,0,0,0–>
- М-эхо — сигнал с наибольшей амплитудой, занимающий между двумя комплексами среднее положение. Допускается смещение до 5 мм. При неврологических расстройствах смещение более чем на 6 мм является настораживающим фактором, требующим дополнительной диагностики.
- Расширенный или разорванный сигнал, полученный от третьего желудочка, свидетельствует о высоком внутричерепном давлении.
- Пульсация М-эхо сигналов не должна превышать 30-40%. Если показатели находятся на уровне 50-70%, то это является выраженным признаком гидроцефального синдрома.
- СИ или среднеселлярный индекс находится в границах 3,9-4,1. Если он понижен, то это говорит о высоком внутричерепном давлении. У детей этот показатель не оценивают.
” alt=””>
p, blockquote20,0,0,1,0–>
- Геморрагический инсульт головного мозга: что это такое, симптомы и последствия
Симптомы заболевания
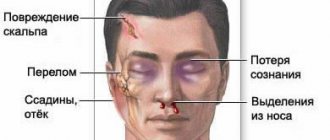
Независимо от этиологии патологического процесса, который спровоцировал дислокацию фрагментов головного мозга, чаще происходит повышение значений внутричерепного давления, что сопровождается появлением рефлекса Кушинга. Патологический рефлекс объединяет признаки: повышение показателей артериального (систолическое, верхнее число) и пульсового (разница между систолическим и диастолическим давлением) давления, нарушение функции дыхания, брадикардия (нарушение синусового ритма сердца).
Синдром дислокации мозга проявляется в зависимости от вида смещенных структур и направления. В случае перемещения мозгового вещества под серповидный отросток, наблюдаются симптомы:
- Гемипарез (парез в одной половине тела).
- Гемигипестезия (потеря чувствительности в одной половине тела).
- Патологические рефлексы (хватательный, орального автоматизма).
- Гемиатаксия (нарушение двигательной координации в одной половине тела).
- Психические расстройства, свойственные поражению лобной доли (помрачение сознания, ухудшение памяти, дезориентация).
- Гиперкинезы (патологические непроизвольные движения).
При аксиальной форме на ранней стадии появляются признаки: гипертермия (перегревание тела), тахикардия (учащенное сердцебиение), мерцающее сознание (чередование периодов осознанного и неосознанного состояния), гиперкатаболизм (усиление катаболизма с привлечением тканевых белков), апноэ (кратковременная остановка дыхания), сужение зрачков. Также наблюдается повышение тонуса мышц.
Поздняя стадия проявляется утратой сознания, комой, обездвиженностью, отсутствием реакции на болевые раздражители, судорогами горметонического (цикличность, ритмичность спазмов) типа. Прогрессирование патологического процесса может привести к развитию комы и терминального состояния, летальному исходу. Клиника дислокационного синдрома при сдвиге височной доли:
- Расширение зрачка (одностороннее).
- Ослабление реакции зрачка на световой раздражитель.
- Парез взора.
- Гемипарез (парез в одной половине тела).
- Гемиплегия (утрата способности совершать произвольные движения).
- Гипертермия (перегрев тела, избыточное накопление тепла).
- Брадикардия (нарушение синусового ритма сердца).
Прогрессирование патологического процесса сопровождается развитием сопора, комы, грубых глазодвигательных нарушений. При отсутствии лечения развивается терминальное состояние. При вклинении в затылочное отверстие симптоматика (ригидность и боли в области мышц затылка, мозжечковые расстройства, брадикардия, бульбарные расстройства) обычно быстро нарастает. Часто происходит стремительное фатальное прекращение мозгового кровообращения и остановка дыхания. Вследствие высокой скорости прогрессирования этого вида патологии морфологические изменения не имеют большого значения.
Клинические проявления дислокации головного мозга в остром периоде тяжелой черепно-мозговой травмы
The results of surgical treatment of 168 patients with dislocation syndrome in acute severe traumatic brain injury were treated in the National Hospital. The analysis of the clinical manifestations and treatment of dislocation of the brain in patients with severe traumatic brain injury in the acute period. The dynamic observation of dislocation syndrome clinic patients examined. Outcomes depend both on the primary and secondary factors of brain damage.
Key words: Severe craniocerebral trauma, dislocation syndrome, a horizontal and axial dislocation, surgical treatment.
Актуальность проблемы: У пострадавших с тяжелой черепно-мозговой травмой (ТЧМТ) внутричерепная гипертензия и дислокационное проявление структуры головного мозга являются важным звеном в патогенезе этой нозологии, и служит основной причиной летальности [3, 9, 20].
По данным исследований Л. Б. Лихтермана (1999), летальность при тяжелой ЧМТ в Российской Федерации составляет не менее 68–70 %, а, по мнению С. В. Астракова (2007) — от 38 до 80 %.
Дислокационный синдром (ДС) относится к частым осложнениям неотложных нейрохирургических заболеваний. По мере исчерпания резервных ликворных пространств, могут возникать различные градиенты внутричерепного давления. Это приводит к смещению мозговых структур, деформации и ущемлению мозга [3,6]. Дислокационный синдром при ТЧМТ развивается в короткий промежуток времени, вследствие чего возникает непосредственная угроза для жизни больного требующая оказания экстренной медицинской помощи [4, 8].
Клиническая картина острого дислокационного синдрома не зависит от этиологии процесса. Клиническое проявление дислокации мозга у разных больных зависит от темпа развития дислокации, локализации и объёма патологического процесса мозга [1, 6, 18].
Критическим уровнем повышения внутричерепного давления считают 20–25 мм рт. ст., хотя клинический опыт демонстрирует отсутствие тесной связи между абсолютной величиной внутричерепного давления и развитием дислокации мозга. Однако при наличии объёмного процесса височной локализации дислокация и вклинение могут наступить и при внутричерепном давлении менее 20 мм рт. ст. [13]. Уровень внутричерепного давления более 20–25 мм рт. ст. в большинстве случаев требует назначения адекватной противоотечной терапии, а в некоторых случаях и хирургической декомпрессии.
Лечение мозговых повреждений, сопровождающихся дислокационными синдромами, представляет чрезвычайно сложную, в тоже время не решенную до настоящего времени [2] и противоречивую проблему.
По данным большинства ретроспективных и проспективных нерандомизированных клинических исследований, гемикраниэктомия с пластикой твёрдой мозговой оболочки снижают ассоциированную летальность с 80 до 30 % [15, 16, 19]. Отдельные исследования указывают на то, что летальность и далее может быть снижена, если гемикраниэктомия выполнена в течение первых 24 ч после инсульта [14].
О тяжелом течении дислокационного синдрома и опасности для жизни больного пишут все нейрохирурги. Однако, в последнее время лечению, в том числе хирургическому, этого грозного осложнения уделяется мало внимания. И только в единичных сообщениях описываются попытки ликвидации дислокации [5,10,11,12,18].
Цель исследования: Анализировать клинические проявления дислокации головного мозга в остром периоде тяжелой черепно-мозговой травмы в зависимости от локализации, формы и степени проявления дислокации мозга и разработать принципы устранения дислокации головного мозга.
Задачи исследования:
- Определить локализацию и виды очага повреждения в остром периоде ТЧМТ и в зависимости от тяжести ушиба мозга установить виды и формы дислокационного синдрома.
- Изучить клиническое проявление дислокационного синдрома при различной форме и степени дислокации головного мозга на основании нейровизуализационных методов обследований.
- Проанализировать сравнительные результаты при хирургическом и консервативном лечении дислокаций мозга.
Материалы иметоды: Были изучены результаты клинического и инструментального методов обследования, а так же хирургического лечения 168 больных с тяжелой черепно-мозговой травмой (ТЧМТ), находившихся на стационарном лечении в клинике нейрохирургии Национального госпиталя при МЗ КР, в возрасте от 21 до 61 лет, в среднем 40–41лет. Мужчин 138 (82,1 %) больных, женщин — 30 (17,9 %) больных.
Для оценки степени дислокационного синдрома (ДС) учитывали следующие признаки: уровень угнетения сознания [7], общемозговую и очаговую симптоматику, частоту дыхания, пульс, артериальное давление. Инструментальное обследование включало КТ и (или) МРТ головного мозга. Сознание больных оценивали по шкале исходов комы Глазго [17]. В большинстве случаев (76 %) операция произведена путем декомпрессивной трепанации черепа с удалением очага поражения и устранения дислокации, в остальных случаях резекционная трепанация черепа или костнопластическая трепанация черепа.
В большинстве случаев больные 137 (81,5 %) доставлены на машине скорой медицинской помощи после травмы от 30 минут до 12–14часов, в среднем 6–7 часов. В остальных случаях (18,5 %) больные поступали в ближайшие медицинские учреждения, и после оказания первой медицинской помощи, в последующем переведены в нейрохирургическую клинику.
С закрытой черепно-мозговой травмой 112 пациентов, с открытой черепно-мозговой травмой 56 больных, из них 7 случаев с проникающей ЧМТ. У 97 больных обнаружены различные виды переломов свода и основания черепа.
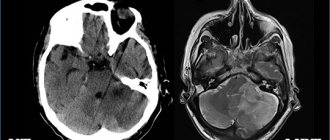
КТ обследование проведено 84 больным, а МРТ 65 больным.135 больным проведено оперативное лечение, 33 больных получили консервативное лечение.
Результаты иих обсуждение: Субдуральная гематома (СДГ) обнаружена у 42 больных, у 19 больных эпидуральная гематома (ЭДГ), очаг ушиба с геморрагическим пропитыванием и образованием внутримозговой гематомы у 24 больных, у 12 больных обнаружена суб- и эпидуральная гематома, в 22 случаев очаг ушиба с кровоизлиянием и эпи-, субдуральными гематомами, множественные очаги ушиба с размозжением вещества головного мозга с кровоизлиянием 8 больных. У 57(33,9 %) больных имело место двухстороннее поражение мозга и 111 (66,1 %) случаев установлено одностороннее очаговое поражение (слева у 48 больных и у 63 больных справа).
При КТ, МРТ обследовании головного мозга обнаружены горизонтальные и аксиальные виды смещения (дислокации) структур головного мозга. Горизонтальное смещение (под фалькс головного мозга) обнаружено у 49 больных, аксиальная (на уровне тенториального отверстия или большого затылочного отверстия) у 16 больных, горизонтальная и аксиальная дислокации обнаружены у 94 больных. Таким образом, установлены следующие формы дислокации: 1) цингулярная (под фалькс) дислокация 49 случаев; 2) височно-тенториальная дислокация 14 случаев; 3)височно-тенториальная и фораменальная дислокации обнаружены у 2 больных. 4)у 78 больных обнаружена цингулярная и височно — тенториальная дислокация. 5) цингулярная, височно-тенториальная и фораменальная дислокации у 16 больных.
Горизонтально — поперечные виды смещения выявили из 127 больных с односторонними поражениями у 111 (86,6 %), из 41 больного с двухсторонними очагами поражений у 35 (85,3 %) больных.
При одностороннем травматическом поражении из 127 больных аксиальная дислокация наблюдалась в 75(59 %) случаях, у 34(46,6 %) больных височно-тенториальная дислокация до 4мм, у 31(41,3 %) больного больше 4мм. С двухсторонними очаговыми поражениями из 41 больного височно-тенториальная дислокация наблюдалась у 29 больных, височно-тенториальная и фораменальная дислокации обнаружены у 2 больных. Двухсторонняя височно-тенториальная дислокация обнаружена у 3 больных.
По нашим данным степени горизонтального вида дислокации головного мозга зависели от локализации поражения. При локализации очага поражения в теменно-височной области из 19 больных в 5(26,3 %) случаях смещение срединных структур составляло 10 мм и более, лобно-теменно-височной локализации из 31 больного 14 (45,1 %) случаев, а также при обширном травматическом поражении одного полушария головного мозга из 17 больных в 6 (35,3 %) случаях. При локализации очагов в лобной доле головного мозга из 14 пациентов горизонтальная дислокация у 6 (42,6 %)больных составляла 4мм, у 5 (35,7 %) больных до 8мм. При травматическом поражении теменной области из 7 больных у 3 горизонтальная дислокация доходила до 4мм и у 1 пациента до 8мм. С двухсторонними очагами поражения из 41 больного, выявлена горизонтально-поперечная дислокация с односторонним акцентом смещения, но размеры смещения были не выражены, у 12 (29,2 %) больных до 4мм и у 15 (36,5 %) до 8мм.
Таблица 1
Причины развития дислокационного синдрома (n-168)
| Виды дислокации | Цингулярная дислокация | Аксиальная дислокация | ||||||
| С одной стороной | С двух сторон | |||||||
| Размеры (мм) смешения Виды очага поражения | До4мм | До8мм | До12мм | До17–18мм | До 4мм | Больше 4мм | До4мм | Больше 4мм |
| 5 | 4 | 6 | — | 5 | 4 | — | — |
| 8 | 9 | 15 | 1 | 2 | 9 | 1 | — |
| 6 | 8 | 5 | 1 | 7 | 5 | 1 | 1 |
| 4 | 11 | 12 | 7 | 13 | 11 | — | — |
| 2 | 1 | 5 | — | 2 | 4 | 1 | 0 |
| 12 | 15 | 8 | — | 7 | 7 | 8 | 11 |
ЭДГ-эпидуральная гематома; СДГ-субдуральная гематома; ОУиРГМ ВМГ- очаги ушиба и размозжения голоного мозга, внутримозговая гематома; МОУиРГМГ-множественные очаги ушиба и размозжение головного мозга с гематомами; Комбинированная — ВМГ+СДГ или +ЭДГ в одном полушарии; ДМОУиРГВГ- двухсторонние множественные очаги ушиба и размозжение головного мозга.
Удовлетворительные — умеренные остаточные явление и выздоровление;
Не удовлетворительные — грубые остаточные явление или вегетативное состояние;
Аксиальные виды дислокации часто наблюдались при двухстороннем очаге поражения из 41больного в 33 (80,4 %) случаях: двухстороннее височно-тенториальное вклинение обнаружено у 19(46,3 %) больных, 8 случаев до 4мм и у 11больных больше 4мм, одностороннее височно-тенториальное вклинение у 14 (34,1 %) больных, из них до 4мм 7 и больше 4мм 7 больных. При одностороннем очаге поражения частая височно-тенториальная дислокация наблюдалась при локализации очага поражения теменно-височной области из 19пациентов в 15(78,9 %)случаях, височной локализации очага поражения из 6 пациентов 4(66,6 %) больных, лобно-теменно-височной локализации из 31 больных у 21(67,7 %) больных. При обширной локализации очага поражения из 17 больных 14 (82,3 %) случаев, лобно-височной области из 12больных 8 (66,6 %) случаев.
Цингулярная и височно-тенториальная формы дислокации часто наблюдались при комбинированных очагах поражений, из 8 больных 6(70 %) случаев и при множественном очаге поражения с гематомами из 34больных в 24(69 %) случаях.
Клиническая картина 49 (29,1 %) больных с цингулярной формой дислокации у всех отмечена общемозговой симптоматикой, очаговая симптоматика выявлена у 31 (63,2 %) больного, легкие стволовые симптомы в виде расширение зрачка, отсутствие фотореакции и снижение корнеальных рефлексов у 9(18,4 %) больных.
Из 78 (46,4 %) больных с цингулярной и височно-тенториальной дислокацией: у 66 (84,6 %) больных вместе с общемозговой симптоматикой, доминировали очаговые нарушения в виде пирамидной недостаточности, у 41(52,6 %) больного легкие стволовые симптомы, у 14 (17,9 %) больных грубая стволовая симптоматика с нарушением дыхания, сердечной деятельности, снижения и отсутствия реакций на болевые раздражители.
При височно-тенториальной дислокации из 14 (8,3 %) больных: очаговые симптомы наблюдались у 9 (64,2 %) больных, у 3 больных легкая стволовая симптоматика и у 4 больных грубая стволовая симптоматика.
Из 16 (20,5 %) больных с цингулярной, височно-тенториальной и фораменальной дислокацией: очаговая симптоматика выявлена у 7 (43,7 %) больных, легкие стволовые симптомы у 4 больных и у 6 (37,5 %) больных грубые стволовые симптомы.
У 2 больных с височно-тенториальной и фораменальной дислокацией состояние было крайне тяжелое с грубыми стволовыми симптомами.
При анализе результатов консервативной лечении нами выявлены, больные поступившие в стадии компенсации по ШКГ 12–14балов, смещение срединных структур мозга не превышающие 5мм и объем гематомы не более 50см куб. показали хорошие результаты. Из 33 пациентов 13(39,1 %) из них были выписаны с выздоровлением (по шкале Карновского 70–90 %), 9 (27,3 %) больных неудовлетворительном состоянии (по шкале Карновского 50–60 балов). В крайне тяжелом состоянии поступившие больные по ШКГ 3–5 балов, с множественными очагами поражения головного мозга, с горизонтальным дислокацией более 10мм и аксиальной дислокации от 2–4мм, с выраженными витальными нарушениями 10 (43,5 %) больных не смотря на проведенную интенсивную терапию в течении 48 часов умер 6 больных и до 4 сутки умерли 4 больных.
Оперативное лечение проведено 135 больным тремя способами: декомпрессивная трепанация черепа (ДТЧ) — 51 (37,8 %) больному, костно-пластическая трепанация черепа (КПТЧ) — 49 (36,3 %) и резекционная трепанация черепа (РТЧ) — 35 (25,9 %) пациентам с удалением гематом и очагов ушиба-размозжений с устранением дислокационного синдрома. Из оперированных 135 пациентов 69 (51,1 %) больных выписаны в удовлетворительном состоянии (по шкале Карновского 80–90 балов) с выздоровлением, 25(18,5 %) больных в неудовлетворительном состоянии (по шкале Карновского 50–60 балов), не смотря на проведенную интенсивную терапию 39 (28,9 %) больных умерли.
Исходы в зависимости от локализации очага поражения были следующими. Множественными очагами поражения с кровоизлиянием в головной мозг из 8 больных, летальный исход был у 5(62,5 %) больных, 2 (25 %) больных выписаны в неудовлетворительном состоянии по шкале Карновского 60–60 балов, 1 (12,5 %) больной выписан в удовлетворительном состоянии. С двухсторонними очагами поражения из 41 больного летальный исход наступил у 17 (41,4 %) больных, неудовлетворительном состоянии по шкале Карновского 60–70 балов у 12 (29,3 %) больных и 12 (29,3 %) больных с удовлетворительными результатами. В остальных случаях исходы лечения приведены на табл.2.
Таблица 2
Исходы оперативного иконсервативного лечения
| Удовлетворительные | Неудовлетворительные | Летальный исход | Всего | |
| ЭДГ | 15 | — | 3 | 19 |
| СДГ | 29 | 4 | 9 | 42 |
| ОУиРГМ ВМГ | 16 | 3 | 5 | 24 |
| Комбинированная | 14 | 11 | 9 | 34 |
| МОУиРГМГ | 1 | 2 | 5 | 8 |
| ДМОУиРГ | 12 | 12 | 17 | 41 |
Исходы в зависимости от степени дислокации были следующие. При височно-тенториальной дислокации из 14 больных, с летальным исходом 6 (42,8 %) больных со смещением гиппокамповой извилины между свободным краем намета мозжечка и стволом мозга более 4мм. С грубыми остаточными явлениями выписаны 5 (35,7 %) больных, где вклинение гиппокамповой извилины до 2–4мм.
При смешанном виде дислокации (цингулярной, височно-тенториальной и фораменальной дислокации) из 16 больных умерли 15 (93,7 %), до 7суток после травмы, 1 больной выписан с грубыми остаточными явлениями. У данных больных выявлена дислокация гиппокамповой извилины в щель Биша на более 4мм и смещение миндалины мозжечка в большое затылочное отверстие до 3–6мм.
С височно-тенториальной и фораменальной дислокацией были 2 больных, обе с летальным исходом, где так же выявлены дислокации структур головного мозга в щель Биша больше 4мм и в большое затылочное отверстие до 3–6мм.
Цингулярной и височно-тенториальной дислокацией из 78 больных летальный исход отмечался в 22 (28,2 %) случаях, смещение под фалькс поясной извилины до 17мм, и в щель Биша гиппокамповой извилины больше 4мм. С грубыми остаточными явлениями 22 (28,2 %) больных, где дислокация под фалькс доходила до 14мм и в щель Биша до 4мм. С умеренными остаточными явлениями и выздоровлением 33 (42,3 %) больных, вклинение под фалькс до 12мм и между свободным краем намета мозжечка и стволом мозга до 2–4мм.
Относительно хорошие результаты получены при цингулярной дислокации, из 49 больных с удовлетворительным результатом выписаны 44 (89,7 %) больных, где дислокация поясной извилины под фалькс 4–8мм.
Выводы:
- Аксиальные виды дислокации часто происходили при локализации очага в теменно-височной и лобно-теменно-височной областях. А при комбинированных и множественных очагах поражения развивались более грубой степени дислокации.
- При цингулярной форме дислокации после оперативного лечения отмечались хорошие результаты до 73,4 %. При височно-тенториальной дислокации (35,7–42,8 %) исходы лечения являются неблагоприятными, а при височно-тенториальной и фораменальной дислокации наблюдается 100 % летальный исход.
- Хирургическое вмешательство является более эффективным способом устранения дислокации мозга.
Литература:
- Ахмедов Э. А.,Касумов Р. Д., Берснев В. П. Дифференциальная тактика хирурги-ческого лечения травматических хронических субдуральных гематом. // Поленов-ские чтения. Санкт-Петербург. 2009.-36с.
- Берснев В. П. К вопросу хирургического лечения гипертензивных внутримозго-вых кровоизлияний / В.П Берснев, М. К. Агзамов // VI Поленовские чтения. Санкт-Петербург, 2007. — 145с.
- Блинков, С. М. Смещения и деформации головного мозга. Морфология и клиника /С. М. Блинков, Н. А. Смирнов. — Л.: Медицина, 1967.-202с.
- Зотов Ю. В., Кондаков Е. Н., Щедренок В. В., Кондратьев А. Н. Внутричерпная декомпрессия мозга в хирургии тяжелой чрепно-мозговой травмы.-СПб, 1999. -142с.
- Лебедев В. В., Быковников Л. Д. Руководство по неотложной нейрохирургии. — М., «Медицина», 1987.-335с.
- ЛебедевВ.В., Крылов В. В. Неотложная нейрохирургия: Руководство для врачей. М.: Медицина, 2000.-257с.
- Коновалов А. Н. Клиническое руководство по черепно-мозговой травме. Том I / А. Н. Коновалов, Л. Б. Лихтерман. 1998.-549с.
- Кондаков Е. Н., Климаш А. В., Бахтияров А. К., Бокин В. Д. Супратенториальная травматическая дислокация головного мозга /Ж. Неврологический вестник — 2008 т.- XL, вып.3 — С. 19–24.
- Потапов А. А. Современные рекомендации по диагностике и лечению тяжелой черепно-мозговой травмы // Потапов А. А., Крылов В. В., Лихтерман Л. Б., Царенко С. В., Гаврилов А. Г., Петриков С. С. Ж. «Вопросы нейрохирургии им. Н. Н. Бурденко» 2006. № 1. С. 3–8
- Сарибекян А. С. Тактика хирургического лечения тяжелой ЧМТ и травматических внутричерепных кровоизлияний в аспекте динамики внутричерепной гипертен-зии: Автореф. дисс. докт. мед.наук — Москва, 1992.C — 23–24.
- Сарибекян А. С. Тенториотомия и вентрикулярный дренаж при хирургическом ле-чении тяжелой ЧМТ: Автореф. дисс. канд. мед.наук.-Москва, 1984.-26с.
- Соловьев А. Г. Способ малотравматичной тенториотомии при черепно-мозговой травме: Автореф…. канд. мед. наук., Москва, 1978.-19с.
- Andrews B. T., Chiles B. W. 3rd, Olsen W. L., Pitts L. H. The effect of intracerebral he-matoma location on the risk of brain-stem compression and on clinical outcome // J. Neu-rosurgery -1988.-Vol. 69, No 4.-P. 518–522.
- Cho D. Y., Chen T. C., Lee H. C. Ultra-early decompressivecraniectomy for malignant middle cerebral artery infarction // Surg Neurology. 2003. Vol. 60, N 3.-Р. 227–232.
- Georgiadis D., Schwarz S., Aschoff A., Schwab S. Hemicraniectomy and moderate hypo-thermia in patients with severe ischemic stroke // Stroke. 2002. Vol. 33, N 6. Р. 1584–1588.
- Holtkamp M., Buchheim K., Unterberg A. et al. Hemicraniectomy in elderly patients with space occupying media infarction: Improved survival but poor functional outcome // J. Neurology Neurosurgery Psychiatry. 2001. Vol. 70, N 2. Р. 226–228.
- Jennett, B., Assessment of Outcome After Severe Brain Damage: Practical Scale /B. Jen-nett, М. Bond// Lancet. -1975. -№ 1.-Р. 480–484.
- Rehman T., Ali R., Tawil I., Howard Y. Rapid progression of traumatic bifrontal contu-sions to transtentorial herniation: A case report. Cases J. 2001; 1; 203–206.
- Walz B., Zimmermann C., Bottger S, Haberl RL. Prognosis of patients after hemicraniec-tomy in malignant middle cerebral artery infarction // J. Neurol.- 2002.- Vol. 249, N 9. Р.1183–1190.
- Whittle I. R., Vishwanathan R. Acute intraoperation brain herniation during elective neu-rosurgery: Pathophysiology and management considerations. J NeurologyNeurosurgery Psychiatry,2004.- Vol. 19; 61: P.584–90.
Диагностика
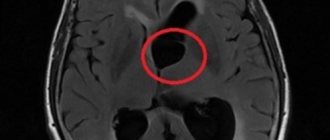
Латеральная дислокация структур головного мозга выявляется в ходе исследования Эхо-ЭГ (Эхоэнцефалография). Если ультразвуковой сигнал М-эхо, отраженный от срединных отделов мозга, смещается до 4 мм, сдвиг фрагментов мозгового вещества считается умеренным. При перемещении сигнала М-эхо до 10 мм сдвиг является выраженным, больше 10 мм – критическим. Другие методы инструментального исследования:
- МРТ, КТ. Самые информативные методы. Нейровизуализация позволяет судить о единичных случаях дислокации и их сочетаниях. Врач получает сведения о перемещении мозгового вещества на основании признаков – неправильное расположение прозрачной перегородки и желудочковой системы (до 4 мм – незначительное смещение, до 9 мм – умеренное, от 10 мм – выраженное), форма и степень увеличения цистерн.
- Ангиография. Деформация, компрессия, сдвиг сосудов свидетельствуют о перемещении фрагмента мозга.
- Ультразвуковая диагностика.
Врач в ходе физикального осмотра определяет неврологический статус больного (степень угнетения сознания, наличие общемозговой и очаговой симптоматики). Параллельно определяются показатели пульса, артериального давления, оценивается дыхательная деятельность.
Что дальше?
Некоторые пациенты почему-то склонны считать, что заключение ЭС – это уже достаточный повод для назначения самостоятельного лечения, но это безусловно большая ошибка.
Специалист-диагност, конечно, достаточно точно расшифровывает эхограмму, но заключение, поставленное на основании результатов обследования, все-таки включает в себя лишь предварительный диагноз. Более точный диагноз может поставить только лечащий врач, у которого есть история болезни, результаты других исследований. Также нужно принимать во внимание тот факт, что могут понадобиться дополнительные методы диагностики, анализы.
- Зачем проводят исследование сосудов головного мозга и шеи
Таким образом, нельзя ни в коем случае забывать, что после ЭС с его результатами нужно обращаться к лечащему врачу, но точно не самому составлять себе схему лечения.
Как следует их вышесказанного, эхоэнцефалография – достаточно надежный, информативный, безопасный и безусловно доступный метод исследования головного мозга. Не существует никаких препятствий для его проведения и поэтому, при наличии конкретных показаний, стоит отдавать преимущество именно этому методу диагностики.
Методы лечения
Терапия направлена на устранение причины патологического процесса – первичного заболевания (опухоль, кровоизлияние, инфекционное поражение, механическое повреждение костей черепа). Лечение дислокационного синдрома проводится врачем комплексно с привлечением консервативных и хирургических методов. При наличии симптомов смещения мозгового вещества, назначают терапию для удаления избыточной жидкости из организма (дегидратационные препараты) и против развития отека (противоотечные средства).
Пациента сразу готовят к операции. Терапия глюкокортикоидными средствами позволяет на какое-то время стабилизировать состояние пациента (за счет уменьшения отека и снижения значений внутричерепного давления). При развитии состояний, угрожающих жизни, экстренно проводится дренирование желудочков и реклинация (искусственное, механическое исправление сдвига) мозга.
При латеральной форме патологии выполняется декомпрессия мозга наружного типа с последующей пластикой твердой оболочки мозга. Если патологический очаг локализуется в области задней ямки черепа, выполняется декомпрессионная трепанация черепной коробки, возможно, с последующей ламинэктомией верхних позвонков и вскрытием твердой оболочки.
Симптоматика
Данная патология обычно сопровождается состоянием комы у пациента. Однако потеря сознания наблюдается не всегда.
К примеру, если к нарушению привел внезапный процесс, отек мозга или инфекционное поражение нервной системы, человек может оставаться в сознании.
К развитию дислокации мозга могут приводить и другие факторы, под воздействием которых аномальный процесс протекает более медленно.
Обычно для него характерны такие симптомы:
- судороги;
- временное или постоянное падение зрения;
- выраженные головные боли;
- частая рвота и тошнота.
Прогноз и профилактика
В некоторых случаях требуется экстренная медицинская помощь. Прогрессирование патологии ассоциируется с реальной угрозой перехода обратимого синдрома в необратимую стадию. Возможные последствия: глубокая кома, тахипноэ (учащенное поверхностное дыхание), отсутствие реакции зрачков на световой раздражитель, ригидность децеребрационного (повышение тонуса мышц-разгибателей) типа.
В крайне тяжелых случаях развивается терминальное (пограничное с жизнью) состояние, которое характеризуется гипоксией, ацидозом, острой общей интоксикацией. Для профилактики патологии врачи рекомендуют избегать травм в области головы, своевременно лечить инфекционные и опухолевые болезни ЦНС, устранять нарушения в системе кровообращения.
Дислокация мозгового вещества – патология, угрожающая жизни и здоровью. Своевременная диагностика и медицинская помощь помогут избежать серьезных осложнений и летального исхода.
387