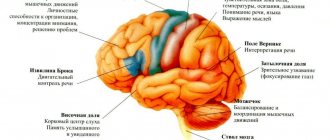
Альтернирующий синдром Фовилля – это центральный парез, который включает в себя одностороннее поражение черепных нервов и противоположенных сенсорных и двигательных систем. Из-за того что поражения могут быть разной формы и опасности, специалисты выделяют обширную группу синдромов. Диагностика заболевания проходит с помощью обследования неврологической системы пациента. Для получения точных результатов и установки диагноза нужно использовать МРТ головного мозга, анализ ликвора и обследование церебральной гемодинамики. В этом случае назначение лечебной терапии будет зависеть от общей клинической картины. Для этого используют консервативные, хирургические способы и терапию восстановления.
Определение альтернирующих синдромов
С латинского языка альтернирующие синдромы переводятся как «противоположенные». Это определение включает в себя комплекс симптоматик, которые описаны признаками поражения черепно-мозговых нервов с центральными двигательными и чувствительными нарушениями в другой части тела. Так как парез распространяется лишь на одну половину тела, то он называется гемипарез (от латинского «половина»). Из-за одинаковых симптомов при альтернирующих синдромах в невралгии их также принято называть «перекрестными синдромами».
Клиническая картина
Бульбарные альтернирующие синдромы
Синдром Дже́ксона
(медиальный медуллярный синдром, синдром Дежерина) наблюдается при половинном поражении нижнего отдела продолговатого мозга, и характеризующийся сочетанием периферического паралича подъязычного нерва и центральным гемипарезом конечностей на противоположной стороне. Периферический паралич подъязычного нерва: атрофия одноимённой половины языка (истонченность и складчатость слизистой оболочки), фасцикулярные подёргивания. Язык при высовывании отклоняется в сторону поражения ядра или нерва. Эталон: при сокращении левой подбородочно-язычной мышцы, язык выталкивается вперёд и вправо, при сокращении правой – наоборот. Если поражён правый нерв, то при сокращении левой подбородочно-язычной мышцы, язык выталкивается вправо (на сторону поражения).
Синдром Аве́ллиса
(палатофарингеальный паралич) развивается при поражении ядер языкоглоточного, блуждающего и подъязычного нервов и пирамидного пути. Характеризуется со стороны очага параличом мягкого нёба и глотки.
Синдром Шми́дта
характеризуется сочетанным поражением двигательных ядер или волокон языкоглоточного, блуждающего, добавочного нервов и пирамидного пути. Проявляется со стороны очага параличом мягкого неба, глотки, голосовой связки, половины языка, грудино-ключично-сосцевидной и верхней части трапециевидной мышцы.
Синдром Ва́лленберга—Заха́рченко
(дорсолатеральный медуллярный синдром) возникает при поражении двигательных ядер блуждающего, тройничного и языкоглоточного нервов, симпатических волокон, нижней мозжечковой ножки, спиноталамического тракта, иногда — пирамидного пути. На стороне очага отмечаются паралич мягкого неба, глотки, голосовой связки, синдром Горнера, мозжечковая атаксия, нистагм, утрата болевой и температурной чувствительности половины лица; с противоположной стороны — выпадение болевой и температурной чувствительности на туловище и конечностях, возникновение извращенной температурной чувствительности. Возникает при поражении задней нижней мозжечковой артерии.
Синдром Баби́нского—Нажо́тта
возникает при сочетанием поражении нижней мозжечковой ножки, оливомозжечкового пути, симпатических волокон, пирамидного, спиноталамического трактов и медиальной петли. Характеризуется со стороны очага развитием мозжечковых нарушений, синдромом Горнера.
Понтинные альтернирующие синдромы
Синдром Мийя́ра—Гу́блера
(медиальный мостовой синдром) возникает при поражении ядра или волокон 7 пары и пирамидного пути. На стороне очага – периферический паралич мимической мускулатуры: лицо ассимметрично, мышцы здоровой половины перетягивают кожу лица на свою сторону, симптом ракетки, отсутствие носогубной и лобных складок, слабости мимической мускулатуры верхних и нижних этажей (атрофия, гипотрофия, гипотония, гипорефлексия, фибрилляции и фасцикуляции). Лагофтальм (неполное закрытие глазной щели из-за паралича круговой мышцы глаза); симптом ресниц (при попытке зажмурить глаза, ресницы остаются в зоне видимости); феномен Белла – при попытке зажмурить глаза, глазные яблоки убегают вверх. Вегетативные нарушения отсутствуют (вкус в норме, слезотечение, слюнотечение и глотательный рефлекс в норме. Дизакузия. На противоположной стороне – центральный гемипарез или гемиплегия.
Синдром Фо́вилля
(латеральный мостовой синдром) наблюдается при сочетанном поражении ядер (корешков) отводящего и лицевого нервов, медиальной петли, пирамидного пути. Характеризуется со стороны очага параличом отводящего нерва и параличом взора в сторону очага, иногда параличом лицевого нерва. На противоположной стороне – центральный гемипарез или гемиплегия.
Синдром Ра́ймона—Се́стана
отмечается при поражении заднего продольного пучка, средней мозжечковой ножки, медиальной петли, пирамидного пути. Характеризуется параличом взора в сторону очага.
Синдром Бриссо́
возникает при раздражении ядра лицевого нерва и поражении пирамидного пути. Характеризуется лицевым гемиспазмом со стороны очага.
Синдром Гасперини
возникает при повреждении покрышки варолиева моста и характеризуется сочетанием поражения слухового, лицевого, отводящего и тройничного нервов на стороне патологического очага .
Педункулярные альтернирующие синдромы
Синдром Ве́бера
(вентральный мезэнцефальный синдром) наблюдается поражение ядер и корешков III пары ЧМН (глазодвигательный нерв) и пирамидного пути. На стороне поражения: птоз, мидриаз, расходящееся косоглазие, диплопия, нарушение аккомодации, экзофтальм. На противоположной стороне: поза Вернике-Мана (в руке – тонус флексоров, в ноге – экстензоров), феномен складного ножа, Фареческий компонент, клонус кистей и стоп, сгибательные кистевые и защитные рефлексы, патологические синкинезии.
Синдром Кло́да
(дорсальный мезэнцефальный синдром, нижний синдром красного ядра) возникает при поражении ядра глазодвигательного нерва, верхней мозжечковой ножки, красного ядра. Характеризуется со стороны поражения птозом, расходящимся косоглазием, мидриазом.
Синдром Бенеди́кта
отмечается при поражении ядер глазодвигательного нерва, красного ядра, красноядерно-зубчатых волокон, иногда медиальной петли. На стороне очага возникают птоз, расходящееся косоглазие, мидриаз, на противоположной стороне — гемиатаксия, дрожание века, гемипарез (без симптома Бабинского).
Синдром Нотна́геля
возникает при сочетанном поражении ядер глазодвигательных нервов, верхней мозжечковой ножки, латеральной петли, красного ядра, пирамидного пути. На стороне очага отмечаются птоз, расходящееся косоглазие, мидриаз, с противоположной стороны — хореатетоидный гиперкинез, гемиплегия, паралич мышц лица и языка.
Центральный гемипарез конечностей
Обобщённое описание изменений, происходящее на противоположной стороне, при альтернирующих синдромах, вне зависимости от места расположения очага поражения.
С противоположной стороны: спастический гипертонус, с преобладанием фазического компонента, характеризуется феномен «складного ножа», поза Вернике-Мана, клонус стоп и кистей, гиперрефлексия и расширение рефлексогенных зон, появление патологических рефлексов (на кисти – Россолимо, Жуковского, Бехтерева; на стопе – Бабинского, Россолимо). Патологические синкинезии (глобальные [сопутствуют массивным движениям (кашель, чихание), наблюдаются непроизвольные движения парализованной конечности]; координаторные [непроизвольные содружественные движения в парализованной конечности при выполнении произвольных движении в здоровых мышцах, функционально связанных с парализованными]; имитационные [парализованная конечность непроизвольно повторяет движение здоровой, хотя это же движение произвольно выполнить не удаётся]. Выраженные защитные рефлексы: защитный укоротительный; защитный рефлекс Ремака.
Причины появления
Альтернирующие синдромы возникают у человека в результате половинного поражения церебрального ствола.
Чаще всего к этому приводят следующие факторы:
- Приступ инсульта. Самая распространенная причина, которая приводит к неврологическому синдрому. В большинстве случаев инсульт наступает вследствие тромбоэмболии, спазмов в позвоночнике, базилярной, а также мозговой артерии. Геморрагический инсульт возникает при кровоизлиянии из определенных сосудов.
- Начало обширного воспаления. Сюда относят: абсцессы, менингоэнцефалиты, энцефалиты головного мозга вариабельной этиологии с распространением воспаления на ствольные ткани.
- Получение черепно-мозговой травмы. Чаще всего альтернирующий синдром происходит после получения перелома костей черепа, которые составляют заднюю черепную ямку.
- Симптомы альтернирующего синдрома внестволового распространения чаще всего обнаруживаются при проблемах с кровообращением в средней мозговой, общей либо внутренней сонной артерии.
Текст книги «Клиническая диагностика в неврологии»
4.11. Синдром перекрестной гемиплегии
Синдром перекрестной гемиплегии – это перекрестный (в правой руке, левой ноге, или наоборот) паралич или парез. Его возникновение связано с ограниченным очагом, располагающимся латерально на границе продолговатого и спинного мозга в области перекреста пирамидных путей. Волокна пирамидных путей, идущие к шейному и поясничному утолщениям, перекрещиваются на различных уровнях. Чаще на стороне очага отмечается центральный паралич (парез) руки, а на противоположной – центральный паралич (парез) ноги.
4.12. Альтернирующие синдромы продолговатого мозга
Альтернирующий синдром – это симптомокомплекс, возникающий вследствие одностороннего сочетанного поражения ядра (ядер) черепных нервов или их корешков, а также длинных проводящих путей в стволе мозга. В результате на стороне очага поражения выявляются симптомы поражения черепных нервов, а на противоположной очагу стороне – проводниковые расстройства (гемипарез, гемигипестезия и др.). Особенности клинической картины альтернирующих синдромов определяются локализацией патологического очага в пределах продолговатого мозга, варолиева моста, среднего мозга. Среди альтернирующих синдромов продолговатого мозга наиболее часто встречаются синдромы Джексона, Тапиа, Авеллиса, Шмидта, Колле – Сикара, Валленберга – Захарченко, Бабинского – Нажотта.
Альтернирующий синдром Джексона.
Этот синдром связывают с именем английского невролога Д. Джексона, описавшего его в 1864 и 1872 гг. Описанные им клинические проявления были весьма далеки от тех, которые в настоящее время принято обозначать как синдром Джексона. Истинную клиническую картину впервые описала русский врач А. Гуковская в 1895 г. Очаг локализуется в каудальных отделах основания продолговатого мозга, поражает ядро XII нерва и пирамидный путь. Основной причиной развития синдрома является тромбоз ветвей передней спинномозговой артерии (
а. spinalis anterior)
.
1. Ипсилатеральные симптомы: определяется периферический парез мышц соответствующей половины языка и (возможно) круговой мышцы рта, обусловленный поражением ядра XII нерва.
2. Контралатеральный симптом – центральный гемипарез.
Альтернирующий синдром Тапиа.
Описал испанский оториноларинголог A. G. Таpiа в 1905 г. Очаг локализуется в каудальных отделах основания продолговатого мозга. В отличие от синдрома Джексона характеризуется большей распространенностью, поражая ядра XII и XI нервов, а также пирамидный путь. Этиологические факторы аналогичны таковым при синдроме Джексона.
1. Ипсилатеральные симптомы:
– периферический парез мышц соответствующей половины языка и (возможно) круговой мышцы рта, обусловленный поражением ядра XII нерва;
– периферический парез грудино-ключично-сосцевидной и трапециевидной мышц вследствие поражения ядра XI нерва.
2. Контралатеральный симптом – центральный гемипарез.
Альтернирующий синдром Авеллиса.
Описан немецким оториноларингологом G. Avellis в 1891 г. Очаг локализуется в покрышке продолговатого мозга в области двойного ядра и распространяется на основание продолговатого мозга, повреждая
nucl. ambiguus
(иногда совместно с ядром XII нерва) и пирамидный путь. Синдром возникает при поражении веточек
а. fossae lateralis bulbi
.
1. Ипсилатеральные симптомы:
– периферический парез мышц мягкого нёба и голосовой связки (свисание мягкого нёба в покое, его недостаточная подвижность при фонации, отклонение язычка в здоровую сторону, парез голосовой связки) вследствие поражения двойственного ядра;
– периферический парез мышц соответствующей половины языка и (возможно) круговой мышцы рта вследствие поражения ядра XII нерва.
2. Контралатеральный симптом – центральный гемипарез.
Альтернирующий синдром Шмидта.
Описан немецким терапевтом А. Schmidt в 1892 г. Очаг локализуется в заднелатеральных отделах покрышки продолговатого мозга либо может находиться вне ствола, повреждая ядра или проксимальную часть корешков IX – XII черепных нервов, а также пирамидный путь. К развитию синдрома могут приводить сосудистые расстройства в передней спинномозговой артерии
(а. spinalis anterior)
, внестволовая опухоль в области яремного отверстия.
1. Ипсилатеральные симптомы:
– периферический парез мышц соответствующей половины языка и (возможно) круговой мышцы рта, обусловленные поражением ядра XII нерва;
– периферический парез грудино-ключично-сосцевидной и трапециевидной мышц вследствие поражения ядра XI нерва;
– периферический парез мышц мягкого нёба и голосовой связки вследствие поражения двойного ядра.
2. Контралатеральный симптом – центральный гемипарез.
Синдром Колле – Сикара.
Описан в 1922 г. французскими неврологами F. J. Cоllet и J. A. Sicard. Клинически проявляется поражением IX, X, XI и XII черепных нервов вследствие односторонней патологии в области яремного отверстия и канала подъязычного нерва. Синдром развивается при односторонних патологических процессах в задней черепной ямке, при переломах основания черепа в области костных каналов черепных нервов каудальной группы.
Альтернирующий синдром Валленберга – Захарченко.
Его описал в 1895 г. немецкий врач и патологоанатом А. Wallenberg, а в 1911 г. русский невролог М. А. Захарченко дополнил описание. Очаг локализуется в дорсолатеральных отделах покрышки продолговатого мозга в верхней его части. При основном варианте, описанном Валленбергом, поражаются следующие анатомические структуры: ядро или начальная часть корешка двойного ядра, бульбарная часть ядра спинномозгового пути тройничного нерва
(nucl. tr. spinalis n. trigemini)
, нижняя ножка мозжечка, надсегментарные симпатические пути от центра симпатической иннервации глаза
(centrum ciliospinale)
, спиноталамический путь.
1. Ипсилатеральные симптомы:
– периферический парез мышц мягкого нёба и голосовой связки вследствие поражения двойного ядра;
– диссоциированные расстройства поверхностной чувствительности в каудальных и (или) средних зонах Зельдера вследствие поражения бульбарной части ядра спинномозгового пути тройничного нерва;
– мозжечковая гемиатаксия вследствие поражения нижней ножки мозжечка;
– синдром Горнера и (возможно) вегетативно-сосудистые расстройства в области лица, шеи, руки вследствие поражения надсегментарных симпатических путей от центра симпатической иннервации глаза.
2. Контралатеральный симптом – гемигипестезия поверхностных видов чувствительности (исключая лицо).
Основной причиной развития синдрома принято считать сосудистые расстройства в бассейне задней нижней мозжечковой или позвоночной артерии. На основании анализа нескольких десятков наблюдений М. А. Захарченко пришел к выводу, что данному синдрому присущ определенный полиморфизм. Поэтому им было выделено 5 типов синдрома, различающихся особенностями локализации патологического очага и некоторыми клиническими проявлениями (табл. 4.1).
Таблица 4.1
Типы дорсолатерального альтернирующего синдрома продолговатого мозга по М. А. Захарченко (1911)
Альтернирующий синдром Бабинского – Нажотта.
Описан в 1902 г. французским неврологом G. Babinski и патологоанатомом G. Nageotte. Очаг локализуется в латеральном отделе покрышки и в основании продолговатого мозга на границе с мостом. Основной причиной развития синдрома являются сосудистые расстройства в бассейне позвоночной артерии
(a. vertebralis)
– задней нижней мозжечковой артерии
(a. cerebellaris inferior posterior)
, артерии латеральной бульбарной ямки
(а. fossae lateralis bulbi)
.
1. Ипсилатеральные симптомы:
– мозжечковая гемиатаксия вследствие поражения заднего спиномозжечкового пути в составе нижней ножки мозжечка;
– синдром Горнера и (возможно) вегетативно-сосудистые расстройства в области лица, шеи, руки вследствие поражения надсегментарных симпатических путей от центра симпатической иннервации глаза (centrum ciliospinale)
.
2. Контралатеральные симптомы:
– центральный гемипарез;
– гемигипестезия всех видов чувствительности.
4.13. Синдромы острой кратковременной ишемии ствола головного мозга
Синдром Унтерхарншейдта.
В литературе он также обозначается как «симптом бритья», поскольку часто возникает у мужчин во время бритья при запрокидывании головы. Синдром развивается вследствие пережатия или спазма позвоночной артерии во время резких поворотов или запрокидывания головы, что приводит к кратковременной ишемии структур ретикулярной формации ствола и шейного утолщения спинного мозга. Клинически проявляется падением с кратковременной утратой сознания (2 – 3 мин) и последующим кратковременным тетрапарезом (3 – 5 мин), который в отдельных случаях может достигать степени полной обездвиженности, и полное восстановление мышечной силы может происходить в течение 20 – 30 мин. Поэтому больной, придя в сознание, вначале жалуется на слабость в мышцах рук и ног. Основными причинами развития синдрома являются вертеброгенная патология шейного отдела позвоночника, атеросклеротическое поражение позвоночной артерии, аномалии хода позвоночной артерии и строения виллизиева круга, объемные патологические процессы в шейном отделе спинного мозга.
Синдром дроп-атак («dropp attack»), или «падающей капли».
Также сопровождается падением больного, однако, в отличие от синдрома Унтерхарншейдта, потери сознания не происходит. Синдром проявляется только утратой постурального мышечного тонуса с падением, как правило, на колени, после чего пациент может сразу встать («внезапно подкосились ноги»). В генезе также не исключается кратковременная ишемия каудальной части ствола, однако, в отличие от синдрома Унтерхарншейдта, большинство авторов связывают развитие дроп-атак преимущественно с ишемией шейного отдела спинного мозга.
Глава 5 ПОРАЖЕНИЯ ВАРОЛИЕВОГО МОСТА И ПОНТИННОЙ ГРУППЫ ЧЕРЕПНЫХ НЕРВОВ
5.1. Общая анатомическая характеристика варолиева моста
Варолиев мост (pons Varolii)
представляет собой переднюю часть ромбовидного мозга. Он имеет вид поперечно расположенного валика, постепенно суживающегося в латеральном направлении. Спереди он резко отграничен от ножек мозга
(pedunculi cerebri)
, сзади – от продолговатого мозга
(medulla oblongata)
. Условной латеральной границей моста считают продольную линию, проходящую через место выхода корешков тройничного нерва
(n. trigeminus)
. У моста различают вентральную поверхность, обращенную к скату затылочной кости, и дорсальную поверхность, обращенную в полость IV желудочка и представляющую собой верхнюю половину ромбовидной ямки. Кроме корешков тройничного нерва, из вещества мозга выходят также корешки отводящего, лицевого и преддверно-улиткового нервов.
По поперечнику в варолиевом мосту выделяют три части:
1) вентральная часть (основание) обращена к скату черепа;
2) дорсальная часть (покрышка) обращена к мозжечку;
3) трапециевидное тело (начало надъядерного слухового пути) расположено между покрышкой и основанием.
5.2. Ядра понтинной группы черепных нервов и других образований, располагающихся в варолиевом мосту
1. Ядра черепных нервов (см. рис. 4.1):
– VIII – вентральное и дорсальное улитковые ядра (nucl. cochlearis ventralis et dorsalis)
, вестибулярные ядра Бехтерева, Дейтерса, Швальбе, Роллера
(nucl. vestibularis superior, lateralis, medialis, inferior)
, вентральное и дорсальное ядра трапециевидного тела
(nucl. ventralis et dorsalis corporis trapezoidei)
, ядра боковой петли
(nucl. lemnisci lateralis)
;
– VII – ядро лицевого нерва (nucl. n. facialis)
, мостовая часть ядра одиночного пути
(nucl. solitarius)
, слезное ядро
(nucl. lacrimalis)
, верхнее слюноотделительное ядро
(nucl. salivatorius superior)
;
– VI – ядро отводящего нерва (nucl. n. abducens)
;
– V – двигательное ядро тройничного нерва (nucl. motorius n. trigemini)
, чувствительное ядро тройничного нерва
(nucl. pontinus n. trigemini)
, понтинная часть ядра спинномозгового пути
(nucl. tractus spinalis n. trigemini)
.
2. Ядро мостового центра взора.
3. Собственные ядра моста (nucl. pontis)
.
4. Ядра ретикулярной формации (nucl. formatio reticularis)
.
5.3. Проводящие пути варолиевого моста
Восходящие проводящие пути:
1) спиноталамический путь (tr. spinothalamicus)
(спинномозговая петля —
lemniscus spinalis
);
2) бульботаламический путь (tr. bulbothalamicus)
(медиальная петля —
lemniscus medialis
);
3) ядерно-таламический путь (tr. nucleothalamicus)
(тригеминальная петля —
lemniscus trigeminalis
);
4) слуховой тракт (tr. аcusticus)
(латеральная петля —
lemniscus lateralis
);
5) передний спиномозжечковый путь (tr. spinocerebellaris anterior)
(путь Говерса).
Наряду с основными вышеперечисленными, в мосту описан также ряд других восходящих путей: спинокрышечный (tr. spinotectalis)
, спиноретикулярный
(tr. spinoreticularis)
.
Нисходящие проводящие пути:
1) корково-мостомозжечковый путь (tr. corticopontocerebellaris – tr. corticopontinus et tr. pontocerebellaris)
;
2) корково-спинномозговой пирамидный путь (tr. corticospinalis)
;
3) корково-ядерный пирамидный путь (tr. corticonuclearis)
;
4) красноядерно-спинномозговой путь (tr. rubrospinalis)
;
5) крышеспинномозговой путь (tr. tectospinalis)
;
6) вестибулоспинальный путь (tr. vestibulospinalis)
;
7) ретикулоспинномозговой путь (tr. reticulospinalis)
;
 медиальный продольный пучок (fasciculus longitudinalis medialis)
медиальный продольный пучок (fasciculus longitudinalis medialis)
.
9) задний продольный пучок (fasciculus longitudinalis posterior)
;
10) центральный покрышечный путь (tr. tegmentalis centralis)
.
5.4. Синдромы поражения варолиева моста
1. Двигательные, чувствительные, секреторные расстройства вследствие поражения понтинной группы черепных нервов или их мостовых ядер: VIII – центральные кохлеовестибулярные расстройства; VII – гомолатеральный периферический прозопарез или лицевой гемиспазм (при поражении ядер промежуточного нерва – сухость глаза и агевзия передних двух третей языка); VI – гомолатеральный парез наружной прямой мышцы глаза (при поражении мостового центра взора – парез взора в ипсилатеральную сторону); V – диссоциированные расстройства поверхностной чувствительности в оральных зонах Зельдера (частичное поражение понтинного отдела ядра спинномозгового пути тройничного нерва), диссоциированные расстройства глубокой чувствительности на всей половине лица (поражение мостового ядра тройничного нерва), гомолатеральный периферический парез жевательной и височной мышц (поражение двигательного ядра тройничного нерва).
2. Двусторонние глазодвигательные расстройства: парез взора или насильственный поворот глаз в сторону очага (при поражении мостового центра взора), или нарушения содружественных движений глазных яблок (при поражении медиального продольного пучка).
3. Альтернирующие синдромы варолиева моста.
4. Синдром мостомозжечкового угла.
5. Псевдобульбарный паралич.
6. Синдром острого понтинного миелинолизиса.
7. Синдромы вклинения на стадии варолиевого моста.
8. Синдром «запертого человека» (см. подраздел 14.4).
Таким образом, среди вышеперечисленных синдромов синдромы глазодвигательных расстройств – поражение отводящего нерва, мостового центра взора, поражение медиального продольного пучка – занимают одно из ведущих мест при поражении варолиева моста. Тем не менее более целесообразно рассмотреть их в следующей главе совместно с другими глазодвигательными расстройствами, поскольку последние характерны для поражения среднего мозга, а также III и IV черепных нервов.
5.5. Анатомия проводящих путей слухового анализатора
Слуховой анализатор обеспечивает восприятие слуховых раздражений, проведение нервных импульсов до слуховых нервных центров, анализ и интеграцию поступившей в них информации. Рецепторы, воспринимающие звуковые раздражения, располагаются в органе слуха (кортиевом органе). Кортиев орган находится в улитковом протоке и представлен внутренними и наружными волосковыми сенсорными клетками, которые окружены поддерживающими эпителиальными клетками.
Первый нейрон слухового пути
представлен биполярными клетками. Тела этих клеток образуют спиральный ганглий
(ganglion spirale)
, который расположен в спиральном канале улитки внутреннего уха. Центральные отростки биполярных нейронов собираются в пучок – улитковый корешок преддверно-улиткового нерва
(radix cochlearis n. vestibulocochlearis)
, который, соединившись с преддверным корешком
(radix vestibularis)
, входит в полость черепа через внутренний слуховой проход.
Второй нейрон слухового пути
располагается в вентральных и дорсальных улитковых ядрах
(nucl. cochlearis ventralis et dorsalis)
. На них заканчиваются волокна улиткового корешка VIII черепного нерва, который предварительно вступает в мостомозжечковый угол и далее в вещество мозга (моста). Вентральные и дорсальные улитковые ядра находятся в латеральном углу ромбовидной ямки, а их центральные отростки идут в медиальном направлении и участвуют в образовании трапециевидного тела (
corpus trapezoideum
), разделяющего вентральную и дорсальную части моста. Меньшая часть этих волокон заканчивается на нейронах вентрального и дорсального ядер трапециевидного тела
(nucl. trapezoidei ventralis et dorsalis)
своей стороны, большая же часть волокон подходит к тем же образованиям противоположной стороны. Кроме того, часть центральных отростков ядра улиткового нерва образует мозговые полоски IV желудочка
(striae medullares ventriculi quarti)
, которые заканчиваются на дорсальном ядре трапециевидного тела противоположной стороны.
Третий нейрон слухового пути
расположен в дорсальном и вентральном ядрах трапециевидного тела своей и противоположной стороны, а его центральные отростки составляют латеральную петлю и заканчиваются на подкорковых центрах слуха. Меньшая часть волокон заканчивается в ядрах нижних холмов четверохолмия. Большая часть волокон достигает второго подкоркового центра слуха – ядер медиальных коленчатых тел промежуточного мозга своей и противоположной стороны. От нижних бугров четверохолмия начинаются покрышечно-спинномозговой
(tr. tectospinalis)
и покрышечно-ядерный
(tr. tectonuclearis)
пути, которые направляются к передним рогам спинного мозга и двигательным ядрам черепных нервов, что обеспечивает безусловно-рефлекторные двигательные реакции на слуховые раздражители.
Четвертый нейрон слухового пути
расположен в медиальных коленчатых телах, а его центральные отростки проходят через заднее бедро внутренней капсулы и затем, веерообразно рассыпаясь, направляются в среднюю часть верхней височной извилины к первичному корковому полю слухового анализатора (извилины Гешля). Путь от медиального коленчатого тела до верхней височной извилины носит название слуховой лучистости
(radiatio acustica)
. Кора полушарий по принципу обратной связи оказывает влияние на подкорковые центры слуха и опосредованно – на кортиев орган.
5.6. Структуры звукопроводящего и звуковоспринимающего аппарата, дифференциальная диагностика их поражений
Звукопроводящий аппарат
осуществляет доставку звуковых колебаний к рецепторному аппарату. В выполнении этой функции участвуют ушная раковина, наружный слуховой проход, барабанная перепонка, цепь слуховых косточек, мембрана окна улитки, перилимфа, базилярная пластинка и преддверная (рейсснерова) мембрана (наружное и среднее ухо и жидкие среды внутреннего уха).
Звуковоспринимающий аппарат
осуществляет превращение (трансформацию) энергии звуковых колебаний в нервный импульс, его проведение до центров к коре головного мозга, анализ и осмысление звуков. Он представлен рецепторным аппаратом, спиральным ганглием, VIII парой черепных нервов и ее ядрами, центральными проводниками и корковой частью.
Исследование слухового анализатора неврологом предусматривает две основные цели: установление самого факта снижения слуха, определение уровня поражения слухового анализатора (звукопроводящий или звуковоспринимающий аппарат). Для достижения первой цели используются опрос, исследование речи, аудиометрическое исследование. Для установления локализации поражения слухового анализатора на уровне звукопроводящего или звуковоспринимающего аппарата применяются исследования с помощью камертонов, аудиометрическое исследование и ряд специальных тестов.
Следует особо подчеркнуть необходимость и информативность исследований с помощью камертонов, хотя окончательное заключение в этих случаях дается после специального обследования у ЛОР-врача.
В клинической практике применяются следующие пробы с камертонами.
1. Опыт Ринне
(R) – сравнение воздушной и костной проводимости. Звучащий камертон С128 приставляют ножкой к сосцевидному отростку. После того как восприятие звука обследуемым прекратилось, камертон (не возбуждая) подносят к наружному слуховому проходу. Если обследуемый слышит распространяющиеся по воздуху колебания камертона – опыт Ринне положительный (R+), а если нет, то результат считается отрицательным (R–). При положительном опыте Ринне воздушная проводимость в 1,5 – 2 раза преобладает над костной, при отрицательном – наоборот. Положительный опыт Ринне наблюдается в норме и при поражении звуковоспринимающего аппарата, отрицательный – при заболеваниях звукопроводящего аппарата.
2. Опыт Вебера
(W) – определение стороны, на которой испытуемый сильнее воспринимает звук того же камертона С128 при его установлении на середине темени. В норме обследуемый слышит звук камертона в середине головы или одинаково в обоих ушах. В случае поражения звукопроводящего аппарата больной ощущает более громкий звук на стороне поражения (латерализация звука в сторону хуже слышащего уха). При поражениях звуковоспринимающего аппарата выявляется латерализация в сторону лучше слышащего уха.
3. Опыт Желле
(G). При нем звучащий камертон приставляют к темени и одновременно пневматической воронкой сгущают воздух в наружном слуховом проходе. Если в момент компрессии воздуха обследуемый ощущает снижение восприятия (из-за ухудшения подвижности звукопроводящей системы вследствие ее сдавления), то опыт Желле считается положительным (G+), что возможно как в норме, так и при патологии звуковоспринимающего аппарата. Если же изменения в восприятии нет, то опыт Желле отрицательный (G–), что свидетельствует об анкилозе стремени, т. е. патологии звукопроводящего аппарата.
4. Опыт Бинга
(Bi). Проводится для определения относительной и абсолютной проводимости звука через кость камертоном С128. При этом костная проводимость исследуется сначала при открытом слуховом проходе, а затем при закрытом путем прижатия козелка к ушной раковине.
Как в норме, так и при патологии звуковоспринимающего аппарата выключение воздушного звукопроведения удлиняет звукопроведение через кость. При поражении звукопроводящего аппарата костное звукопроведение остается одинаковым при открытом и закрытом наружном слуховом проходе.
5. Опыт Федеричи.
Камертон С128 в звучащем состоянии ставят вначале на сосцевидный отросток, после того как обследуемый перестанет слышать звук, переставляют этот же камертон на козелок. Нормально слышащий человек звук камертона с козелка воспринимает более продолжительно, чем с сосцевидного отростка.
При нарушении звукопроведения наблюдается обратная картина.
Для более точного представления о характере (нарушение звукопроведения или звуковосприятия) и степени этих нарушений применяются различные методы аудиометрии. В качестве основного аудиометрического исследования в клинической практике используется тональная пороговая аудиометрия. Через воздушный и костный телефон в ухо испытуемого подаются звуки разной частоты и интенсивности. Регистрируются самые слабые по интенсивности звуки того или иного тона и составляются графики-аудиограммы. При патологии звукопроводящего аппарата преимущественно повышаются пороги по воздушной проводимости в диапазоне низких и средних частот, слуховые пороги по костной проводимости сохраняются достаточно хорошими, вследствие чего на графиках-аудиограммах между пороговыми кривыми костной и воздушной проводимости имеется значительный (так называемый костно-воздушный) разрыв. При патологии звуковоспринимающего аппарата страдает преимущественно восприятие высоких тонов, костно-воздушный разрыв практически отсутствует.
Отличительные особенности заболевания
Альтернирующий синдром Фовилля характеризуется поражением большей части лица. Патология распространяется на 6 пар черепных нервов по периферическому типу в области очага поражения. Также при синдроме Фовилля периферический парез приводит к параличу глаза и конечностей на противоположенной стороне от пораженной части тела. Такое заболевание включают в альтернативную группу. Более подробно можно рассмотреть синдром Фовилля на фото, которое представлено выше.
Заболевание в большинстве случаев возникает после тромбоза главной артерии. Синдром был подробно охарактеризован еще в 1858 году французским ученым и врачом неврологических заболеваний Фовиллем.
Бульбарная группа
Синдром Джексона появляется при поражении 12 ядра нерва, а также пирамидных путей. У таких пациентов наблюдается частичный паралич языка: в высунутом состоянии он наклоняется в сторону поражения, имеются явные признаки атрофии, нарушается артикуляция отдельных звуков. На противоположных конечностях наблюдается гемипарез, в некоторых случаях даже теряется чувствительность.
Синдром Авеллиса проявляется парезом гортанных мышц, голосовых связок, глотки из-за поражения 10-11 ядер нервов. Такие пациенты очень часто имеют нарушения речи и голоса, снижается чувствительность в противоположных конечностях.
При синдроме Шмидта поражаются 9-12 ядра черепных нервов, из-за чего возникает парез трапециевидной и грудинно-ключично-сосцевидной мышц. У пациентов на той стороне, которая была поражена, сильно опускается плечо, а также больные не могут поднимать руку вверх.
Основные факторы поражения
Чаще всего к альтернирующему синдрому приводят некоторые формы инфекций, среди них кишечные палочки, стрептококки, различные бактерии, которые распространяются преимущественно двумя путями: гематогенным и контактным.
Синдром Фовилля в неврологии появляется гематогенным путем:
- по причине метастатических абсцессов, которые возникают вследствие пневмонии, легочного абсцесса либо инфицирования клапанного сердечного аппарата (эндокардит);
- при гнойном поражении легких, которое считается самым распространенным среди других;
- при неследовании правилам гигиены и невыполнении санитарных норм (введение медикаментозных препаратов через вену).
Источник заболевания при этом удается определить лишь в 80 процентах всех случаев. Симптомы синдрома Фовилля выражены очень ярко.
Появление контактным путем:
- из-за распространения гнойного поражения в ротовой полости, глотке, глазнице либо в придаточных пазухах носа;
- заражения, которые появляются вследствие открытого повреждения черепной коробки и появления субдуральных гематом.
Проведение диагностических мероприятий
Диагностика инфекции синдрома Фовилля выполняется посредством следующих процедур:
- МРТ либо КТ – помогают врачу получить более точную и полную информацию о поражении, являются главными методами диагностики заболеваний инфекционной природы;
- обследование периферической крови, определение качества и составляющих (эритроциты, гемоглобин, лейкоциты);
- исследования возможных злокачественных образований в организме (опухоли), а также новообразований, которые находятся в стадии метастазирования, хронического менингита, инсульта, гематомы;
- определение главного источника инфицирования больного.
Диагностические способы определения болезни
Определить вид и наличие перекрестного синдрома можно уже на приеме у невропатолога. Уже в результате первичного осмотра врач может судить о распространенности патологического процесса и его тяжести. Если первопричиной такого состояния выступают опухоли, то симптомы будут постепенно нарастать с каждым месяцем. Если же подобное состояние вызвано инфекционной природой, пациент будет жаловаться на изменение в самочувствии в худшую сторону. При инсульте альтернирующие симптомы появляются всегда внезапно и всегда стремительно нарастают.
Чтобы выявить первопричины возникновения данной болезни, пациенту может быть назначено прохождение ряда обследований:
Магнитно-резонансная томография. Исследование позволяет рассмотреть очаг поражения за счет того, что после ее прохождения специалисты могут оценивать объемные изображения в высоком качестве, благодаря чему ошибки при постановке диагноза практически исключаются.- Ультразвуковая диагностика. Один из самых распространенных и доступных методов, который предоставляет подробную информацию о состоянии сосудов и тканей.
- Нейровизуализация сосудов. Если врачи предполагают, что у пациента возник инсульт, вне зависимости от его типа назначается прохождение магнитно-резонансной томографии сосудов. Этот способ диагностики позволяет выявить точное место расположения патологического очага и его тяжесть.
- Исследование цереброспинальной жидкости. Пункцию берут при подозрении на инфекционные заболевания.
Проведение лечения
Выбор способа лечения синдрома Фовилля будет напрямую зависеть от общего состояния пациента, особенностей синдрома и его формы запущенности. В зависимости от этих параметров лечащий специалист точно определит, какой способ лечения лучше всего применять в конкретном случае. Специалисты выделяют два метода лечения инфекционного поражения:
- консервативный;
- хирургический.
Консервативный способ лечения включает в себя прием лекарственных препаратов. Но важно помнить, что медикаменты не могут эффективно повлиять на заболевание и избавить от стремительно распространяющейся инфекции, поэтому используют их при лечении крайне редко.
Оперативное вмешательство используется только при сформировавшейся капсуле абсцесса (примерно через 4 недели после появления первых симптомов заболевания) и при наличии угрозы смещения мозговых отделов. Чаще всего для проведения действительно эффективного и качественного лечения применяется операция.
Операция проводится посредством дренажа абсцесса через отверстие в костной ткани: при этом обязательно применяется МРТ либо КТ оборудование. В некоторых случаях операцию приходится проводить второй раз. В период восстановления после операции врач в обязательном порядке назначает пациенту прием сильнодействующих антибиотиков в большой дозировке.
Лечение
Лечение направлено на устранение основной патологии и включает в себя множество методик:
- Консервативная терапия. Больным назначаются нейропротекторные, противоотечные и нейропротекторные средства. При ишемических инсультах проводится сосудистая терапия, при геморрагическом – назначаются препараты кальция, аминокапроновой кислоты.
- Нейрохирургическое лечение. В некоторых особо тяжелых случаях проводится при геморрагическом инсульте. Целесообразность проведения такой операции должна быть оценена нейрохирургом.
- Реабилитация. После проведения консервативной терапии, больные должны проходить реабилитационный этап, который включает в себя лечебную физкультуру, массаж и прочие процедуры.
Дополнительные синдромы
Синдром Вебера – еще один альтернирующий синдром. Он происходит в результате следующих процессов:
- инсульт;
- сильные кровоизлияния в мозге;
- наличие опухолей;
- воспалительный процесс в оболочке мозга.
При синдроме Вебера неврологические патологии распространяются в большей степени на основание среднего мозга и на ядра либо корешки глазодвигательного нерва (участок, который отвечает за координацию человека в пространстве, включая прямохождение).
В области очага поражение появляются нарушения со стороны зрительной системы, на противоположенной стороне присутствуют проблемы с чувствительностью и двигательными процессами.
Область поражения
При синдроме Вебера патология распространяется неравномерно. В области поражения присутствуют следующие симптомы:
- сильное дрожание век;
- мидриаз – расширение зрачка, что никак не относится к реакции на свет;
- расходящееся косоглазие;
- в глазах присутствует удвоенное изображение окружающих предметов;
- трудности с фокусировкой зрения;
- смещение глазного яблока (появляется выпученность), иногда смещение происходит преимущественно на одну сторону;
- полный либо частичный паралич, который распространяется и на мышцы глаза.
На другой стороне распространены следующие симптомы:
- паралич мышц лица и языка;
- проблемы с чувствительностью;
- неконтролируемые судороги в конечностях;
- проблемы со сгибанием кистей;
- повышение тонуса сгибательных мышц в руке, разгибательных в ноге.
Понтинная группа
Синдром Мийяра-Гюблера появляется на фоне поражения 7 ядра черепных нервов и волокон пирамидного тракта. Клинически проявляется в появлении пареза лица и гемипареза с другой стороны. При форме Бриссо-Сикара очаг поражения располагается аналогичным образом, однако в этом случае имеет место быть гемиспазм на лице. Синдром Фовилля предполагает наличие пареза 4 нерва, вследствие чего у пациентов развивается косоглазие. При синдроме Гасперини поражению подвергаются 5-8 нервы. Наблюдается парез лица, тугоухость, косоглазие, в а некоторых случаях и нистагм.
Синдром Парино
Синдром Парино – патология, при которой больной человек не может самостоятельно перемещать глаз вниз либо вверх, к чему приводит развитие опухолевого образования шишковидной железы, которая проходит со сдавливанием вертикального центра взгляда в интерстициальном ядре.
Патология относится к группе нарушений подвижности глаза и зрачка. Клиническая картина заболевания включает в себя следующие симптомы:
- паралич верхнего взгляда;
- псевдозрачки Аргайла Робертсона (происходит аккомодативный парез, при этом можно увидеть средне расширенные зрачки и определить наличие диссоциации ярко-близко);
- конвергенционно-ретракционный нистагм ( в большинстве случаев происходит при попытке посмотреть вверх);
- отвод век;
- конъюгация взгляда в одном положении.
Также в некоторых случаях происходят проблемы с равновесием, появляется двусторонний отек зрительного нерва.
Основные причины появления
Синдром Парино появляется по причине травмирования спинного мозга. К такому нарушению приводят ишемические нарушения либо сжатие покровов среднего мозга. Чаще всего синдром появляется у следующих людей:
- люди молодого возраста, у которых ранее были определены опухоли в среднем мозге либо шишковидной железе;
- у женщин в возрасте от 20 до 30 лет с наличием рассеянного склероза;
- у людей пожилого возраста, которые получили инсульт верхнего мозга.
Другие разновидности сжатия, повреждения либо ишемии в указанных местах могут спровоцировать кровоизлияние в среднем мозге, обструктивную гидроцефалию. Обширные аневризмы и новообразования задней черепной ямки также могут послужить началом синдрома Парино.
Диагностические мероприятия проводятся с целью установить основные внешние признаки заболевания. Также врач отправляет больного пройти полное клиническое исследование, чтобы с помощью полученных результатов предотвратить появление любых анатомических патологий и других осложнений.
Лечебные мероприятия
Лечебная терапия в первую очередь должна бороться с этиологией синдрома. Двусторонняя рецессия нижней прямой мышцы помогает освободить верхний взгляд, улучшить движение конвергенции. Чаще всего специалисты назначают комплексное лечение с использованием антибиотиков и кортикотерапии. Если синдром Парино обладает опухолевым происхождением, то для лечения принимается оперативное вмешательство.
Главной опасностью такого синдрома является поражение соседних участков тела и ухудшением этиологического состояния. Основные симптомы в большинстве случаев проходят очень долго, в течение нескольких месяцев.
Но были отмечены случаи быстрого улучшения состояния больного, нормализации внутривенного давления при применении вентрикулоперитонеального шунтирования. Осложнения возникают в редких случаях и связаны преимущественно с этиологией заболевания – доброкачественные опухоли могут начать видоизменяться, а патогенные возбудители распространяться на другие участки центральной системы.