3 Январь 2021
31958
0
4.1 из 5
Некоторые заболевания позвоночника, сосудистые нарушения и даже эндокринные патологии способны провоцировать возникновение такого неприятного и весьма снижающего качество жизни состояния, как шейная миелопатия. Она сопровождается нарушениями чувствительности и подвижности, а также может приводить к тяжелым осложнениям. Поэтому важно ее диагностировать на ранних сроках развития, установить причину возникновения и эффективно воздействовать на нее, чтобы избежать усугубления состояния.
Причины миелопатии
Миелопатия – это страдание спинного мозга, обусловленное, чаще всего, одной из нескольких причин:
- Сдавление (выпавшей грыжей диска костным разрастанием, смещенным позвонком, отломком позвонка);
- Нарушение кровообращения спинного мозга (закупорка, сужение или врожденная аномалия артерий спинного мозга, спинальный инсульт);
- Перенесенная травма (ушиб, перелом позвоночника, операция);
- Воспаление позвонков или спинного мозга (спинальный арахноидит, миелит).
- Осложнение после пункции спинного мозга.
Сдавление спинного мозга на уровне 5 и 6 шейных позвонков
Этиология и патогенез миелопатии
В подавляющем числе случаев миелопатии местом ее локализации становится шейный отдел позвоночного столба, что происходит в результате развития остеохондроза или спондилеза. В последнем случае речь идет о вертеброгенной шейной миелопатии.
Может развиваться миелопатия и из-за таких заболеваний, как врожденный стеноз позвоночного канала, краниовертебральная аномалия, повреждение спинномозговой ткани в результате травм и деформаций, цирроз печени, дефицит витаминов E и группы B, боррелиоз, ревматоидный артрит, паранеопластический синдром. Существует миелопатия, развивающаяся вследствие лечебных мероприятий, которым могут стать химическая и лучевая терапия, эпидуральная анестезия.
Существуют и другие виды миелопатии, причинами которой могут стать атеросклероз, различные воспаления, полученные дозы радиации, остеопороз, диабет и др.
Среди причин вертеброгенной формы выделяют грыжи межпозвоночных дисков, врожденный стеноз спинномозгового канала и остеохондроз. Миелопатия этого типа развивается, когда позвоночник регулярно испытывает нагрузки, приходящиеся на его верхние зоны, где и локализуется патология. Острый вариант миелопатии — результат травм, которые пациенты обычно получают в автокатастрофах при хлыстовом ударе. Это особое движение головы и шеи при резкой остановке автомобиля, например, при столкновении с неким объектом. Как правило, эта травма случается с не пристегнутым водителем или пассажиром на переднем сиденье. Спинной мозг в данном случае повреждается в результате смещения.
Симптомы миелопатии
Спинной мозг – это главный «кабель» нервной системы, соединяющий головной мозг с телом. При нарушении работы этого кабеля связь головного мозга с телом нарушается, что может привести к следующим симптомам:
- Снижение силы мышц рук и/или ног (паралич, парез) ниже места повреждения спинного мозга. Не всегда совпадает с нарушением чувствительности.
- Нарушение чувствительности ниже места повреждения спинного мозга. Возможно снижение или повышение только одного вида чувствительности (болевая, тактильная, температурная, мышечно-суставное чувство) или всех видов чувствительности.
- Нарушение работы мочевого пузыря и кишечника (тазовые расстройства). Возможно недержание или затрудненное опорожнение мочевого пузыря и кишечника.
- Напряжение мышц ног, а иногда и рук (спастичность). Это связано с отключением контроля головного мозга над спинным мозгом. Нервные клетки спинного мозга автономно напрягают мышцы конечностей. Для ног характерно насильственное сгибание колена и подошвенное сгибание стопы. Для рук – насильственное сгибание в локтевом суставе и пальцах кисти.
Классификация миелопатии по МКБ
Рациональное разделение форм патологии на основе международной классификации болезней 10 пересмотра по этиологии:
- Некротическая;
- Идиопатическая;
- Отечная;
- Тромбофлеботическая;
- Нейрогенная;
- Неэмболическая;
- Эмболическая.
Выбор лечения основан на неврологической классификации форм:
- Инфекционная;
- Карциноматозная;
- Посттравматическая;
- Ишемическая;
- Спондилогенная;
- Метаболическая;
- Токсическая;
- Демиелинизирующая;
- Радиационная.
При всех разновидностях развивается потеря чувствительности конечностей, спазм мускулатуры ног, слабость.
Потеря чувствительности формирует парезы, параличи, ослабление вибрационной и болевой активности.
Обследование и диагноз
МР-томография хорошо визуализирует спинной и головной мозг, межпозвонковые диски, опухоли спинного мозга. Хорошо различает зоны спинального инсульта.
Компьютерная рентгеновская томография (КТ)хорошо визуализирует кости позвоночника. КТ-ангиография – метод исследования кровеносных сосудов (в т.ч. спинного мозга) с предварительным внутривенным введением контрастного вещества.
Электромиография (ЭМГ, ЭНМГ, соматосенсорные вызванные потенциалы, исследование с магнитной стимуляцией) позволяет оценить проведение электрического возбуждения по спинному мозгу и периферическим нервам.
Анализ крови мы используем, в основном, для диагностики инфекционных, обменных, аутоиммунных болезней спинного мозга. Также анализ дает необходимую информацию о нарушениях кровообращения спинного мозга, связанных с повышенной вязкостью крови.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Прогноз при миелопатии
В основном, прогноз определяется тем, на сколько сохранилось или погибло вещество спинного мозга. Все становится ясно после прекращения действия повреждающего фактора на спинной мозг (прекращение сдавления, восстановление кровотока и др.). Чем скорее прекратит действие повреждающий фактор, тем лучше прогноз. Именно поэтому мы часто настаиваем на полном обследовании с выяснением всех деталей, и, в ряде случаев, на консультации нейрохирурга. Предположительные выводы можно сделать по результатам МРТ и электронейромиографии.
Прогноз
У 60% пациентов с миелопатией отмечается полный/частичный регресс неврологической симптоматики. У 20% пациентов состояние существенно не меняется и остается стабильным, но при этом отмечается функциональная адаптация к возникшему неврологическому дефекту и у 10% пациентов отмечается прогрессирование с постепенным усугублением симптоматики.
При хронических компрессионных миелопатиях в тканях мышц, нервах и непосредственно в спинном мозге нарастают необратимые деструктивные изменения – атрофия мышц, разрастание соединительной ткани. Поэтому даже в случаях устранения сдавливающего фактора восстановить полностью чувствительные/двигательные функции невозможно, а сформировавшиеся неврологические нарушения носят необратимый характер, что является причиной инвалидизации больного.
Лечение в Клинике «Эхинацея»
Чем скорее начато лечение миелопатии, тем лучше прогноз. Наша клиника занимается нехирургическим лечением миелопатии, в т.ч., последствиями перенесенных операций.
Специалисты нашего центра выполнят максимально полное обследование и по его результатам составят индивидуальную программу лечения и реабилитации. Программа лечения не потребует постоянных визитов в клинику – вы сможете выполнять большую часть рекомендаций дома с периодическим контролем лечащего врача.
При необходимости оперативного вмешательства, мы поможем вам прибегнуть к помощи и опыту серьезного специалиста в области малотравматичной эндоскопической нейрохирургии позвоночника.
Собираясь в нашу клинику, обязательно возьмите все доступные Вам медицинские документы: снимки, диски с томограммами, анализы, карты, протоколы УЗИ, ЭКГ и другие, даже, на первый взгляд, не относящиеся к проблемам спинного мозга.
Вы можете обратиться к доктору Е.А. Энгельсу или руководителю клиники К.А. Шляпникову.
Список источников
- Агасаров Л., Петров А. Нейровертеброгенные синдромы // МГ. — 2003. — № 24. — С. 8-9.
- Камалов И.И. Дегенеративно-дистрофические изменения позвоночника / И.И. Камалов // Вертеброневрология. — 1995. — №1-2. — С. 24-31.
- 3аббарова А.Т. Центромедуллярная шейная миелопатия: клиническое значение спондилогенного фактора и синдрома «тесной большой цистерны» / А.Т. Заббарова, Э.И. Богданов // Невр. вестник. Журнал им. В.М. Бехтерева — 2011. -№ 1. — С. 87-90.
- Горбунов Ф. Е., Пенионжкевич Д. Ю. Цервикальная миелопатия и её лечение физическими факторами/ В помощь практическому врачу, 2001-N 6, с. 46-50.
- Некрасов А.К., Некрасов М.А., Игошин Ю.А., Серегин A.B., Шевчук В.В., Гоголев А.Ю. Острая дискогенная поясничная миелопатия: клиническая характеристика и варианты течения» Вестник Ивановской медицинской академии Т. 12, N° 3-4, 2007
Синдром миелопатии с нижним парапарезом
Нижняя миелопатия на фоне дорсопатии в пояснично-крестцовом отделе позвоночника может быть сопряжена с синдромом «конского хвоста». Признаки этих двух патологий похожи. Но суть заболеваний немного разная. При синдроме миелопатии компрессия происходит в спинномозговом канале. При синдроме «конского хвоста» компрессия происходит снаружи при выходе сплетения корешковых нервов в области копчика. Поэтому и лечение применяется различное.
Миелопатия с нижним парапарезом – это повод для немедленного обращения к неврологу или вертебрологу. Сразу же после проведения дифференциальной диагностике необходимо начинать лечение. При длительной компрессии спинного мозга у человека может начаться парализация нижних конечностей. Восстановить впоследствии способность самостоятельно передвигаться будет крайне сложно.
Острый тип
Все три формы миелопатии отличаются скоростью разворачивания симптоматики, а также степенью выраженных функций, которые некогда были утрачены. Наиболее тяжелым по своей выраженности считается острый тип сдавливания спинного мозга. В этом случае наблюдается выпадение двигательной и чувствительной функций тела, может развиваться вялый тип паралича. Обычно чувствительность пропадает в нижних конечностях. Кроме того, происходит нарушение функциональности мочевого пузыря или прямой кишки. Подобное состояние называют спинальным шоком. Спустя определенное время, может развиваться вялый тип паралича, который переходит в спастическую стадию с проявлением характерных ей рефлексов или судорог. Суставы могут становиться тугоподвижными — развивается контрактур.
Хроническая форма
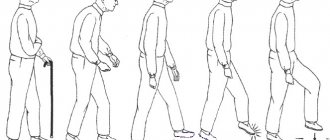
Рассмотрим подробнее компрессию в шейном отделе. Ее хроническая форма обычно начинается с возникновения притупленных болей в области шейных мышц или затылочной части. Также она может проявляться в верхней части грудной клетки, в верхних и нижних конечностях. Примерно в этих частях тела возникают нарушения чувствительной функции, что проявляется в виде мурашек или онемения. В дальнейшем может возникнуть слабость в конечностях мышечного характера. Кроме того, может возникать атрофия и даже мышечные подергивания. В случае расположения участка сдавливания в первом или во втором сегменте могут проявляться характеристики пораженного лицевого нерва, что выражается в чувствительных сбоях на лице. Не исключено и возникновение таких симптомов, как неустойчивая походка и дрожь в руках.
Еще одним, присущим компрессионной миелопатии, симптомом является сдавливание в грудной клетке. Следует сказать, что компрессии в этих отделах спинного мозга крайне редки. Для них чаще всего характерна повышенная слабость и сниженный тонус в нижних конечностях. Также может нарушаться чувствительность в районе грудной клетки, живота или спины.
Разновидность данного заболевания в поясничном отделе проявляет себя болью в мышцах бедер, ягодиц, голени. Кроме характерной боли, отмечается еще соответствующее изменение чувствительности в этих же районах. По мере того как увеличивается время действия самого травмирующего фактора, пациент ощущает заметную слабость в мышечных волокнах, пониженный тонус мышц, атрофию (уменьшение мышц в объеме). С течением времени может развиваться вялый тип периферического пареза в одной ноге (или в обеих).