Прогрессирующий надъядерный паралич
Прогрессивный супрануклеарный паралич ( PSP
или
синдром Стиэла-Ричардсона-Ольшевского
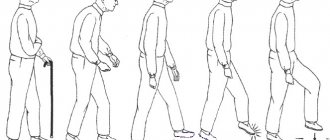
— иногда называют по имени врачей, которые описали его в 1963 году) является дегенеративным заболеванием, связанным с постепенным ухудшением и гибелью определенных структур головного мозга. Примерно 6 человек из 100 000 населения имеют прогрессивный супрануклеарный паралич. Это синдром обычно описывается , как таутопатия. Первоначальными симптомами в 75% случаев являются : потеря равновесия, падение вперед , ускоренная ходьба , в процессе которой пациент может наступить на какие-то предметы и упасть. Другими распространенными первоначальными симптомами являются изменения личности, общее замедление движения и нарушения зрения.
Позднее появляются дрегие симптомы и признаки — это деменция (обычно включающая рассторможенность и способность организовывать информацию), прерывистая речь , затруднение глотания , нарушение сна , контрактура лицевых мышц, недержание мочи и запоры, затруднение взора особенно в вертикальном направлении, Последнее объясняет некоторые из падений у этих пациентов, поскольку они не могут смотреть вверх или вниз. Пациенты обычно жалуются на трудности при чтении из-за неспособности правильно смотреть вниз. Примечательно, что офтальмопарез, имеющий место у этих пациентов , в основном касается произвольного движения глаз и невозможности совершать вертикальные саккады, что часто бывает более сложно, чем делать нисходящие саккады.
Причина прогрессивного супрануклеарного паралича неизвестна. Менее 1% из тех, кто имеет PSP, имеют члена семьи с таким же расстройством.
Вариант в гене, кодирующем тау — белок , называемый гаплотипом H1 , расположенный на хромосоме 17 связан с PSP. Почти все пациенты с PSP получили копию этого варианта от каждого родителя, но это касается примерно двух третей населения в целом. Однако, наплотип Р1 представляется необходимым , но его недостаточно для того , чтобы вызвать прогрессиный надъядерный паралич ; другие гены ,а также экологические токсины рассматриваются , как другие возможные факторы , влияющие на причину PSP.
Пострадавшие клетки головного мозга являются как нейронами, так и глиальными клетками . В нейронах выявляются нейрофибриллярные клубочки , которые являются отложениями тау — белка , частью скелета клетки головного мозга. Эти нейрофибриллярные клубочки часто отличаются от тех, которые наблюдаются при болезни Альцгеймера, но могут быть структурно похожи, когда они встречаются в коре головного мозга. Их химический состав обычно отличается, однако, он может быть и аналогичен таковым у клубочков, наблюдаемых при кортикобазальной дегенерации . Отложения тау-белка в астроцитах или скоплений астроцитов также считаются диагностически значимыми. В отличие от NFT, они могут быть более распространены в коре. В некоторых случаях видны тельца Льюи , но неясно, является ли это вариантом или независимым или совместным процессом, а в некоторых случаях PSP может сосуществовать с кортикобазальной дегенерацией, болезнью Паркинсона и / или болезнью Альцгеймера , особенно у взрослых пациентов.
Основными областями поражения являются:
- базальные ганглии , особенно субталамическое ядро , субстанция нигра и глобус паллидус ;
- ствол мозга, особенно части среднего мозга, где локализовано «надядерное» движение глаз;
- кора головного мозга , особенно лобных долей ;
- дентальное ядро мозжечка ;
- спинной мозг , особенно в области, где локализован контроль над мочевым пузырем и кишечником.
Некоторые считают, что PSP, кортикобазальная дегенерация и лобно-височная деменция являются вариациями одного и того же заболевания. Другие считают их отдельными заболеваниями. PSP как было показано в некоторых исследованимях может сочетаться с болезнью Пика.
Прогрессивный надъядерный паралич , часто первоначально диагностируется, как болезнь Паркинсона из-за замедленности движений и трудностями , возникающими при ходьбе; или , как болезнь Альцгеймера из-за нарушения поведения. Однако, это одно из целого ряда заболеваний, которые в совокупности называют расстройствами сопровождающимися синдромом паркинсонизма. Плохой ответ на леводопу наряду с симметричным началом проявления симптоматики может помочь отличить это заболевание от болезни Паркинсона. Кроме того, пациенты с вариантом Ричардсона обнаруживают тенденцию иметь вертикальную или аркообразную позу, в отличие от наклоненной вперед позы, выявляемой при других паркинсонических расстройств, хотя PSP-паркинсонизм может также проявляться сутулой позой. Ранние падения характерны для синдрома Ричардсона.
Клинические PSP часто разделяют на две подгруппы : прогрессирующий надъядерный паралич — Ричардсона и классический тип PSP — паркинсонизм, в последнем случае можно получить ответ на леводопу. Для лечения может быть также полезен амантадин. Есть некоторые свидетельства того, что золпидем может улучшить двигательную функцию и движения глаз.
Причины и механизм развития
Паралич может являться следствием следующих патологических процессов:
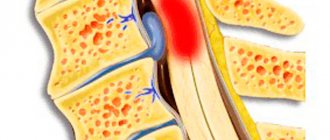
- объёмных образований в головном или спинном мозге;
- острого нарушения мозгового или спинального кровообращения;
- абсцессов мозга;
- спинальных и черепно-мозговых травм;
- демиелинизирующих заболеваний (рассеянного энцефаломиелита, рассеянного склероза);
- воспаления спинного или головного мозга.
Паралич развивается при отравлении нервнопаралитическими и промышленными ядами, солями тяжёлых металлов, алкоголем и его суррогатами, другими токсическими веществами. Причиной утраты произвольных движений могут быть миастения, ботулизм, эпилепсия, иммуновоспалительные заболевания, механическое повреждение вещества мозга. Неврологи выявляют паралич у пациентов, страдающих заболеваниями моторных нейронов (спинальными мышечными атрофиями, боковым амиотрофическим склерозом).
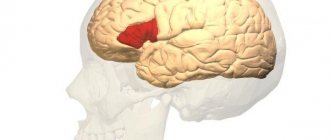
Произвольными движениями скелетных мышц управляет моторная зона коры головного мозга. В ней находятся пирамидные нейроны – гигантские нервные клетки, отростки которых спускаются в спинной мозг. Там отросток каждой пирамидной клетки передаёт нервный импульс следующему нейрону, который несёт его к соответствующей мышце. При прерывании цепочки в результате врождённой аномалии развития, патологического процесса или повреждения возникает паралич.
Виды
Двигательные нервные клетки, которые находятся в спинном мозге, не только принимают и передают нервные импульсы от головного мозга. Они сами осуществляют простые рефлексы, частично регулируют тонус мышц. Например, когда человек неосознанно отдёргивает руку от горячего предмета, его головной мозг почти не принимает в этом участия, поскольку нервная цепочка замыкается в спинном мозге.
Поэтому при повреждении коры головного мозга мышцы становятся вялыми лишь на некоторое время. Затем их тонус повышается, рефлексы усиливаются, но произвольные движения по-прежнему невозможны. Этот вид двигательного расстройства называют спастическим параличом.
Когда повреждаются двигательные нервные клетки спинного мозга или периферические нервы, к соответствующим мышцам вообще перестают поступать нервные импульсы. Они становятся вялыми, со временем уменьшаются в размерах. Развивается атрофия мышц. Такой паралич неврологи называют вялым.
Записаться на приём
Обследование пациентов
Для того чтобы установить причину и вид паралича, неврологи Юсуповской больницы проводят комплексное обследование пациента. Во время опроса врач спрашивает у пациента, в каких мышцах отсутствует сила, когда он заметил расстройство двигательной функции и по какой причине оно возникло. Невролог уточняет, не было ли аналогичных заболеваний у родственников больного, не связывает ли он развитие патологического процесса с наличием вредных веществ (органических растворителей, солей тяжёлых металлов) в окружающей среде.
Затем врач проводит неврологический осмотр:
- оценку мышечной силы по пятибалльной шкале;
- поиск других симптомов неврологической патологии (асимметрии лица, отсутствия рефлексов, истончения мышц, косоглазия);
- определение чувствительности, высоты рефлексов.
После физикального обследования назначает лабораторные исследования. В общем анализе крови можно обнаружить признаки воспаления (увеличение количества лейкоцитов, скорости оседания эритроцитов). В биохимическом исследовании находят повышение уровня креатинкиназы. Токсический анализ крови позволяет выявить наличие в организме вредных веществ.
Обследование пациентов в клинике неврологии Юсуповской больницы проводят с помощью инновационных методов исследования. Электронейромиографию выполняют ведущие специалисты в области физиологии нервной системы – нейрофизиологи. Они с помощью компьютерной программы проводят оценку скорости проведения нервного импульса по нервным волокнам, определяют блоки проведения.
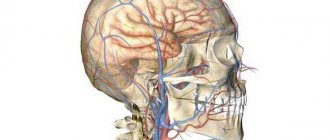
Анализируя данные электроэнцефалографии, оценивают электрическую активность разных участков головного мозга. С помощью компьютерной и магнитно-резонансной томографии головного и спинного мозга послойно изучают строение этих анатомических структур, выявляют нарушение структуры их ткани, определяют наличие абсцессов (полостей, заполненных гноем), кровоизлияний, опухолей, очагов распада нервной ткани. Магнитно-резонансная ангиография позволяет оценить проходимость и целостность внутричерепных артерий, обнаружить объёмные процессы головного мозга. При наличии показаний пациенты имеют возможность получить консультацию нейрохирурга.
Лечение паралича
Главная цель лечения паралича – устранить причину его возникновения. Чаще всего, сюда включается целый комплекс мер. В частности, это: гимнастика, устранение симптомов, разного рода массажи, ЛФК. Однако следует помнить, что для каждого отдельного случая необходимо подбирать свое лечение.
Но одно врачи назначают почти всем и практически всегда: больному, которого «сковал» этот недуг, необходимо постоянное движение, если же самостоятельно двигаться сложно – необходима помощь со стороны. А также важно помнить о дыхательной гимнастике. Включать ее также обязательно, повкольку она помогает разрабатывать легкие, которые обычно у больных в данном случае работают слабее.
Симптомы
Основной признак паралича – отсутствие мышечной силы в поражённой мышце или группе мышц. В зависимости от того, какая мышца поражена, у пациента может нарушаться походка, свисать голова, стопа, отсутствовать мышечная сила в конечностях. Параличи черепно-мозговых нервов проявляются следующими симптомами:
- нарушением движения глазных яблок;
- гнусавостью;
- нечленораздельной речью;
- неповоротливостью языка;
- другими симптомами, которые связаны со слабостью или полным нарушением функции лицевых мышц.
Признаки центрального паралича прямо зависят от уровня поражения. Если патологический процесс развивается в центральной извилине коры головного мозга, функция верхней и нижней конечности выпадает с противоположной стороны патологического очага. При повреждении пирамидальных волокон ствола мозга головы возникает гемиплегия с противоположной стороны, сочетающаяся с центральным параличом мышц лица и половины языка. Двустороннее поражение центрального двигательного нейрона черепно-мозговых нервов проявляется псевдобульбарным параличом.
Центральный паралич проявляется следующими признаками:
- повышением сухожильных рефлекторных восприятий, которое сопровождается расширением рефлексогенной зоны;
- поддержанием мышц;
- возникновением патологических рефлексов и синкинезий (непроизвольных движений конечностью или иными частями тела, которые сопутствуют другому пассивному или произвольному движению).
Повышение тонуса мышц происходит рефлекторно. При этом мускулатура находится в постоянном напряжении. Сопротивление осуществлению пассивных движений требует приложения значительных усилий.
Периферический паралич – результат поражения второго двигательного нейрона. Наблюдается послабление или полное отсутствие сухожильных рефлексов, снижение мышечного тонуса, атрофия мышц, дегенерация нервного волокна. Из-за гибели нервных волокон происходит разбалансировка мышцы. Клиническая картина периферического паралича зависит от уровня и степени поражения периферического нейрона. Если в патологический процесс вовлекаются передние рога и ядра черепных нервов, периферический паралич сочетается с мышечной атрофией и характерными фасцикулярными подёргиваниями.
Двигательные расстройства, обусловленные патологией ядер и ствола мозга, черепно-мозговых нервов, представляют собой бульбарный паралич. В случае деформации периферического нерва возникает паралич иннервируемой им мышцы. Из-за того, что периферические нервы содержат чувствительные волокна, у пациентов нарушается чувствительность. При поражении шейного, плечевого, поясничного и крестцового сплетений возникает периферический паралич мышц, которые иннервируются данным сплетением, и отсутствие чувствительности.
В каких мышцах может развиваться паралич?
Параличи, в зависимости от повреждения того или иного отдела нервной системы, могут развиваться в разных частях тела. Параличи в разных группах мышц имеют следующие названия:
- паралич одной верхней или нижней конечности – моноплегия;
- паралич обеих ног или рук – параплегия, (возникает при повреждении спинного мозга);
- паралич левой или правой половины тела – гемиплегия, (развивается у пациентов, страдающих инсультом);
- тетраплегия – паралич всех четырёх конечностей,
- паралич мимической мускулатуры лица неврологи называют прозопоплегией.
Прогрессивный паралич
Прогрессивный паралич, или болезнь Бейля — психоорганическое заболевание сифилитического происхождения, характеризующееся прогредиентным нарушением психической деятельности с формированием стойкого дефекта вплоть до деменции в сочетании с неврологическими и соматическими расстройствами. Прогрессивный паралич — это одна из форм сифилиса головного мозга, характеризуется возникновением менингоэнцефалита (поражение сифилитической трепонемой ткани мозга и его оболочек). Заболевают прогрессивным параличом лишь 1-5 % из перенесших сифилис. Мужчины страдают в 3-5 раз чаще женщин. Средний возраст заболевших от 35 до 50 лет, т.е. прогрессивный паралич развивается через 10-15 лет от начала заболевания сифилисом. У большинства поступающих на лечение в психиатрический стационар по поводу прогрессивного паралича сифилитическая природа заболевания устанавливается либо непосредственно при обследовании, либо случайно при госпитализации в другие лечебные учреждения, где обязательно делается анализ крови на реакцию Вассермана. При обнаружении положительного результата больной консультируется врачом-венерологом, который в свою очередь, определив стадию заболевания и преимущественно психические расстройства, направляет его к психиатру.
В других случаях больной поступает к психиатру в связи с неправильным поведением или другими психическими отклонениями, которые замечают окружающие (у больного обычно нет критического отношения к своей болезни), и в клинике устанавливается природа заболевания. Больные, узнав свой диагноз, часто недоумевают по этому поводу или даже отрицают наличие сифилиса в прошлом, т.к. они либо действительно не придали значения слабо выраженным проявлениям болезни на 1 и 2 стадии заболевания, либо не прошли по тем или иным причинам полный курс лечения.
Симптомы и течение:
На начальном этапе заболевания появляются неспецифические жалобы на головные боли, утомляемость, раздражительность, нарушения сна, вялость. Однако довольно скоро появляются признаки снижения личности с утратой навыков, моральных установок, интеллектуального уровня.
Они не могут сосредоточиться, становятся забывчивыми, несостоятельными в выполнении привычных для них функций (например, по работе). Не только утрачивается сознание болезни, но и появляется неоправданный оптимизм, повышенное настроение, грубость, взрывчатость, расторможенность влечений. У других больных, наоборот, нарастает тупость, безучастность, вялость.
Средняя стадия заболевания (паралитическое слабоумие) характеризуется нивелированием индивидуальных черт личности с полной утратой критики. Превалирует либо благодушное приподнятое настроение, либо тупое безразличие. Ухудшается резко память, нарастает слабоумие.
Исходная стадия (маразм) наступает в среднем через 3-5 лет от начала заболевания. К этому времени происходит полный распад психической деятельности, развивается физическая беспомощность, ведущие к смерти. Однако при современных методах лечения больные обычно не достигают этой стадии, а остаются на уровне паралитического слабоумия.
Распознавание:
Помимо психических нарушений для прогрессивного паралича характерны неврологические проявления: сужение зрачков, их неравномерность (анизокория) и неправильная форма, отсутствие реакции зрачков на свет. Одним из ранних симптомов является нарушение речи (невнятная речь), затем появляются эпилептические припадки, изменяется почерк, нарушаются сухожильные рефлексы. При постановке диагноза используются и специальные реакции крови и спинномозговой жидкости на сифилис. Наиболее известная из них — реакция Вассермана (Р.В.).
Лечение:
Заключается в проведении специфической терапии антибиотиками (8 курсов) в сочетании с бийохинолом. В прошлом широко применяли метод прививки трехдневной малярии с целью повышения температуры тела, способствующей гибели бледной трепонемы (возбудителя сифилиса). В настоящее время для этого используют сульфозин, пирогенал. Результаты лечения различны, зависят от стадии болезни (чем раньше обращается больной, тем прогноз лучше), а также от адекватности терапии.
Профилактика:
Предупреждение сифилиса вообще и проведение полного курса лечения на ранних стадиях заболевания.