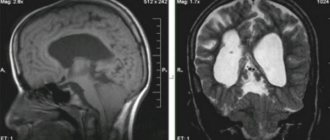
Виды паралича
Существует пара основных классификаций описанного заболевания. Первая – в ключе его этиологии:
- центральный (спастический), как следует из названия, возникает в результате поражения ЦНС и способствует гипертонусу мышц;
- периферический (вялый) является следствием повреждения нервной системы на периферии и снижает тонические характеристики мышц вплоть до атрофии, приводит к их утончению и истощенности.
По месту локализации паралича выявляют нижеследующие его виды:
- моноплегия – парализованность единичной конечности;
- гемиплегия – парализация руки и ноги, находящихся по одну сторону от туловища, способна парализовывать аналогичную часть лица;
- параплегия – дисфункция исключительно верхних или исключительно нижних конечностей;
- тетраплегия – дисфункция четырех конечностей.
- Кроме того, паралич бывает временным и постоянным.
Лечение
Фото: golovazdorova.ru
Лечение в первую очередь направлено на ликвидацию фактора, явившегося причиной развития паралича. Так, например, при наличии опухоли требуется хирургическое вмешательство, в ходе которого образование подвергается удалению. В случае инфекционного заболевания нервной системы бактериальной этиологии назначаются антибактериальные средства. Выбор конкретного антибиотика производится на основе полученных данных о чувствительности патогенных микроорганизмов.
Также используются препараты, улучшающие проведение импульса по нервным волокнам. Кроме того, назначаются так называемые нейротрофические препараты, действие которых направлено на восстановление нервной ткани. Для улучшения обменных процессов в головном и спинном мозге назначаются сосудистые препараты. Как известно, витамины группы В улучшают нервно-мышечную проводимость, именно поэтому рационально периодическое назначение данных препаратов.
При периферическом параличе могут назначаться физиотерапевтические процедуры. Они помогают улучшить кровообращение, стимулируют обменные процессы, способствуют восстановлению утраченной функции. В данном случае используются следующие методы физиотерапии:
- диадинамотерапия – физиотерапевтический метод лечения, основанный на воздействии электрическим током частотой 50 – 100 Гц;
- электрофорез – физиотерапевтическая процедура, которая заключается во введении в ткани тела какого-либо лекарственного средства через неповрежденную кожу, осуществляемое с помощью постоянного электрического (гальванического) тока;
- магнитотерапия – метод физиотерапевтического лечения, основанный на использовании статического магнитного поля.
Помимо этого, важно не забывать постоянно разрабатывать парализованные мышцы, поскольку длительное пребывание мышц без движений приводит к необратимой потере их функций.
Причины
Как отмечалось выше, паралич не приходит сам по себе. К его проявлению приводит развитие у пациента какой-либо болезни. Наиболее распространенные первопричины паралича изложены далее.
- спинномозговые и головномозговые травмированности;
- отравления (тяжелыми металлами, солями тяжелых металлов, бытовыми и промышленными ядами, алкогольными и наркотикосодержащими веществами, фармакологическими составами и т.п.);
- онкологические образования, в том числе рак;
- серьезные инфекции, негативно сказывающиеся на всех органах (менингит, полиомиелит, туберкулез, сифилис и т.д.);
- нарушения метаболизма, обменных процессов;
- ботулизм – крайне тяжкий недуг инфекционного характера, приводящий к травмированию нервной системы (продолговатого и спинного мозга); вызывается попаданием в организм палочки-спорообразователя, продуктом деятельности которой является ботулотоксин;
- несоблюдение норм правильного питания;
- пренебрежение правилами здорового образа жизни;
- наследственные патологии, негативно сказывающиеся на функционировании центрального и периферического отдела нервной системы; указанные патологические аномалии зачастую сопровождают разнообразные нарушения двигательной координации;
- травмы, полученные младенцем во время родов;
- нарушение кровотока;
- абсцессные образования в области спинного или головного мозга;
- воспаления спинного (миелит) и головного (энцефалит) мозга;
- синдром Гийена-Баре – острое аутоиммунное нарушение;
- транзиторные ишемические атаки – временный сбой кровотока;
- демиелинизация (распад миелиновой оболочки, отвечающей за электроизолированность нейронов и скорость передачи информации между ними) в результате энцефаломиелита, рассеянного склероза либо иной болезни, носящей, возможно, хронический характер;
- миастения – недомогание аутоиммунного характера со свойственной ему атипично ускоренной утомляемостью мышечных волокон; симптоматика обозначенного заболевания прогрессирует после претерпевания человеком активной физической нагрузки и ослабевает после отдыха;
- миопатия – патология хронического типа, поражающая нервно-мышечные клетки;
- эпилепсия – неврологическое расстройство, характеризующееся спонтанными приступами судорог;
- перенесенный инсульт – резкий сбой в снабжении кровью головного мозга.
Односторонние разновидности паралича (моноплегия и гемиплегия) чаще всего посещают жертву именно вследствие инсульта. При этом, если произошло нарушение кровоснабжения левого полушария головного мозга, то парализованной оказывается правая сторона тела, и наоборот.
В медицинской практике существует достаточно большое количество примеров, когда паралич оказывался следствием психологической проблематики, невротического расстройства. Психогенная природа синдрома в обязательном порядке требует специфических реабилитационных мер, в частности, работы с психологом, психотерапевтом или психиатром.
Детский церебральный паралич (ДЦП) — симптомы и лечение
Для лечения ДЦП важно раннее начало, индивидуальный подход, непрерывность и преемственность на разных этапах (когда каждый специалист поддерживает и улучшает результаты, достигнутые предыдущим врачом). Лечение сочетают с учебно-воспитательной работой, эрготерапией (медицинской реабилитацией, обучающей пациента восстанавливать или приобретать бытовые навыки, трудотерапией). Необходимо включать в работу членов семьи ребёнка для соблюдения принципа непрерывности [5].
Можно выделить несколько основных подходов к лечению ДЦП:
- Метод функциональной терапии — кинезиотерапия, ЛФК, АФК, аппаратная кинезиотерапия, функциональные техники массажа.
- Консервативное ортопедическое лечение — ортезирование, гипсование, постуральный менеджмент (использование технических средств реабилитации — вертикализаторов, опоры для сидения).
- Лекарственное лечение оральными антиспастическими препаратами.
- Препараты ботулинического токсина, которые относятся к группе местных миорелаксантов и снижают спастичность. Препарат расслабляет ту спастичную мышцу, в которую был введен при инъекции. Системного действия не имеют, то есть, не влияют на внутренние органы и головной мозг, а действуют только в месте введения.
- Интратекальное (введение в под оболочку костного мозга) баклофена с помощью помпы — постоянное введение в пространство между твердой оболочкой спинного мозга и желтой связкой с помощью помпы в организм пациента препарата «Баклофен», который обладает системным действием и расслабляет все спазмированные мышцы. Большой минус препарата — необходимость обеспечивать контроль за дозой и пополнением помпы. Установка помпы доступна только в крупных федеральных и территориальных клиниках.
- Ортопедическая хирургия включает большое количество различных операций, которые направлены на удлинение мышц, восстановление тазобедренного сустава при вывихе, формирование правильного свода стопы и полной опоры на стопу, восстановление более ровной осанки при сколиозах.
Лечебные подходы применяют в зависимости от степени тяжести ДЦП и возраста ребёнка. Функциональная терапия, консервативное ортопедическое лечение и постуральный менеджмент могут быть использованы с самого раннего возраста. Ботулинотерапия обычно применяется с 2-х летнего возраста. Применение этих подходов в сочетании с непрерывным длительным лечением и коррекцией всех коморбидных (сопутствующих) нарушений обеспечивает высокую эффективность комплексного лечения. Оральные антиспастические препараты при ДЦП часто применяют ограничено из-за развития системных побочных эффектов.
При лечении ботулиническим токсином типа А (БТА) максимальная возможность модификации заболевания отмечается в возрасте 2-5 лет. В более старшем школьном возрасте ботулинотерапия помогает решить локальные двигательные проблемы, уменьшить боль от длительных спазмов, облегчить уход за пациентами с тяжелыми двигательными нарушениями, а также удерживать тело в положении сидя или стоя [8].
Кинезотерапия — метод обучения и восстановления двигательной активности ребенка по средствам многократных повторений физиологических движений с учётом онтогенеза двигательных навыков. Наиболее эффективными методами являются Войта-терапия, Бобат-терапия, PNF-терапия [7].
Неотъемлемой частью реабилитационного процесса детей с ДЦП является психолого-логопедическая помощь и социальная адаптация. Она заключается в обучении детей навыкам речи, общения с другими детьми, окружающими, развитии мелкой моторики, обучении навыкам самообслуживания.
Ортопедическое лечение помогает устраненить контрактуры и деформации, а также создать рациональное положение ребенка. Лечение включает специальные лечебные укладки в часы отдыха и сна, этапную коррекцию контрактур с помощью гипсовых шин и циркулярных повязок. Большое значение имеет профилактика вторичных деформаций и контрактур у детей в период бурного роста в 5-7 лет и затем с 12-15 лет, когда отмечается тенденция к образованию и рецидиву контрактур.
При стойких контрактурах проводят оперативное лечение, но не ранее чем в 3-летнем возрасте, так как до этого происходит активный костный рост и при раннем оперативном лечении могут возникать рецидивы из-за роста ребенка. В современной нейроортопедии стараются как можно дольше отсрочить оперативное лечение, чтобы не вызвать откатов в дальнейшем.
В послеоперационном периоде продолжается разработка оптимальных положений тела и конечностей, рациональных компенсаторных приспособлений, освоение навыков самообслуживания. Существенное значение имеет протезно-ортопедическое обеспечение — подбор и адаптация специальных вспомогательных устройств, которые помогают скорректировать позу: вертикализаторов, опор для сидения, ходунков, туторов, аппаратов на нижние конечности и туловище [7].
Симптоматика и осложнения
Поскольку первопричины у паралича способны быть абсолютно разными, то и симптомы его достаточно разноплановы.
Для только начинающего развиваться паралича характерна потеря чувствительности конечностей и нарушение функционирования некоторых мышц. С течением времени пациент прекращает ощущать болезненные воздействия. Из-за нарушения кровотока в районе поражения возникает недополучение близлежащими внутренностями питательных веществ, обеспечивающих стабильность их структуры и функциональности. Когда дело доходит до поражения ответственных за справление естественных нужд нейронных центров, парализованный больше не в силах контролировать мочеиспускание и дефекацию.
У пациента, страдающего параличом, следует особо внимательно наблюдать за переменами самочувствия. Когда паралич спровоцировали причины из сферы органики, ему сопутствуют рефлекторные изменения, расстройства тонического состояния мышц, в том числе атрофические. Однако при временной форме паралича не возникает каких-либо изменений в тонизированности мышц и рефлекторных особенностей в сухожилиях.
При спастическом параличе нижних конечностей, появляющемся при поражении центрального моторного нейрона, наблюдается возникновение атипичных рефлексов мышцы. Их возбудимость значительно повышается, могут осуществляться непроизвольные движения. Порой данному подвиду паралича сопутствует потеря речевых способностей.
Периферический, или вялый, тип паралича характеризуется атоническими изменениями мышц (они независимо от воли своего хозяина очень сильно расслабляются), склонными доходить до их атрофии, а также исчезновением рефлексов. Ему свойственна более глубокая степень поражения опорно-моторного аппарата. Его жертва не только неспособна передвигаться, но и обречена постоянно находиться в лежачем положении. Обычно такой паралич возникает при повреждении спинного мозга в пояснично-крестцовом отделе и способен быть неприятным усугубляющим дополнением для вышеописанного спастического паралича.
В дополнение к и без того удручающей ситуации при параличе начинают развиваться сопутствующие заболевания. В числе осложнений паралича наличествуют разного рода патологии сердечно-сосудистой сферы, дыхательных органов, костей и мышц.
Диагностика
Перед тем, как начать лечение паралича ног, его требуется грамотно диагностировать. При этом немаловажен комплексный подход.
Диагностирование паралича должен производить высококвалифицированный врач – остеопат, невролог, невропатолог или нейрохирург.
Врач проверяет рефлексы своего подопечного, тонус его мышц, проводит различные тесты. Крайне важно исключить другие болезни, имеющие схожие симптомы. В частности, необходимо исключение паралича Белла, рассеянного склероза, а также детского церебрального паралича.
Паралич Белла представляет собой парализацию лицевого нерва, проявляющуюся парезом верхней и нижней части лица. Механически он связан с отечностью лицевых нервов, вызываемой иммунной или вирусной патологией. В качестве последней может выступать даже пресловутый вирус герпеса.
При рассеянном склерозе поражаются миелиновые клетки головного или спинного мозга. Это разновидность хронической аутоиммунной болезни.
ДЦП считается чуть ли не наитяжелейшим недугом в области неврологии. При нем происходит повреждение головного мозга, либо последний попросту остается недоразвитым, а также нарушение двигательных функций, работы речевого центра, вестибулярного аппарата, ухудшение обучаемости, восприятия, адаптивных навыков.
Отходя от темы, заметим, что в Центре остеопатии успешно работают с вышеперечисленными проблемами. Клиенты, имеющие такие диагнозы, если и не излечиваются до конца, то получают серьезное облегчение и заметный прогресс при реабилитации.
Инструментальная диагностика – это методика постановки диагноза с использованием новейших и хорошо зарекомендовавших себя аппаратов и устройств.
К таким способам диагностирования относятся всем известные:
- компьютерная томограмма – представляет собой сложнейший способ обрабатывания и замеров плотности тканей посредством компьютера;
- магнитно-резонансная томограмма – позволяет досконально исследовать районы спины и головы и уточнить диагноз;
- рентгенологическое исследование;
- электронейромиограмма – для оценки биоэлектроактивности, скорости прохождения импульсов нервов;
- электроэнцефалограмма – для дифференциальной оценки электроактивности головномозговых зон;
- нейросонографическое обследование – представляет собой еще одно неинвазивное исследование, дает возможность изучить функционирование головного мозга и состояние тканей внутри черепа, осуществляется при испускании ультразвуковых волн; пригодна к выполнению только у совсем маленьких детей, чей родничок еще не затянут костным слоем.
Также потребуется сдать анализы крови и мочи, проверить уровень лейкоцитов и эритроцитов, факт интоксикации, наличие воспалительного очага.
4.Лечение
Готовые рецепты, протоколы, схемы лечения парезов и параличей, универсальные для всех возможных случаев и клинических ситуаций, – разумеется, невозможны. Терапевтическая стратегия всегда определяется результатами диагностики и множеством индивидуальных показателей; она всегда является по возможности этиопатогенетической (нацеленной на устранение причины) и, по возможности же, минимально-инвазивной. Но даже при таком, – единственно верном, – подходе далеко не всегда результат можно уверенно прогнозировать. Иногда подвижность постепенно восстанавливается практически без лечения, но случается и наоборот: самое интенсивное и, казалось бы, стопроцентно обоснованное лечение, давно доказавшее свою эффективность, не приносит желаемого результата: паралич полностью или частично сохраняется до конца жизни, а иногда и прогрессирует, вовлекая все новые структуры и системы (что наблюдается, например, при боковом амиотрофическом склерозе и других атрофических процессах). В одних случаях методом выбора является консервативная терапия, в других наиболее простым, эффективным и, как ни странно, безопасным лечением служит нейрохирургическое вмешательство. Особо следует сказать о группе физиотерапевтических и «нетрадиционных» методов. Именно в данной области, т.е. в реабилитации больных с параличами и парезами, исключительно велика роль массажа, ЛФК, физиотерапевтических, иглорефлексотерапевтических и других подобных процедур. Однако их возможности следует оценивать здраво, не возводя в ранг чудес и не форсируя их применение: результат может оказаться ничтожным или прямо противоположным желаемому. Столь же важно критически относиться к бесчисленным целителям, знахарям, самородкам, энтузиастам и просто откровенным шарлатанам, которые подвизаются под лозунгами чудодейственного исцеления.
Но главное: при первых признаках необычной мышечной слабости, онемения, снижения чувствительности, любого ограничения подвижности и/или объема привычных движений – немедленно обратиться к врачу. Не стоит, право, дожидаться, пока легкий и, возможно, транзиторный (по крайней мере, курабельный) «парезик» обратится в полновесный и необратимый паралич.
Профилактика
Профилактические меры, которые в данном случае советуют медики, предельно просты. Необходимо вести здоровый образ жизни, правильно питаться, пить побольше чистой воды, заниматься спортом, бдительно прислушиваться к своему самочувствию, следить за здоровьем, высыпаться и поменьше нервничать.
Профилактические общеоздоровительные сеансы в кабинете остеопрактика помогут предупредить всевозможные проблемы, приводящие к парализованности, а также выявить и устранить их в самом начале разрушительного влияния на организм.