В медицине неврологическое нарушение дегенеративного типа называется болезнью Паркинсона. Для данной патологии свойственно постоянное прогрессирование. На сегодняшний день ученые еще не изобрели лекарство, которое может полностью вылечить пациентов с этим диагнозом. Но своевременная терапия и проведение специальной гимнастики могут обеспечить положительный результат.
Болезнь Паркинсона чаще всего встречается у пожилых людей в возрасте от 55 до 65 лет. Но известны случаи, когда этим недугом страдали маленькие дети. Данное отклонение называется в медицине ювенальной формой. Лечение паркинсонизма для пациентов всех возрастных групп необходимо проводить только под контролем врача. Сегодня мы расскажем о болезни Паркинсона и уходе за больными.
Обеспечить профессиональный уход за вашим родственником готовы специалисты пансионата для больных паркинсоном «Доверие».
Симптомы болезни Паркинсона
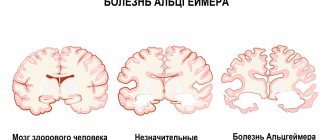
Недуг обычно сопровождается нарушениями функционирования опорно-двигательного аппарата. К этому приводят патологические изменения, происходящие в тканях головного мозга.
Чаще всего у пациентов, страдающих болезнью Паркинсона, наблюдается следующая симптоматика:
- тремор. Дрожание конечностей является очевидным признаком, характерным для первой стадии этого недуга. Чаще всего тремор рук происходит, когда они находятся в спокойном положении, но в некоторых случаях подрагивание возникает при движении;
- поражение мышц лица. Данный симптом характеризуется дрожанием нижней челюсти и век. В случае поражения лицевых мышц у пациента возникают трудности с произношением слов. В некоторых ситуациях больные не способны проглатывать пищу;
- Такое явление также часто возникает на первой стадии развития болезни Паркинсона. При прогрессировании патологии характерно появление сутулости. Находясь в постоянном напряжении, суставы сгибаются. Повышенный тонус приводит к тому, что пациент испытывает боль и дискомфорт;
- замедленность движений. Люди с болезнью Паркинсона часто шаркают во время ходьбы, так как им трудно поднимать ноги. Человек может упасть, поэтому ему требуется постоянная поддержка и присмотр. Пациенты, страдающие этим недугом, могут практически полностью утратить навык самообслуживания;
- обильное слюноотделение. Этот симптом также оказывает негативное влияние на речевые и глотательные функции, затрудняя их;
- нарушение интеллекта. Данный симптом выражается в виде сильного ухудшения памяти и утраты способности здравого мышления. Это состояние характерно не для всех пациентов, страдающих паркинсонизмом, но в случае его появления наблюдается стремительное прогрессирование;
- проблемы с психикой. У многих пациентов, у которых диагностирован этот недуг, врачи наблюдают хроническую депрессию;
- эректильная дисфункция. Распространенный симптом у пациентов мужского пола. При выявлении этой патологии к лечебной терапии подключается психолог.
Если заболевание находится в запущенной форме, у пациента появляются нарушения работы желудочно-кишечного тракта, выражаемые в самопроизвольном опорожнении кишечника. Прогрессирование болезни Паркинсона приводит к усугублению имеющихся симптомов и появлению новых, поэтому больным с этим диагнозом требуется постоянный контроль специалистов.
Специалисты пансионата «Доверие» проследят за самочувствием пожилого человека, страдающего болезнью Паркинсона.
Еще одна распространенная проблема, возникающая у людей, которые страдают паркинсонизмом, — бессонница. На фоне выраженного психоэмоционального расстройства возникает нарушение сна. Также с появлением бессонницы часто связано повышение мышечного тонуса, из-за которого больной испытывает болезненные ощущения и сложности при поворачивании на другой бок время сна.
Одно из наиболее значимых двигательных нарушений у пациентов с болезнью Паркинсона (БП) — нарушение ходьбы. Именно его выраженность в значительной степени определяет тяжесть состояния и качество жизни больного. В результате многочисленных отечественных и зарубежных исследований [1-5] установлено, что нарушение ходьбы является самостоятельным проявлением БП, имеющим особый патогенез, требующим специфического подхода к коррекции, и которое, вероятно, может считаться пятым кардинальным признаком паркинсонизма наряду с гипокинезией, ригидностью, тремором покоя и постуральными расстройствами.
Нарушения походки у пациентов с БП в начале заболевания зависят от гипокинезии и ригидности. В результате наблюдается замедленная инициация ходьбы, снижение ее скорости и уменьшение величины шага (микробазия). Походка становится шаркающей, при этом больной почти не отрывает ног от пола, возникает «семенящий» шаг. Нарушение позы при БП возникает в результате постоянной флексии шейного отдела позвоночника и формирования «согбенной» установки туловища с кифозом. При ходьбе туловище может еще больше наклоняться вперед. Чтобы сохранить равновесие и избежать падения, больные, пытаясь «догнать» центр тяжести тела, вынуждены постепенно ускоряться (пропульсия). У части больных наблюдаются ретро- и латеропульсии. Довольно часто при БП встречается феномен застывания при ходьбе (англ
.: freezing). По мере прогрессирования БП застывания могут встречаться чаще и становиться более продолжительными, что значительно нарушает ходьбу.
Роль постуральной неустойчивости особенно значительна на поздней стадии заболевания, когда смещение центра тяжести больного не вызывает компенсаторных движений туловища и конечностей, что ведет к падениям [3, 6, 7].
Выделяют три типа гипокинезии при паркинсонизме [8]. Первый тип — вторичная замедленность (вторичная акинезия), обусловленная мышечной ригидностью и проявляющаяся нарушением реципрокных и быстрых повторяющихся движений (ахейрокинез, трудности попеременной пронации-супинации). При втором типе отмечается обеднение тонких и автоматизированных движений, которое не зависит от выраженности мышечной ригидности (первичная акинезия). Эти два типа гипокинезии поддаются лечению препаратами леводопы. Третий тип характеризуется отсутствием побуждений к действиям и проявляется трудностями начала движения (инициация ходьбы). Лечение пр епаратами леводопы не только не уменьшает, но даже может привести к нарастанию выраженности этого феномена, в большей степени зависящего от дисфункции недофаминергических механизмов [5, 9, 10].
Снижение общей активности в сочетании с кифотической установкой позвоночника и общей гипокинезией, как правило, приводит к дыхательным расстройствам.
Проблемы диагностики нарушений ходьбы при БП.
Механизмы развития нарушений ходьбы при различных заболеваниях и возможности их компенсации, а также динамика изменений нарушений походки и оценка результатов терапии предполагают развитие инструментальных методов анализа ходьбы [11]. Для регистрации пространственных характеристик шага используются различные ихнометрические методики. В настоящее время наиболее распространен достаточно трудоемкий импрегнационный метод ихнометрии, заключающийся в ручном измерении расстояния между отпечатками стоп на бумажной полосе [12, 13]. Неудобны и механические методы ихнометрии с использованием чернильных самописцев, прикрепляемых к обуви. Оптоэлектронные методы сложны в использовании и дорогостоящи. Более доступны электрические методы ихнографии, однако большинство из них требует использования специальной обуви либо соединения при помощи кабеля закрепленных на обуви пациента электродов и считывающего устройства, что изменяет стереотип ходьбы и отражается на конечных результатах исследования [14-17]. В связи с этим чрезвычайно актуальны задачи создания простого, но достаточно информативного метода регистрации ходьбы, выбора критериев оценки походки с целью более полного понимания ее механизмов в норме и патологии.
Для объективизации параметров ходьбы авторами совместно с опытно-конструкторским бюро Горно-химического комбината Железногорска Красноярского края было создано устройство для определения шагоскоростных характеристик человека (УОШХЧ)1. Это контактная дорожка длиной 10 м с электрическими датчиками, реагирующими на замыкание специальным самоклеющимся контактным диском из алюминиевой фольги диаметром 5 мм. В симметричные точки обуви испытуемого прикрепляют по одному контактному датчику. При ходьбе происходит замыкание контактов, соответствующая информация поступает в блок компьютерного преобразования данных, что позволяет анализировать длину каждого шага, время, затраченное на шаг, частотное распределение различных длин шагов, скорость движения человека, а также сохранять и статистически обрабатывать полученные данные. К достоинствам УОШХЧ следует отнести использование обследуемым привычной обуви и отсутствие влияния на походку контактного датчика, а также быстроту и удобство сохранения данных в электронной форме.
Типичные графики результатов обследования здоровых молодых, здоровых пожилых пациентов с ПБ представлены на рис. 1. Из представленных графиков видно, что для здоровых молодых характерна значительная стандартность походки (соответственно малая вариабельность длины шага) с небольшими колебаниями относительно среднего показателя. В результате график имеет форму пирамиды с узким основанием. У здоровых пожилых основание данной пирамиды расширяется ввиду большего разброса длины шагов (большая вариабельность длины шага). У пациента с БП объективизируется термин «семенящая походка», с топтанием на месте и явлениями моторных флюктуаций в виде застываний, что проявляется большим количеством шагов минимальной длины.
Рис. 1. Типичные графики результатов обследования. а — здоровые в возрасте 19-29 лет; б — здоровые в возрасте 56-75 лет; в — пациенты с Б.П. Здесь и на рис. 2: по оси абсцисс — длина шага (см), по оси ординат — частота.
Другим подходом диагностических оценок является формализация и стандартизация обследования без использования специальных устройств. Например, исследуется время прохождения определенного расстояния или, наоборот, определяется расстояние, пройденное за единицу времени.
Методы темпоритмовой коррекции ходьбы (ТРКХ)
Уже с XIX века известен феномен парадоксальных кинезий, который заключается в уменьшении олигобрадикинезии под влиянием периодизации времени (звучание марша, ритмические команды и т. д.) либо пространства (ступеньки, пол с контрастными половицами и т. д.) [9, 18, 19]. Проводились попытки улучшить ходьбу больного при помощи данных методов. Так, описывался положительный эффект ходьбы больных под музыку, заключающийся в увеличении длины шага [20, 21]. Методика динамической зрительной афферентации [7] также показала существенную эффективность, однако ее внелабораторное применение в настоящее время затруднено. Проведенные метаанализы показали, что звуковая стимуляция более эффективна в сравнении со зрительной в отношении восстановления ходьбы, поскольку влияет не только на длину шага (как зрительная), но и ее скорость и ритм [22-25]. Кроме того, аудиостимуляция более доступна для последующего применения с целью поддержания положительного эффекта [25, 26].
M. Thaut и соавт. [21] предлагали использовать единую частоту подаваемых звуковых сигналов (звук метронома, записанный поверх музыки в базовом режиме и ускоренный на 10%) для коррекции нарушений ходьбы у пациентов с БП, что не учитывало индивидуальные особенности пациентов и степень нарушения походки. В исследовании участвовал всего 21 пациент с II-IV стадиями заболевания по Хену-Яру. Это, очевидно, несколько размывает результаты исследования, не позволяя полноценно изучить эффективность терапии на разных стадиях заболевания. Авторы оценивали результаты коррекции в периоды как включения, так и выключения. Существенным отличием от большинства других работ является объективизация ходьбы с размещением меток на четырех точках каждой стопы при помощи компьютеризированной установки, что значительно повышает достоверность данных. В целом была продемонстрирована относительно небольшая эффективность использованного метода лечения. Также авторы констатировали, что простое изменение длины шага недостаточно для существенного улучшения ходьбы.
По нашему мнению, особое внимание при восстановительном лечении нарушений ходьбы при паркинсонизме должно быть обращено на индивидуальные возможности больного поддерживать различные темпы ходьбы, их динамическую корректировку в зависимости от стадии заболевания и схем приема лекарственных препаратов, опирающихся на количественную регистрацию параметров шага в процессе лечения [25-27].
Нами был разработан и внедрен в практику способ лечения нарушений ходьбы при паркинсонизме, заключающийся в использовании ТРК, основанный на принципе РБ2. После детального исследования параметров ходьбы больных тестировали для подбора индивидуальной частоты внешней стимуляции, которая осуществлялась следующим образом: пациенту предлагалось пройти под заданную звуком частоту в диапазоне от 40 до 120 сигналов в 1 мин (каждое последующее прохождение проводилось с увеличением частоты на 5 сигналов в 1 мин), синхронизируя шаги со звуковым сигналом. Если больной не был способен при повышении частоты синхронизировать шаг со звуковым сигналом, тестирование прекращалось. Исследование проводилось на УОШХЧ с определением линейных параметров ходьбы. Визуально оценивалось изменение двигательного стереотипа ходьбы, проводился контроль адекватности физической нагрузки с определением частоты сердечных сокращений и артериального давления больного. Оптимальным считался ритм, при котором длина шага была наибольшей при меньшем количестве шагов и комфортном самочувствии больного. В течение курса лечения индивидуально подобранный оптимальный ритм звуковых сигналов записывался на аудиокассету, которую больной мог использовать при ходьбе с помощью портативного аудиоплеера и наушников. Для записи оптимальной частоты (ОЧ) с последующим использованием на занятиях с больными применялись флеш-плейер и разработанное нами электронное устройство для тренировки движений3.
Занятия по корректировке ходьбы с синхронизацией шага под ОЧ проводили ежедневно по 5-20 мин от 3 до 6 раз в день в зависимости от состояния больного. Таким образом, во время синхронизированной с темпом звуковой стимуляции ходьбы изменялся двигательный стереотип патологической походки, который, однако, быстро угасал при самостоятельной ходьбе в произвольном темпе без подкрепления экзогенной стимуляцией. С целью закрепления достигнутого эффекта пациентам выдавалась аудиокассета с записанной на ней ОЧ, которую они применяли при ходьбе с использованием аудиоплеера и наушников. ОЧ записывали также на флеш-плейере больных или выдавали разработанное нами устройство для тренировок ходьбы, которое пациенты использовали в повседневной жизни (при ходьбе по квартире, прогулках на улице и т. д.).
По нашим наблюдениям, у некоторых пациентов с БП эффект от использования звуковой стимуляции с ОЧ в отношении резкого увеличения длины шага оказался сопоставим с эффектом действия препаратов леводопы. Приводим графики результатов оценки ходьбы больного БП III стадии в свободном темпе и синхронизированной с ОЧ подаваемых звуковых сигналов (рис. 2). Результаты также представлены в табл. 1 и 2.
Таблица 1. Результаты исследования ходьбы у пациентов с БП II стадии по Хену-Яру Примечание. КВШ — коэффициент вариабельности шага, СДШ — средняя длина шага (см).
Таблица 2. Результаты исследования ходьбы у пациентов с БП III стадии по Хену-Яру
Рис. 2. Результаты обследования пациента М., с БП III стадии по Хену-Яру. а — в режиме свободного темпа; б — в режиме ходьбы, синхронизированной со звуковыми сигналами, подаваемыми с ОЧ.
Было установлено, что метод ТРКХ, использованный в схемах лечения пациентов с БП II стадии по Хену-Яру, показал более высокую эффективность в восстановлении походки, чем в группе сравнения. Положительная динамика показателей ходьбы (СДШ, КВШ) превзошла таковые у больных с БП со II стадией по Хену-Яру, в лечении которых применялись только антипаркинсонические препараты. Нарушения ходьбы у пациентов с БП с III стадией по Хену-Яру оказались более выраженными по сравнению с больными со II стадией. В связи с этим потребность в восстановлении ходьбы у этих пациентов была значительно выше. Положительный эффект от применения ТРКХ у больных с БП III стадии также оказался значительно выше по сравнению с получавшими антипаркинсонические препараты.
Подбор стимулов проводился и в других исследованиях, в частности была предпринята попытка улучшить качество ходьбы у пациентов с ранними стадиями БП, используя ТРКХ с аудиосигналом, который подбирался индивидуально [28]. Для этого пациент проходил с комфортной для него скоростью расстояние в 9 м 15 раз, среднее значение ритма вычислялось (авторы не указывают, какие методы объективного контроля использовались), и в дальнейшем пациенту предлагалось ходить с использованием заданных ритмов. Ценность работы снижает малое количество (11 человек) обследованных и невозможность экстраполяции полученных данных на пациентов с поздними стадиями Б.П. Это связано с тем, что в моменты выраженной гипокинезии ритм пациента может быть очень низким, и его увеличение навряд ли существенно изменит ходьбу. На наш взгляд, недостатком работы является недооценка других параметров ходьбы.
Альтернативным вариантом ТРКХ является использование специального устройства, задающего ритм движения пациенту посредством слабых электрических импульсов, попеременно (чередуя левую и правую ногу) раздражающих кожу и вызывающих слабое мышечное сокращение4. Устройство крепится на пояс пациента, электроды устанавливаются на переднюю поверхность обоих бедер (по одному на каждую ногу). Индивидуально задается сила раздражения,
которая определяется субъективными ощущениями: должно возникать отчетливое ощущение прохождения сигнала и легкое напряжение мышц передней поверхности бедра. Раздражение не должно сопровождаться субъективными неприятными ощущениями. Затем задается ритм стимуляции в диапазоне от 60 до 110 импульсов в 1 мин с шагом в 5 импульсов в 1 мин (диапазон, отличный от такового при звуковой стимуляции, связан с техническими возможностями устройства). Электрические импульсы попеременно стимулируют правую и левую конечности. Пациенту предлагается синхронизировать шаги с подающимися стимулами. Тестирование прекращается, если больной не способен на синхронизацию при повышении частоты. Исследование проводилось на УОШХЧ, визуально оценивалось изменение двигательного стереотипа ходьбы, проводился контроль адекватности физической нагрузки с определением частоты сердечных сокращений и артериального давления больного. Оптимальным считался ритм с наибольшей длиной шага при меньшем количестве шагов и комфортном самочувствии.
Данная методика стимуляции использовалась у относительно небольшого числа пациентов с БП, однако в одном из моноцентровых исследований у пациентов с сосудистым паркинсонизмом (СП) с наличием активного (звуковая стимуляция) и пассивного (отсутствие воздействия) контроля было установлено значительное увеличение СДШ и уменьшение КВШ. Более подробно результаты представлены в табл. 3.
Таблица 3. Данные исходного состояния ходьбы в подгруппах СП Примечание. * — различия достоверны при сопоставлении с группой сравнения (р<0,01).
Эффективность обеих методик, на наш взгляд, следует связать с мобилизацией дополнительных компенсаторных механизмов в виде коркового контроля над ходьбой, реализуемого через премоторную кору, а также, возможно, дополнительного влияния мозжечковых путей, компенсирующего дисфункцию базальных ганглиев и связанной с ним дополнительной моторной коры. Одним из аргументов в пользу этой концепции является работа M. Mak и соавт. [29], показавших существенное ухудшение ходьбы по сравнению со здоровыми у пациентов с БП при отвлечении их внимания на вычисления, и, напротив, больший уровень положительных изменений (длина, скорость и ритм ходьбы) у пациентов с БП по сравнению со здоровыми при предъявлении аудиовизуальных стимулов. Ходьба существенно улучшалась при использовании как слуховых, так и зрительных стимулов, однако их сочетание не давало значительного увеличения эффекта ТРКХ [30]. Это может объясняться индивидуальным доминированием восприятия у пациента сигналов одного из типов либо элементами отвлечения внимания при использовании двух сигналов разного типа, что не позволяло суммировать положительный эффект.
В ходе простого слепого исследования на большой группе из 153 пациентов были получены данные о небольшом (порядка 4,2%), но достоверном урежении эпизодов «замораживания» ходьбы при применении методов, использованных A. Nieuwboer соавт. [31]. Сходные данные получены в результате исследования эффективности аудио- и визуальной стимуляции [32]. Значительный эффект на «замораживание» ходьбы (редукция на 10%) и более высокий уровень доказательности были продемонстрированы в одном из новейших исследований в данной области [10]. Оно носило дизайн рандомизированного перекрестного: в течение 2 нед опытная группа занималась ходьбой со стимуляцией индивидуально подобранной модальности (аудио, визуальная, тактильная — трость, ментальная — музыка), а группа сравнения не получала подобной терапии. Несмотря на относительно небольшую выборку (рандомизировано 23 пациента), результаты сомнений не вызывают, учитывая тщательно проработанный дизайн, жесткие требования по включению пациентов (скринирован 51) и грамотную статистическую обработку.
Методы ЛФК и эрготерапии в лечении БП
Тезис о пользе дыхательной гимнастики для пациентов с БП подтверждается данными работы R. Inzelberg и соавт. [33]. Пациенты были распределены в группу сравнения (ложная дыхательная гимнастика) и основную (дыхательная гимнастика). Достоверно лучшие результаты были в основной группе.
Рассматривая программы, направленные на упражнения для скелетной мускулатуры с позиций доказательной медицины, можно констатировать, что любые систематические занятия, включая самостоятельные домашние, оказывают положительное влияние на моторные функции [34]. Проведенный Cochrane Movement Disorders Group метаанализ (33 исследования, 1518 пациентов) полностью подтверждает значение занятий ЛФК по сравнению с их имитацией (или отсутствие вмешательства) в отношении скорости и длины шага, равновесия и моторных функций [35]. Систематические занятия под контролем специалистов ЛФК достоверно эффективнее, чем самостоятельные домашние, и оказывают положительное влияние на моторные функции (включая показатели шкалы UPDRS, оценка при помощи PDQ-39) и дневную активность (оценка по шкале NEADL) [36]. Применение специализированной программы занятий (ParkFit) у 540 пациентов с БП со сниженной двигательной активностью в рандомизированном контролируемом исследовании не показало существенного воздействия на активность по шкале LAPAQ, однако остальные вторичные точки оценки эффективности (включая дневник активности и 6-минутный тест ходьбы) продемонстрировали достоверное улучшение [37]. Подчеркнем, что исследование касается не просто пациентов с БП, но больных с пониженной моторной активностью. В отношении частоты падений существенного эффекта ЛФК не оказывает [35, 38]. Эрготерапия оказывает положительное влияние на качество жизни (оценка по PDQ-39), дневную активность (оценка по NEADL) [15].
Транскраниальная магнитная стимуляция (ТКМС)
После первых оптимистических единичных сообщений об использовании ТКМС для пациентов с БП появились работы, указывающие на низкую эффективность данного метода [39]. Видимо, проблема связана с подбором оптимального режима стимуляции, в первую очередь частоты воздействия и ее области: так, в указанном исследовании использовалась частота 50 Гц. В другом рандомизированном исследовании [40] имелись группа сравнения (имитация ТКМС) и две группы воздействия с частотой 10 и 1 Гц. Полученные данные свидетельствуют о достоверном улучшении (около 6,8 балла по шкале UPDRS) в группе, получавшей стимуляцию с частотой воздействия 1 Гц, тогда как стимуляция с частотой 10 Гц обладала гораздо меньшим и нестойким эффектом. В открытом неконтролируемом исследовании [25] была отмечена эффективность ТКМС с частотой 9 Гц в сочетании с фармакотерапией (галантамин) у пациентов с БП и деменцией. Интересно, что наблюдалась положительная динамика (повышение метаболизма соответствующих структур нервной системы) по данным позитронно-эмиссионной томографии.
Светотерапия (фототерапия)
Сеансы воздействия белого искусственного света 3300 люкс были эффективными в отношении моторных проявлений БП и эмоционального состояния больных [41]. Использование источника света в 5000 люкс сопровождалось достоверным уменьшением дневной сонливости и слабости у пациентов с БП по сравнению с группой плацебо (источник света в 300 люкс) [42]. Авторы связывают данные эффекты с оптимизацией циркадных циклов выработки мелатонина.
Транскраниальная микрополяризация (ТКМП)
Отечественные работы, касающиеся транскраниальной электрополяризации при БП, представляют интерес, ее применение сопровождается уменьшением гипокинезии [43]. Однако в этих работах нет четкого описания критериев включения пациентов, а также отсутствует элемент заслепления. ТКМП привлекает все большее внимание и зарубежных исследователей. Так, в рандомизированном исследовании с плацебо-контролем были показаны положительные эффекты в отношении улучшения ходьбы и уменьшения брадикинезии, хотя по шкале UPDRS четкого улучшения отмечено не было [39]. В другом пилотном исследовании отмечено существенное улучшение ходьбы при использовании ТКМП [44].
Изучение применения ментальных методик релаксации и аутотренинга не показало эффективности при БП [34]. Также не продемонстрирована эффективность применения общей вибрации (вибромассаж) [45]. В настоящее время обсуждают потенциальные возможности для дезагрегации патологического α-синуклеина для терапии БП с использованием лазеротерапии (фотоакустическая терапия), однако на настоящий момент не имеется данных, касающихся ее эффективности и безопасности.
В отдельных исследованиях показан положительный эффект акупунктуры (иглорефлексо-, апитерапия), однако метаанализы не подтверждают эти данные, в первую очередь вследствие малочисленности участников. Значительным недостатком данных исследований является сложность воспроизведения технологии, которая может значительно различаться у двух разных специалистов. В настоящее время имеется ряд моноцентровых простых рандомизированных и заслепленных исследований в известных центрах акупунктуры (преимущественно в Южной Корее и КНР), которые на малых группах пациентов продемонстрировали положительный эффект. Следует указать, что подавляющее большинство исследований проводилось при использовании акупунктуры в качестве дополнительного лечения к терапии препаратами леводопы. Имеются интересные результаты работ с оценкой не столько клинических конечных точек, сколько изменений в ходе инструментальных исследований. Так, по данным однофотонной эмиссионной компьютерной томографии, на фоне акупунктуры (в сочетании с терапией препаратами леводопы) по сравнению с пациентами на фоне только лекарственной терапии имелось достоверно большее регионарное изменение кровотока при одинаковой активности дофаминтранспортирующих систем [46]. Аналогичные результаты, касающиеся метаболизма мозга, получены при использовании позитронно-эмиссионной томографии [47]. По нашему мнению, окончательного ответа в отношении эффективности акупунктуры при БП не существует. Он может появиться только при должной стандартизации методик акупунктуры и проведении мультицентровых исследований по стандартным методикам.
Таким образом, поиски оптимальных методов нелекарственного воздействия при БП в настоящее время продолжаются с разной степенью успешности. Постепенно повышается уровень доказательной базы. Продолжение изысканий и выработка единых подходов к нелекарственной терапии БП имеет большое значение, принимая во внимание малую эффективность лекарственных средств для лечения немоторных симптомов и нарушений ходьбы. В плане восстановления ходьбы имеются обоснованные надежды в отношении методов ТРКХ.
Конфликт интересов отсутствует.
Патент на изобретение № 2321345, зарегистрирован в Государственном реестре изобретений РФ 10 апреля 2008 г.
Патент на изобретение № 2281695, зарегистрирован в Государственном реестре изобретений РФ 20 августа 2006 г.
Патент на изобретение № 2304997, зарегистрирован в Государственном реестре изобретений РФ 27 августа 2007 г.
Патент на изобретение № 2527170 «Способ лечения больных паркинсонизмом».
Как развивается заболевание
Существует пять основных стадий развития болезни Паркинсона.
- Первая. Болезнь выражается слабым тремором конечностей. Это состояние не мешает человеку вести полноценный, привычный образ жизни, однако в некоторых случаях он может испытывать дискомфорт.
- Вторая. Дрожание рук и ног усиливается. На второй стадии пациент по-прежнему в состоянии вести обычную жизнь, но уже с небольшими ограничениями.
- Третья. На фоне прогрессирующих симптомов отмечается сильный тремор, у больного наблюдается потеря координации в пространстве. Но даже в этом состоянии человек не теряет навыка самообслуживания, при том что его движения значительно замедляются, и он быстро устает.
- Четвертая. Отмечаются серьезные двигательные и речевые нарушения. Больной может обслуживать себя частично, поэтому ему требуется помощь посторонних. На четвертой стадии заболевания происходит поражение лицевых мышц, что приводит к потере мимики. Также на этом этапе возможно появление проблем с мочевым пузырем.
- У больного человека наблюдается полная потеря движений. Для пятой стадии характерно стремительное развитие такого отклонения, как нарушение памяти. У больного могут возникать галлюцинации. Пациенту, находящемуся в этом состоянии, необходим постоянный уход. Лучше всего, чтобы такой больной находился на стационарном лечении.
Болезнь Паркинсона является заболеванием прогрессирующего типа, поэтому переход от одной формы к другой происходит достаточно стремительно. В каждом отдельном случае это зависит от индивидуальных особенностей организма пациента. Степени развития недуга также бывают разными:
- болезнь находится на одной стадии в течение длительного времени: иногда прогрессирование отсутствует более 10 лет;
- умеренный темп развития характеризуется переходом на новую стадию в течение 5 лет;
- стремительный переход в более тяжелую форму, который происходит за 1,5—2 года.
Благодаря современным методикам лечение и уход при болезни Паркинсона помогает значительно замедлить прогрессирование недуга. Опытные медики способны определить возможные отклонения, что также позволяет делать терапию более эффективной.
Народные средства для втираний и обтираний при Паркинсоне
Лечить Паркинсона у пожилых народными средствами можно в виде втираний или обтираний. Раствор для проведения растирания готовится достаточно быстро, а положительный эффект виден почти сразу:
- Улучшается кровообращение.
- Нормализуется кислотно-щелочной баланс, поскольку токсины и другие вредные вещества быстрее выводятся.
- Улучшается работа всей нервной системы.
Проще всего добиться результата с помощью уксусно-солевого раствора. Для его приготовления необходимо смешать пол литра теплой воды, 100 г яблочного уксуса (его воздействие на организм будет более мягким), столовую ложку крупной поваренной соли. Все ингредиенты тщательно перемешиваются и используются в качестве растираний. Проводить процедуру можно до 4-х раз в день, а после нее переодевать пациента в сухую теплую одежду.
Важно. Любые народные средства от Паркинсона у пожилых могут вызвать аллергические реакции, поэтому после проведения первой процедуры за пациентом необходимо следить, отмечая появление побочных эффектов или нетипичных реакций.
Дополнить процедуру растирания можно втиранием специально подготовленного на основе трав масла, которое втирается в кожу рук и ног. Приятным и эффективным для использования будет народное средство, изготовленное на основе жасмина. Его цветки заливаются растительным маслом и настаиваются в течение месяца в хорошо освещенном месте. Периодически раствор рекомендуется встряхивать. Готовый продукт можно наносить на кожу массажными движениями после принятия ванны или проведения лечебного обтирания.
Дополнительные методы исследования
В настоящий момент нет методов лабораторного или инструментального исследования, которые были бы обязательны у каждого пациента с подозрением на БП. В последние годы больным с БП часто проводят КТ или МРТ головного мозга, однако чаще всего в этом нет необходимости, и в большинстве случаев диагноз может быть установлен на основе клинических данных. Тем не менее, если клиническая картина у больного с синдромом паркинсонизма отклоняется от классического варианта, свойственного БП, в частности, отсутствует типичная реакция на дофаминергические средства, – необходимо проведение нейровизуализации.
При начале заболевания до 50 лет важно исключить гепатолентикулярную дегенерацию, о которой могут свидетельствовать роговичное кольцо Кайзера–Флейшера, низкий уровень церулоплазмина, повышение интенсивности сигнала от базальных ганглиев и мозжечка на Т2-взвешенных МРТ изображениях, повышенная экскреция меди с мочой.
Диагностическую значимость может иметь и транскраниальная сонография глубинных структур мозга, выявляющее при БП гиперэхогенные изменения в проекции черной субстанции, связанные с накоплением железа и установленные в 92% случаев клинически вероятной БП, однако его результаты можно интерпретировать лишь в клиническом контексте.
Из практически важных, но пока отсутствующих в нашей стране, методов диагностики следует упомянуть позитронно-эмиссионную томографию (ПЭТ) и однофотонную эмиссионную компьютерную томографию (ОФЭКТ), позволяющие изучить синаптическую передачу на всех уровнях, а также проводить мониторинг патологического процесса. При выявлении снижение накопления F18-флюородопы при ПЭТ и β-CIT при ОФЭКТ в полосатом теле можно говорить о вовлечении в патологический процесс пресинаптических нигростриарных терминалей (первичный паркинсонизм). Определение снижение накопления 11С-раклоприда (лиганд D2рецепторов) при ПЭТ будет указывать на уменьшение количества дофаминовых рецепторов в полосатом теле (паркинсонизм «плюс»).
Физические упражнения
Регулярное проведение специальных тренировок ослабляет ригидность мышц, повышает уровень контроля пациента над произвольными движениями. Больной становится более активным, координированным, улучшается его равновесие.
Для получения максимальной пользы физкультуру рекомендуется дополнить массажем.
При болезни Паркинсона помогут такие упражнения:
- медленный подъем на носки и возвращение на стопу в положении стоя с опорой и без;
- поочередное выпрямление ног в коленных суставах из положения сидя;
- округление и прогиб спины в положении сидя с руками, ладонями лежащими на бедрах;
- разработка мелкой моторики путем прикасания большим пальцем руки поочередно ко всем остальным пальцам кисти – для обеих конечностей, с постепенным наращиванием темпа;
- работа ртом и бровями для задействования лицевой мускулатуры;
- повороты туловища из положения сидя и/или стоя;
- коррекция осанки с помощью стены – надо подойти к вертикальной поверхности, плотно прижаться к ней головой, спиной, ягодицами и пятками, постоять так до 3 минут;
- поочередный выброс напряженных рук вперед из положения стоя – изначально кисть должна быть сжата в кулак, на выбросе ее надо разжать, после чего вернуть в изначальное положение.
Больному поможет такое упражнение: поочередное выпрямление ног в коленных суставах из положения сидя.
Дополнительно рекомендуется заняться плаванием, танцами, ходьбой. Упражнения следует выполнять каждый день на свежем воздухе или хотя бы в хорошо проветренном помещении.
Соки
Пациент с синдромом Паркинсона нуждается в постоянном насыщении организма минералами, витаминами и другими полезными микроэлементами. С помощью правильного питания покрыть дефицит всех важных химических соединений получается не всегда. В таких ситуациях в ход идут курсы витаминно-минеральных комплексов, подобранные врачом. Дополнительно рекомендуется пить соки из фруктов, овощей, лекарственных трав.
Наиболее выраженный положительный эффект дают напитки из двудомной крапивы, сельдерея, подорожника. Эти растения насыщают организм стандартными микроэлементами, антиоксидантами, биологически активными веществами.
Результатом становится снижение повышенного АД, расслабление мышц, успокоение нервной системы, улучшение обменных процессов, нормализация настроения.
Бальзамы и мази
Систематическое наружное применение народных продуктов помогает снимать мышечное перенапряжение, повышая двигательную активность пациента. Еще эти приемы способствуют купированию болезненных ощущений во всем теле, также обусловленных ригидностью мышц.
Вспомогательное наружное воздействие при Паркинсоне:
- спиртовой бальзам на листьях копытня – в 100 мл водки размешать чайную ложку порошка копытня. Настоять в течение трех суток, ежедневно взбалтывая. Готовый состав втирать в спину по всей длине позвоночника;
- масляная мазь на листьях копытня – в 100 мл оливкового масла размешать столовую ложку порошка копытня. Каждый день в течение недели состав по часу прогревать на водяной бане, помешивая. Остальное время хранить массу в теплом месте. Затем заготовку процедить и втирать в позвоночник до 5 раз в сутки до хорошего впитывания.
Качественного расслабления мышц можно добиться с помощью легкого массажа пораженных спазмами конечностей, шеи, спины. Манипуляцию рекомендуется проводить с использованием эфирного масла жасмина, добавленного в обычное нерафинированное растительное масло.
Вспомогательным наружным воздействием при заболевании может быть спиртовой бальзам и масляная мазь на основе листьев копытня.
Диагностика
Первая задача врача — выявление причин заболевания. Важно определить, является ли оно собственно болезнью Паркинсона или характерная симптоматика — следствие других недугов. Вторичный паркинсонизм способны вызывать:
- повышенное АД;
- травмы головы;
- отложение холестерина на стенках сосудов;
- интоксикация.
Диагностику начинают с обследования у невролога. Назначив терапию, врач постоянно контролирует реакцию организма на медпрепараты. Если пациент положительно реагирует на лекарства, предназначенные именно для излечения болезни Паркинсона, то диагноз подтверждается. Вторичный паркинсонизм частично устраняется другими средствами.
В ряде случаев проводится аппаратная диагностика с помощью МРТ и компьютерной томографии.
Правила приема лечебных ванн
Лечение Паркинсона народными средствами будет неэффективным, если не соблюдать определенные правила. Для ванн они тоже существуют:
- Используя народные методы лечения болезнь Паркинсона окончательно не вылечить. Применение ванн обязательно согласуют с лечащим врачом. Курс проведения процедур начинается только после его одобрения и в строго отведенном порядке.
- Принимать ванну следует не раньше, чем через 2 часа после приема пищи.
- Тело должно погружаться в воду только до верхней части груди, а не до шеи.
- Курс составляет 5-10 процедур, в зависимости от конкретного вида.
- Длительность приема ванны не должна превышать 20 минут.
- Проводить процедур следует через день, а не ежедневно.
- Температура не должна превышать 37 градусов.
Следующий час после приема ванны рекомендуется провести спокойно. Лучше всего полежать в тишине или выпить чашку травяного чая, усиливающего действие процедуры. Народная медицина при Паркинсоне должна использоваться с осторожностью. Если во время посещения ванны или сразу после нее появились побочные эффекты, курс необходимо отменить, а также обсудить сложившуюся ситуацию с лечащим врачом.
Вылечить Паркинсон народными средствами невозможно. Полного избавления от этого заболевания не несут и традиционные лекарственные средства. Но грамотное сочетание нескольких методов может серьезно улучшить состояние больного, снизить проявление симптомов, повысить качество жизни. Использование того или иного способа лечения всегда должно согласовываться с врачом, поскольку необходимо учитывать не только особенности основного заболевания, но и сопутствующие проблемы, хронические нарушения.
Лечение диетой
Эффективное лечение болезни Паркинсона, проводимое в домашних условиях, невозможно без соблюдения пациентом диеты. Она представляет собой перечень правил питания с минимальным количеством ограничений.
Каждый отдельный случай должен рассматриваться индивидуально лечащим врачом.
Это особенно актуально, если специальное меню будет дополняться другими приемами народной медицины.
Универсальные рекомендации по питанию при Паркинсоне:
- разнообразие в меню, использование всех групп продуктов, допустимых принципами здорового питания;
- упор на клетчатку, сложные углеводы, витамины, растительные жиры, белую морскую рыбу, морепродукты;
- отказ от красного мяса, алкоголя, газированных напитков, простых углеводов, рафинированного сахара и изделий с ним, полуфабрикатов, консервов, копченостей;
- ограничение объема белка, соли, жирности кисломолочных и молочных продуктов;
- поддержание питьевого режима с помощью воды, соков, травяных чаев, компотов, минеральной воды без газа;
- качественная обработка пищи, доведение ее до вязкого, жидкого или максимально измельченного состояния;
- регулярное проведение разгрузочных дней по графику, подобранному врачом;
- дополнительный прием микроэлементов в холодные месяцы.
Больному нужно отказаться от молочных и кисломолочных продуктов.
Прочтите также: Методы профилактики болезни Паркинсона
Благодаря правильно составленному рациону, принимаемые больным традиционные лекарства дают лучший эффект. Еще это минимизирует выраженность основных и побочных симптомов, оказывает на организм общее укрепляющее действие. Здоровое питание снижает риски развития у пациента осложнений, замедляет момент наступления инвалидности.
Новое в лечении паркинсонизма
В последние десятилетия болезнь очень активно исследуется. Сейчас проводятся опыты по лечению стволовыми клетками. Ученые высказали предположение, что эта методика способна продлевать активную фазу жизни пациентов до 15 лет. Сейчас технология испытывается, и пока не известно, когда она получит широкое распространение.
Другое направление исследований связано с изучением генов. Поскольку паркинсонизм генетически обусловлен, есть надежда на выявление хромосом, ответственных за его развитие. Калифорнийские ученые уже выяснили, что болезнь вызывает генная наследственная мутация.
Израильские специалисты тестируют ультразвуковую методику лечения. Ее суть заключается в том, что с помощью ультразвука разрушаются пораженные клетки, вследствие чего наиболее серьезные симптомы недуга исчезают. Этот метод во многом схож с хирургией, но является более щадящим для пациента.
Ванны с народными средствами для лечения Паркинсона
Лечебные ванны – это не просто народные средства при Паркинсоне, а настоящие физиотерапевтические средства. Они эффективно борются с неприятными проявлениями болезни, улучшая не только физическое, но и психическое состояние. Некоторые из них невозможно подготовить в домашних условиях, но большинство вполне доступны.
Важно. Лечебная ванна подбирается для самых выраженных симптомов болезни. Разные их виды не смешиваются между собой и не чередуются на протяжении одного курса.
Лечебные ванны при болезни Паркинсона
| Вид ванны | Действие на организм | Как приготовить |
| Хвойные | Оказывают общеукрепляющее действие | 1 кг сосновых иголок заливается 10 литрами холодной воды и настаивается в течение 12 часов. После этого настой доводится до кипения и процеживается. Полученный раствор выливается в теплую ванную. |
| С пищевой содой | Оказывают успокаивающее действие | Пачка соды растворяется в ванне с теплой водой, где растворяется. |
| С шалфеем, валерианой, пустырником, полынью, можно добавить и другие травы, положительно влияющие на нервную систему. | Нормализуют мышечный тонус, улучшают психическое состояние. | 500 г смеси из трав заливаются 10-ю литрами холодной воды и настаиваются в течение 12 часов. После этого смесь доводится до кипения и процеживается. Полученный раствор выливается в теплую ванну. |
| С настоем сена | Снимают напряжение, помогают бороться с бессонницей. | 500 г сена заливается тремя литрами крутого кипятка и настаивается в течение 15 минут. После этого раствор процеживается и выливается в теплую ванну. |