На протяжении веков эффективных методов лечения эпилепсии практически не было. Прогресс медицинской науки в нашем веке привел к появлению лекарств, способных в определенной степени помочь большинству больных, однако ученые до сих пор ведут поиски новых противосудорожных препаратов (так называемых антиконвульсантов), которые были бы более безопасными, чем существующие. Действительно, все противоэпилептические лекарства обладают побочными эффектами, такими, как заторможенность, сонливость, кишечные расстройства, аллергические реакции. Кроме того, лекарственные препараты обладают относительно редкими, но тяжелыми побочными эффектами, такими как поражения печени и поджелудочной железы, кроветворной системы с развитием анемии, тромбоцитопении. Необходимо учитывать еще и тот факт, что все чаще наблюдаются случаи эпилепсии устойчивости к лечению лекарственными препаратами, при этом врачи вынуждены назначать несколько лекарств, а значит увеличивается вероятность появления токсических побочных эффектов. Иногда таким больным возможно проведение хирургического лечения. Между тем, существует метод лечения тяжелых форм эпилепсии, который может у некоторых пациентов дать дополнительный положительный эффект, когда большинство лекарственных препаратов оказались неэффективны. Это так называемая кетогенная диета, которая сегодня широко распространена в странах Европы и Америки.
Зачем нужна кетогенная диета?
Обычно кетогенную диету применяют при тяжелых, трудно поддающихся лечению формах эпилепсии, в том числе при синдроме Леннокса-Гасто. Диета была изобретена в 20-х гг нашего столетия в США, когда диетологи и педиатры обратили внимание на особые биохимические процессы, происходящие в человеческом организме при голодании, приводящие в итоге к уменьшению числа эпилептических приступов.
Известно, что с помощью голодания эпилепсию пытались лечить еще в начале нашей эры и в средние века (тогда это называлось «лечение молитвой и постом»), причем иногда эта практика действительно приводила к улучшению состояния больных. В наше время ученые установили, что при длительном голодании организм «перестраивает» обмен веществ таким образом, что мозг начинает функционировать с большим «запасом прочности» и приступы в таких условиях развиваются реже. Однако кетогенная диета не требует длительного голодания, тем более, что для маленького ребенка было бы чрезвычайно трудно воздержаться от еды хотя бы сутки (такие опыты проводились в начале нашего столетия, но из-за тяжести и опасности лечение эпилепсии голоданием не нашло применения). Основное содержание нового метода лечения — это специальным образом рассчитанный рацион ребенка, в котором снижено количество углеводов (сахара) и основную массу пищи составляют жиры. При переваривании пищи жиры превращаются в специфические продукты обмена, так называемые кетоновые тела, которые попадают в головной мозг и обеспечивают противосудорожный эффект.
Больных эпилепсией людей в мире насчитывается свыше 50 миллионов. Кому-то болезнь досталась в качестве наследственного фактора, кто-то стал ее обладателем из-за полученной травмы головы, а у кого-то заболевание развилось из-за образовавшейся в головном мозге опухоли. Сегодня существуют сообщества эпилептиков, общающихся в реальности и через интернет. В числе больных людей много ярких и неординарных личностей. Найти помощь и поддержку может любой желающий. Советы, рекомендации, истории успешного лечения, — все это перестает быть тайной за семью печатями! Ищите полезную информацию на нашем сайте и будьте уверены — борьба с эпилепсией дает отличный результат!
Описание эпилепсии – признаки проявления недуга
Наиболее часто эпилепсией страдают дети и подростки. Считается, что заболевание в возрасте до 18 лет присуще 1% людей от общего количества населения этой возрастной группы. Встречается эпилепсия у взрослых и пожилых людей. Однако в этом случае она чаще выступает в качестве осложнения после перенесенных инсультов, травм и иных сосудистых патологий. В России развитие эпилепсии идет аналогичными мировому уровню темпами.
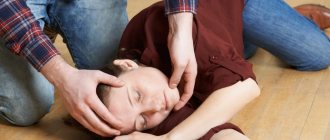
Услышав о болезни, большинство из нас представляет себе упавшего человека, бьющегося в судорогах. Изо рта у него появляется пена, он издает нечленораздельные звуки, а, утомившись от непрекращающегося длительное время приступа, он умолкает и потихоньку засыпает, выбившись из сил. Это классическое проявление эпилепсии, в медицине называемое генерализованным тонико-клиническим приступом. Зачастую заболевание сопровождается и другими симптомами, среди которых потеря сознания, неадекватные реакции на окружающих, замыкание в себе.
Время приступа может быть минимальным и занимать всего несколько секунд. Врачи утверждают, что такое состояние часто незаметно со стороны, его можно принять за рассеянность или проявленную невнимательность. Однако, если такая симптоматика имеет свойство повторяться с определенной периодичностью, близкие люди замечают настораживающие явления и обращаются к врачу. В медицине эти случаи называют абсансами.
Во время абсанса вы не заметите бьющегося в судорогах больного, а увидите лишь выпадающего из реальности человека не более чем на 30 секунд. Он не будет реагировать на окружающих людей, проявлять внимание к ним, отвлекаться на вопросы и посторонние раздражители. В это время он словно отдан себе и находится наедине с собственными мыслями. Важно вовремя обратить внимание на проявление такого поведения, так как в дальнейшем частота этих приступов увеличивается. Они могут возникать до нескольких десятков раз в день, что пугает окружающих.
У детей выделяются и ночные приступы, не похожие на традиционный приступ эпилепсии. Во время сна ребенку свойственно принимать необычные позы, в которых явно проступает повышенное напряжение определенных частей тела. Можно заметить, как перекашивается рот, как проснувшийся малыш пытается что-то сказать, но не может этого сделать из-за возникающих спазмов напряжения. Важно не ошибиться в том, что нарушения сознания имеют отношение к эпилептическим приступам. В случае с эпилепсией приступы всегда возникают спонтанно, без присутствия определенной причины. Предугадать их появление сложно, так как в большинстве случаев они появляются на пустом месте.
Причины эпилепсии – откуда берется приступ
ВОЗ группирует причины возникновения болезни по нескольким основным формам, в числе которых:
- Идеопатическая форма – заболевание имеет генетический характер и передается по наследству, иногда через несколько десятков поколений, что не дает возможности сразу выявить первопричину происхождения недуга. При этой форме нет органического поражения мозга, однако наблюдается специфическая реакция нейронов на внешние раздражители. Течение приступов нестабильно, припадки возникают без причины.
- Симптоматическая форма – существенное влияние на развитие заболевания оказывают травмы, опухоли, интоксикации организма, пороки развития. Приступ имеет внезапное проявление и может быть вызван даже малейшим раздражителем извне (инъекция, обида, сильное расстройство).
- Криптогенная форма – причина проявления импульсных очагов точно не идентифицирована.
Почему возникает болезнь? Каковы причины эпилепсии, вызывающие страшные судороги? Считается, что форм заболевания и причин его вызывающих существует великое множество. Причиной может быть сложно протекающая беременность, патологические роды, механические травмы беременной и малыша. В этих случаях эпилепсия возникает рано и проявляется на первом-втором годах жизни ребенка.
Несмотря на длительный период изучения болезни, нет уверенности в том, что эпилепсия в большинстве случаев возникает в виду наличия генетической предрасположенности. По статистике у 40% эпилептиков подтверждается наличие в анамнезе родственников с аналогичным недугом, однако это не дает права утверждать, что неблагоприятная наследственность всегда передается от поколения к поколению. Среди наиболее распространенных причин возникновения недуга также можно отметить:
- наличие черепно-мозговой травмы в прошлом;
- болезни паразитарного или вирусного происхождения, давшие осложнения в виде возникающих эпилептических припадков;
- недостаточное кровоснабжение мозга и вызванное им кислородное голодание;
- возникшие опухоли, абсцессы и образования неизвестной этиологии в различных отделах головного мозга.
Медицина не в состоянии определить точные причины возникновения эпилепсии в 70% случаев. Однако специально организованные исследования показали, что чувствительность мозговой ткани у больных эпилепсией людей в разы выше, чем у здоровых на одни и те же раздражители. Если здоровый человек не замечает воздействия определенного сигнала извне, то у больного ответной реакцией является эпилептический припадок.
По природе приступ представляет результат синхронного возбуждения нейронов головного мозга. Возбуждаются нервные клетки определенного участка коры – так называемого эпилептогенного очага, дающего реакцию. Причинами могут стать менингит, инсульт, алкоголизм, наркомания, рассеянный склероз. Доказано, что каждый 10-й алкоголик подвержен проявлению приступов эпилептического характера. Еще одна интересная тенденция – более чем 60% страдающих от эпилепсии людей испытали первый приступ болезни в возрасте до 18 лет.
Незнакомому с проблемой человеку легко перепутать истерию с эпилепсией. Припадки во многом схожи, однако имеют явные отличия. Истерический припадок является следствием сильного стресогенного влияния на психику. Он возникает как ответная реакция на расстройство, сильную обиду, огорчение, может стать следствием испуга или иных переживаний. Обычно истерика случается в присутствии других людей, она может длиться от 15 минут до пары часов, может сопровождаться судорожными движениями тела.
Человек в этом состоянии кричит, падает, совершает картинные действия на публику. Но если присмотреться, он не стремится причинить себе вред неосторожными движениями, не пытается нанести тяжелые повреждения и находится в состоянии сознания. Очнувшись от истерии, человек не испытывает оглушенности и сонливости, характерных для эпилепсии. Он быстро приходит в себя и начинает контролировать собственное поведение.
В случае легкого проявления эпилепсии приступ может выглядеть как короткая потеря связи с окружающим миром. У больного слегка подергиваются веки, конвульсивно дрожит лицо, наблюдается легкая пульсация мышц. Со стороны это состояние смотрится как погруженность в собственные мысли или глубокая задумчивость. Окружающие могут даже не заметить приступа. Более того, припадок может остаться незамеченным и для больного.
Отличительная особенность, означающая приближение приступа – наличие ауры – особой реакции организма. В качестве предупреждающих симптомов могут выступить повышенная температура, головокружение, беспричинное беспокойство и суетливость. Во время приступа больной ничего не понимает, не чувствует боли и дискомфорта. Приступ длится несколько минут, поэтому зачастую остается незамеченным для окружающих.
Доброкачественная и злокачественная эпилепсия
Болезнь эпилепсия делится на доброкачественную и катастрофическую (патологическую) форму протекания. Первая характеризуется редкими приступами, которые не оказывают пагубного влияния на развитие личности. Признается, что эта форма заболевания может самостоятельно пройти без назначения специализированного лечения и вмешательства врачей. Однако такой тип заболевания характерен исключительно для детской аудитории.
Для катастрофических форм эпилепсии свойственно другое название – эпилептические энцефалопатии. Наблюдается заболевание тоже только в детском возрасте, однако в отличие от доброкачественной эпилепсии протекает оно очень тяжело и сопровождается нарушениями речевых, нервно-психических функций. Болезнь оказывает существенное влияние на развитие личности и может стать причиной психического нездоровья.
Жизнь с эпилепсией – борьба за здоровье
Для нейтрализации проявлений эпилепсии врачи назначают лекарственные препараты, разные по силе и интенсивности воздействия, в зависимости от общей клинической картины заболевания. Их прием носит длительный характер и требует большой ответственности от больного. Пропускать прием рекомендованных врачом препаратов категорически запрещается. Даже доброкачественная форма эпилепсии может лечиться несколько лет до того, как пройдут ее проявления.
В случае наличия сложной формы заболевания прием лекарств ведется десятками лет. Не всегда можно излечить пагубное состояние, но можно добиться контроля над ним, что значительно облегчает жизнь и улучшает ее качество. Для пациента отсутствие приступов – возможность жить полноценно. Больной эпилепсией человек при отсутствии внезапных приступов и припадков может заниматься спортом, иметь различные увлечения, путешествовать по миру, узнавать традиции разных стран и культур. Физическая и интеллектуальная нагрузка, а также эмоциональное напряжение редко становятся провоцирующими проявление приступа факторами. Поэтому существенно ограничивать себя при благоприятном течении болезни не стоит.
За рубежом больным эпилепсией людям, у которых давно не наблюдаются приступы, наравне со всеми выдают водительские права и разрешение на вождение транспортного средства. Однако, избавившись на длительный срок от припадков, следует внимательно относиться к своему здоровью. Требуется соблюдать сбалансированный режим сна и бодрствования, отдыха и нагрузок. Категорически нельзя принимать алкоголь. С осторожностью следует выбирать род деятельности, стараясь избегать экстремальных занятий. Хоть вероятность приступа с помощью лекарств можно снизить, исключать риск его повторного проявления в будущем нельзя.
Беременность и эпилепсия – фактор осторожности
Период вынашивания плода – особенно ответственное время в жизни каждой женщины. Поэтому с большим вниманием нужно относиться ко всем возможным факторам риска, способным создать угрозу матери и развивающемуся в утробе ребенку. Если беременная женщина в детстве болела эпилепсией, которая впоследствии прошла, беспокоиться за безопасность ребенка нет причины. Иначе обстоит дело, когда разговор заходит о будущей роженице, страдающей недугом во время беременности. Она в обязательном порядке должна находиться на контроле у врача эпилептолога. Наблюдаются беременные женщины, страдающие эпилепсией, в соответствии со стандартами Международной лиги по борьбе с болезнью.
Считается, что прием прописанных доктором лекарственных средств и точное соблюдение рекомендаций специалиста дают 95% гарантии, что на свет появится здоровый ребенок, а процесс родов не вызовет негативной реакции организма. Более того, известно мнение профессиональных врачей, утверждающих, что беременность в некоторых ситуациях может смягчить течение эпилепсии и сделать проявление приступов более редким явлением.
Восприятие больного эпилепсией в обществе
Российское общество еще не привыкло к нормальному восприятию больных людей на улицах, в школах, государственных компаниях и коммерческих структурах. Поэтому случившийся внезапно приступ эпилепсии на виду у прохожих может стать серьезной психологической травмой для больного человека. Большинство страдающих недугом людей стремится скрыть собственную болезнь, умолчать о ней, не делать ее достоянием коллег па работе, соседей по дому, партнеров по бизнесу. К большому сожалению, эпилепсия воспринимается как какое-то постыдное клеймо, неполноценность, ущербность. Что говорить о простых людях, когда даже некоторые врачи считают, что болезнь в любом своем проявлении оказывает серьезное влияние на уровень интеллекта больного, нарушая и деформируя его. В реальности все обстоит иначе.
Основная часть больных эпилепсией не имеет никаких нарушений психики и расстройств личности. Это обычные люди, среди которых встречается достаточно профессионалов в той или иной отрасли. Тем обиднее воспринимается жестокость окружающих, отказывающих эпилептику в приеме в детский сад, школу, на работу.
С древности мало что поменялось в бытовом восприятии эпилептиков, когда о них говорили, как о людях, наделенных демоническими силами. Считалось, что они способны заразить простым касанием или вдыханием одного воздуха в помещении со здоровыми людьми. Однако не все придерживались этой точки зрения. Бытует и другое мнение, согласно которому эпилепсия – болезнь избранных. Ею болели Наполеон, Гай Юлий Цезарь, Александр Македонский. Эти великие личности творили историю, завоевывали континенты и города, вершили судьбы.
Сравнивая уровень социальной поддержки больных пациентов за рубежом и в России, следует отметить, что в нашей стране отсутствует законодательная база, отстаивающая права эпилептиков. За границей нормальным явлением считается наличие общественных организаций, лоббирующих интересы больных. С ними ведется активная информационная работа, в рамках которой специалисты разъясняют права, интересы и особенности жизни этих людей. В странах Европы эпилептики не воспринимаются обществом как изгои, на них нет клейма неполноценности.
Симптомы эпилепсии – учимся отличать приступ
Выглядеть болезнь может по-разному при различных формах течения заболевания. Зависит это от проявления патологического разряда в конкретной зоне головного мозга. Следствием его влияния могут стать речевые нарушения, сбой в координации движений, смена мышечного тонуса (нарастание и спад напряжения в мышцах), психические отклонения от нормы. Проявляться симптоматика может как в отдельно выраженных реакциях, так и в их комплексе. Рассмотрим несколько видов эпилепсии более подробно, чтобы изучить симптомы болезни.
Джексоновские приступы – поскольку раздражается четко локализованная зона головного мозга, симптомы носят конкретный характер проявления и затрагивают определенную группу мышц. Внезапно возникшее психомоторное расстройство непродолжительно и длится обычно несколько минут. У больного наблюдается спутанное сознание, потеря контакта с окружающими людьми. Он не осознает, что подвергся эпилептическому приступу, поэтому отклоняет предложенную со стороны помощь. Слабые судороги или небольшое онемение начинают проявляться в конечностях — кистях рук, голенях, стопах. Если судороги распространяются по всему телу или захватывают большую его часть, наступает генерализованный или большой судорожный припадок, для которого характерны:
- Предвестники в виде состояния тревожности и беспокойства, возникающие за несколько часов до начала приступа. Нервное возбуждение больного носит нарастающий характер.
- Тонические судороги, когда голова больного запрокидывается назад, мышцы тела напрягаются, тело вытягивается в своеобразную дугу, напоминающую по форме лук. Остановившееся дыхание перекрывает доступ кислорода в легкие, лицо больного приобретает синюшний оттенок. Фаза длится не более 30 секунд, в редких случаях достигает минуты.
- Клонические судороги, при которых наблюдается ритмичное сокращение мышц тела. Идет усиление слюноотделения, выступает пена изо рта. Фаза длится не более 5 минут, после чего судороги уходят. Дыхание восстанавливается, пропадает отечность с лица и проявившаяся от недостатка кислорода, уходит синюшность кожных покровов.
- Стопор – резкое расслабление мышечного корсета, возможные непроизвольные выделения мочи и кала. Больной может утратить сознание и упасть в обморок. Фаза по длительности достигает получаса. Рефлексы в это время отсутствуют.
- Сон.
После припадка больного несколько дней могут преследовать головные боли и головокружения. В это время характерно проявление мышечной слабости.
Малые приступы – имеют более мягкое проявление. Во время их протекания наблюдается подергивание лицевых мышц, резкое расслабление или, напротив, приведение в тонус мышечного корсета тела. Сознание не утрачивается, возможен абсанс. Больной может закатить глаза, замереть на непродолжительное время. Эти приступы наиболее часто проявляются в дошкольном возрасте. После их окончания больные не могут вспомнить о том, что произошло недавно.
Эпилептический статус – наиболее страшное состояние, при котором требуется незамедлительная медицинская помощь из-за нарастающей гипоксии головного мозга. Последовательное проявление целой серии приступов сопровождается отсутствием сознания, сниженным тонусом мышц, отсутствием рефлекторных проявлений организма.
Следует отметить, что любые эпилептические приступы начинаются спонтанно и также внезапно завершаются.
Какие обследования нужно пройти
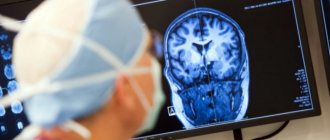
Перед тем, как диагностировать заболевание, врач проводит осмотр больного, заполняет карту его здоровья, выявляет факторы риска, связанные с наличием в анамнезе родственников, страдавших эпилепсией. Выявляются системные и хронические болезни пациента, проверяется и внимательно изучается симптоматика проявившихся приступов. Изучается частота возникновения припадков, их сила, интенсивность и продолжительность. Для этого опрашивается сам пациент и близкие ему люди. Это помогает детально восстановить картину, так как в большинстве случаев больной не помнит, что с ним произошло. В дополнение к указанному комплексу мер, эпилептолог направляет больного на электроэнцефалографию, в результате которой ведется импульсная запись деятельности головного мозга и активности нейронов. Могут также применяться компьютерная и магнитно-резонансная томограммы.
Прогнозная карта заболевания
При условии, что эпилепсия была своевременно выявлена и получила грамотное лечение, жизнь без приступов наблюдается в 80% случаев. Эти люди активны, социальны, полноценно развиты. Многие из них на протяжении жизни придерживаются лекарственной терапии недуга по рекомендованному врачом графику. Они принимают специальные медикаментозные средства, нейтрализуя возможность проявления приступов. Список препаратов, а также дозировка средств определяются лечащим врачом в зависимости от формы и характера течения заболевания. Больные с генерализованными тонико-клоническими приступами нуждаются в постоянном уходе и контроле со стороны близких родственников, так как в случае развития припадка велика вероятность летального исхода при неблагоприятном стечении обстоятельств.
Лечение эпилепсии – этапы терапии
Стойкая ремиссия достигается в 80% случаев лечения эпилепсии. Около 35% удается избавиться от болезни насовсем при поддержке врачей и близких родственников. При первичной постановке диагноза вовремя проведенный курс медикаментозной терапии помогает заглушить припадки на несколько лет вперед или нейтрализовать заболевание полностью в большинстве случаев.
Содержание терапевтического курса зависит от формы заболевания, проявляющейся симптоматики, возраста больного и общего состояния его здоровья. Лечится эпилепсия консервативной методикой или путем хирургического вмешательства. Второго метода врачи чаще всего стараются избежать, так как при грамотном назначении лекарств и их своевременном приеме удается добиться успешного результата в 90% случаев. Медикаментозное лечение строится на соблюдении основных этапов терапии:
- Диагностика эпилепсии с определением типа и формы болезни для грамотного подбора действенного лекарственного средства.
- Выявление первопричин возникновения болезни. В случае проявления симптоматической формы заболевания проводится детализированное обследование головного мозга, выявляются аневризмы, злокачественные опухоли, доброкачественные новообразования.
- Разработка графика мероприятий по исключению факторов риска для предупреждения развития приступов. Необходимо исключить стрессогенные факторы, минимизировать ситуации умственного и физического переутомления, приема алкогольных напитков, переохлаждения и перегрева организма.
- Купирование приступов оказанием незамедлительной помощи, приемом противосудорожных и иных лекарственных средств, выписанных врачом.
Основной задачей лечащего врача является информирование родственников, осуществляющих уход за больным, о правильном поведении во время периодов судорог, приступов эпилепсии. Своевременная помощь поможет защитить больного от травм и предупредить летальный исход там, где его можно избежать.
Омега-3 лечит эпилепсию и уменьшает приступы
Об этом свидетельствуют данные проведенного калифорнийским университетом США исследования. Выборка составила 24 человека, больных эпилепсией и подверженных возникновению судорог. Результат эксперимента показал, что ежедневно потребляемые в пищу кислоты Омега-3 помогают сократить проявление эпилептических припадков до 36%. Поступление полезного вещества в организм происходило благодаря капсулам рыбьего жира. По времени исследование растянулось на 2.5 месяца. Кроме уменьшения симптоматики эпилепсии и снижения возбудимости мозговых клеток у больных наблюдалась нормализация артериального давления в организме.
Принимать Омега-3 можно не только в виде капсул. Способствует поступлению в организм полезного элемента употребление в пищу морской рыбы жирных сортов. К ним относится сельдь атлантическая, скумбрия, сардина, форель, тунец, лосось. Хорошо проявили себя всевозможные БАД, основанные на использовании Омега-3 в своем составе.
Катогенная диета для эпилептиков творит чудеса
Врачи сходятся во мнении, что катогенная диета позволяет эпилептикам улучшить качество жизни, смягчив проявление приступов и сделав их более редкими. Запрещена методика детям до года. Поскольку потребление пищи идет по строго регламентированным нормам, назначать диету может только врач после полного изучения клинической картины пациента.
Длительное ограничение в питании позволяет снизить частотность проявления припадков. Известны случаи, когда после применения катогенной диеты симптомы эилепсии полностью исчезали. Однако агрессивный характер диеты позволителен далеко не всем. Врач должен тщательно отслеживать состояние больных, чутко реагировать на любые изменения в самочувствии. Суть диеты заключается в голодании. В первые три дня больному предлагается принимать исключительно простую воду без газов. В этот период сокращается физическая активность, может поддерживаться постельный режим.
Начиная с четвертого дня, пациент понемногу вводит в собственный рацион твердые продукты, в роли которых выступают куриная грудка, яйца, сосиски, творог. В эти дни голодание запрещено. Есть нужно маленькими порциями, не менее 5-6 раз в день. Продукты тщательно рассчитываются. В итоге в «съедобные» дни недели должно получиться меню со следующими пропорциями: 4 доли жиров/1 доля белков/1 доля углеводов. Нельзя принимать в пищу картофель, свеклу, крупы, хлеб, макароны, морковь.
Для детей с эпилепсией от года до 12-ти лет катогенная диета трансформируется. Диетологи включают в рацион молочные коктейли, приготовленные по особому рецепту. Главная задача диеты – научить пациентов употреблять в пищу продукты, богатые жирами. Жиры обладают противоэпилептическими свойствами, поэтому помогают организму более эффективно бороться с недугом.
Во время катогенной диеты разрешается употребление в пищу кисломолочных и молочных продуктов, нежирного мяса индейки и курицы, морской рыбы, яиц, жирного творога, овощей, чая и кофе со сливками. Рекомендуется пить много воды для вывода шлаков и продуктов распада. В интернете можно встретить много рецептов катогенной диеты, что позволит сделать ее более интересной и оригинальной.
Рецепты народной медицины в борьбе с эпилепсией
Народная мудрость предлагает свои средства борьбы с эпилептическими припадками. Однако увлечение рецептами может носить губительный характер, если не согласовать их с лечащим врачом или пренебречь традиционной медикаментозной медициной. В числе наиболее популярных народных средств находятся:
Каменное масло, богатое витаминами, минералами и микроэлементами. Отличается ярко выраженными свойствами спазмолитического и иммуномодулирующего характера. Наибольшее распространение получил «Сибирский» рецепт борьбы с недугом. Согласно ему 3 грамма масла разводится в 2-х литрах воды. Раствор принимается до еды в течение месяца трижды в сутки, не чаще одного раза в год полным курсом.
Травяной порошок, для приготовления которого берутся равнозначные доли сушеного пиона, солодки и ряски. Растереть сырье можно, воспользовавшись блендером, ступкой или кофемолкой. Принимается средство по половине чайной ложки вместе с таблеткой дифеина трижды в сутки до 2-х недель, после которых следует неделя перерыва и повторение двухнедельного графика. Всего рекомендуется проводить три курса. Поскольку средство включает лекарственный препарат, стоит получить рекомендацию врача на его прием.
Марьин корень используется в виде спиртовой настойки лепестков. Благоприятное влияние настойка оказывает при неврастении, параличах, эпилепсии. Настаивается 3 столовых ложки раствора в бутылке водки в течение месяца. Принимается во время еды трижды в сутки по чайной ложке.
В интернете можно найти множество рецептов, благодаря которым лечится эпилепсия и нейтрализуются приступы. По словам врачей натуропатов хорошо помогают такие травы, как Синюха Голубая, Борщевик, Шикша, Чернобыльник, Душица, Костяника, Зверобой и Лабазник. Однако подбор трав лучше осуществлять вместе с врачом в индивидуальном порядке. Неправильно назначенная терапия способна затянуть сроки коррекции эпилепсии и пагубно отразиться на общем состоянии организма.
Фитотерапевты утверждают, что лекарственные растения могут дать хороший результат, но применять их нужно длительный срок. Способствует долгому приему накопительный эффект от положительного действия растительных компонентов. Порой гомеопатическое лечение длится несколько лет.
Кроме трав известны также мануальные техники лечения эпилепсии, пришедшие к нам из рецептов народной мудрости. Во время приступа рекомендуется прижать левую руку эпилептика к полу, одновременно с этим наступив на левый мизинец ноги больного. Осуществить это легко, когда больной находится во время приступа в лежачем положении. Кроме указанных рецептов встречаются техники, основанные на обонянии. Рекомендуется постоянно размещать в комнате эпилептика смолу мирры, которую можно купить в церкви. С помощью чудесного вещества лечили в давние времена священники. Смола успокаивает нервную систему, благоприятно сказывается на настроении и гармонизирует эмоциональный фон.
Медикаментозная терапия при эпилепсии – обязательное соблюдение условий
Прием лекарственных препаратов в точном соответствии с дозировкой и графиком позволяет взять приступы эпилепсии под контроль. Пропуски приема таблеток и отсутствие системности в лечении создают существенные риски для появления эпилептических припадков. При консервативном лечении в обязательном порядке требуется соблюдать следующие условия:
- соблюдать график приема лекарственных средств и точную дозировку, рекомендованную врачом;
- избегать самолечения и использования любых препаратов без согласования с лечащим врачом. Если знакомые рекомендовали средство или провизор в аптеке расхвалил новый препарат, обсудите возможность его приема со специалистом, осуществляющим ваше лечение;
- нельзя прекращать терапию в моменты, когда удалось достичь стойких результатов. Самостоятельное решение об отмене препарата может спровоцировать приступ. Отменить прием может только эпилептолог или невропатолог.
Больной обязан оповещать наблюдающего за лечением врача о проявлении нестандартных реакций организма на внешние или внутренние раздражители. При появлении несвойственных ранее симптомов следует оповестить о них доктора незамедлительно.
Основная масса больных эпилепсией людей успешно справляется с приступами посредством приема лекарственных средств, выписанных врачом. Правильно подобранный препарат и грамотная его дозировка могут приостановить развитие болезни на долгие годы, заставив пациента забыть о проявлявшихся ранее приступах. Согласно стандартной практике, врач изначально назначает минимальную дозу противоэпилептического препарата, после чего наблюдает за пациентом. В случае невозможности предотвращения приступов малыми дозами, дозировка увеличивается. Как только стойкая ремиссия наступает, успешно подобранная дозировка закрепляется в графике приема лекарств больного.
В числе назначаемых лекарств находятся карбоксамиды, вальпроаты, фенитоины, фенобарбитал. При этом
Как это делается?
При назначении кетогенной диеты рацион для каждого ребенка рассчитывается только врачом строго индивидуально с учетом диагноза, возраста и веса ребенка, его пищевых потребностей. Расчет диеты ведется в соответствии со специальными программами, разработанными в ведущих клиниках мира (клиника Университета Джона Хопкинса в США, ряд клиник ведущих университетов стран Европы и Америки). Содержание в пище основных питательных веществ (белков, жиров, углеводов) подбирается в определенном соотношении, которое определяет врач. В ходе лечения это соотношение может меняться, поэтому необходимо постоянное наблюдение больного лечащим врачом, который при необходимости проводит коррекцию диеты. В рацион пациента включаются различные виды жирных продуктов — бекон, жирные сливки, растительные масла, например, льняное. В тех странах, где применение кетогенной диеты нашло широкое применение, пищевая промышленность выпускает множество специальных продуктов, которые могут обеспечить разнообразное и полноценное меню. Для начинающих курс лечения диетологами разработаны специальные молочные коктейли с большим количеством жира, которые дети могут не только пить, но и есть в замороженном виде как мороженое. Это помогает ребенку привыкнуть к жирной пище и создает необходимые биохимические изменения в организме, которые обеспечивают противоэпилептический эффект. В ходе лечения от врача требуется большое искусство составления меню, иначе ребенку быстро надоест однообразное питание, и он может вообще отказаться от еды. Во время различных заболеваний, например, простуды, всегда изменяется обмен веществ. Это может привести к снижению эффективности кетогенной диеты. Во время таких состояний обязательно нужно проконсультироваться с лечащим врачом, чтобы он скорректировал меню.
Институт детской неврологии и эпилепсии
На протяжении многих веков продолжается поиск различных методов лечения эпилепсии. Антиэпилептические препараты высокоэффективны при эпилепсии, но они обладают разнообразными, порой весьма серьезными, побочными эффектами. Необходимо учитывать еще и тот факт, что при тяжелых приступах врачи вынуждены назначать несколько лекарств одновременно, а значит, увеличивается вероятность появления токсических эффектов.
Ученые постоянно стремятся к созданию новых эффективных и безопасных методов лечения эпилепсии. Существует метод лечения тяжелых форм эпилепсии, который почти не обладает побочными действиями и может быть сравним по эффективности с современными лекарственными препаратами. Это так называемая кетогенная диета, которая сегодня широко распространена в странах Европы и Америки. Обычно кетогенную диету применяют при тяжелых, трудно поддающихся лечению формах эпилепсии, в том числе, при синдроме Леннокса-Гасто и парциальных формах эпилепсии. Диета была разработана в 20-х годах прошлого века в США, когда диетологи и педиатры обратили внимание на особые биохимические процессы, происходящие в организме человека при голодании, приводящие в итоге к урежению эпилептических приступов.
С помощью голодания эпилепсию пытались лечить эпилепсию еще в средние века (тогда это называлось «лечение молитвой и постом»), причем иногда эта практика действительно приводила к улучшению состояния больных. Кетогенная диета не требует длительного голодания, тем более, что для маленького ребенка было бы чрезвычайно трудно воздержаться от еды хотя бы на сутки. Основное содержание нового метода лечения — это специальным образом рассчитанный рацион ребенка, в котором снижено количество углеводов (сахара) и основную массу пищи составляют жиры. При переваривании пищи жиры превращаются в специфические продукты обмена, так называемые кетоновые тела, которые попадают в головной мозг и обеспечивают противосудорожный эффект. При назначении кетогенной диеты рацион для каждого ребенка рассчитывается только врачом строго индивидуально с учетом диагноза, возраста и веса ребенка, его пищевых потребностей. Содержание в пище основных питательных веществ (белков, жиров, углеводов) подбирается в определенном соотношении, которое определяет врач. В ходе лечения это соотношение может меняться, поэтому необходимо больной должен постоянно находиться под наблюдением лечащего врача, который при необходимости проводит коррекцию диеты.
В рацион пациента включаются различные виды жирных продуктов — бекон, жирные сливки, растительные масла (например, льняное). В тех странах, где применение кетогенной диеты нашло широкое применение, пищевая промышленность выпускает множество специальных продуктов, которые могут обеспечить разнообразное и полноценное меню. Для начинающих курс лечения диетологами разработаны специальные молочные коктейли с большим количеством жира, которые дети могут не только пить, но и есть в замороженном виде как мороженое. Это помогает ребенку привыкнуть к жирной пище и создает необходимые биохимические изменения в организме, которые обеспечивают противоэпилептический эффект.
В процессе лечения от врача требуется большое искусство составления меню, иначе ребенку быстро надоест однообразное питание и он может вообще отказаться от еды. Обычно кетогенную диету применяют у детей от 1 до 12 лет, однако есть сведения о ее эффективности и у взрослых, а также у детей первого года жизни, начиная с 4-месячного возраста. В раннем возрасте (до 1 года) трудно подобрать необходимые продукты, которые бы позволили ребенку нормально расти и развиваться.
Применение кетогенной диеты позволяет снизить частоту эпилептических приступов (в некоторых случаях — добиться полной ремиссии), улучшить память, внимание пациентов. Кроме того, важным достоинством кетогенной диеты является возможность снижения дозы принимаемых антиэпилептических препаратов, позволяющее избежать их побочных действий. У отдельных пациентов эффект кетогенной диеты может быть столь выраженным, что позволяет полностью отменить препараты.
Эффект от кетогенной диеты наступает постепенно в течение первых 3 месяцев после начала ее применения. Обычно требуется длительное лечение (в течение нескольких лет, чаще 2-3 года), по окончании которого в основном наблюдается стойкое улучшение, сохраняющееся и при обычном режиме питания. Таким образом, нет необходимости использовать кетогенную диету всю жизнь.
Побочных эффектов у кетогенной диеты мало. В основном, — это временные нарушения функции желудочно-кишечного тракта (запоры) и недостаток некоторых витаминов, что легко поддается коррекции с помощью современных витаминно-минеральных комплексов. Неудобствами можно считать необходимость ежедневного контроля питания ребенка, подбор специальных продуктов и исключение из пищи сахара, что вызывает особый протест пациентов.
Иногда высказываются опасения о том, что при использовании высокожирных продуктов возрастает вероятность атеросклероза. Видимо, такие явления могут наблюдаться у людей с наследственной предрасположенностью, но проявлений атеросклероза у детей, получавших кетогенную диету, до сих пор не обнаружено, тем более, что после окончания курса диеты все биохимические процессы быстро приходят в норму.
В настоящее время в разных странах мира создается все больше новых центров, занимающихся кетогенной диетой. Еще раз следует подчеркнуть, что назначение и прием кетогенной диеты осуществляется только под контролем врача, специализирующегося в области данного метода лечения.
Наш Центр не занимается лечением эпилепсии с помощью метода кетогенной диеты. Этот метод в России не разработан. Первый опыт применения кетогенной диеты получен в Научно-практическом центре медицинской помощи детям в Солнцево (ул.Авиаторов 38).
Возможна консультация во Франции (д-р О.Дюлак) для подбора кетогенной диеты.
Кому можно назначать кетогенную диету?
Обычно кетогенную диету применяют у детей от 1 до 10-12 лет, однако есть сведения о ее эффективности и у взрослых, а также у детей начиная с 4-х месячного возраста. Но в раннем возрасте, т.е. до 1 года трудно подобрать необходимые продукты, которые бы позволили ребенку нормально расти и развиваться. У взрослых применение кетогенной диеты более затруднительно, чем у детей. Это связано с тем, что организм ребенка в большей степени способен приспосабливаться к новым условиям, при этом процессы обмена веществ у взрослых и детей несколько отличаются. Точного механизма действия кетогенной диеты на сегодняшний день не обнаружено, однако многочисленные научные исследования показывают ее высокую эффективность при различных, в том числе тяжело протекающих формах эпилепсии, кроме случаев с органическим поражением мозга (например, диета неэффективна при эпилептических приступах, возникших после травмы головного мозга).
Инновационная медицина Лечениеэпилепсии
Русский Медицинский Сервер / Лечение эпилепсии / Кетогенная диета при эпилепсии
Кетогенная диета является одним из старых методов, который применяется для лечения эпилепсии. Она предназначена для изменения метаболизма в организме пациента таким образом, чтобы в качестве энергетического топлива использовались не углеводы, а жиры. Это ведет к тому, что в крови повышается уровень так называемых кетоновых тел. Было выяснено, что у некоторых пациентов с эпилепсией при таком типе обмена веществ число эпилептических приступов снижается либо они вовсе прекращаются.
Смысл кетогенной диеты заключается в резком снижении в пище углеводов и увеличении количества жиров. При этом, когда жиры становятся основным источником энергии, в крови растет уровень продуктов их распада – кетоновых тел. Пациент должен строго следовать данной диете, так как ее нарушение снижает ее эффективность и весь смысл диеты. Обычно, дети на такой диете плохо набирают вес. Однако, постепенно, ребенок растет и набор веса следует тщательно контролировать.
При кетогенной диете соотношение жиров к белкам и углеводам обычно составляет 4 к1, либо, иногда 3 к 1. Последнее соотношение чаще всего применяется в случаях, когда пациенту требуется более высокое содержание углеводов и белков в пище.
Кетогенная диета применяется в основном у детей с генерализованными приступами, когда медикаментозное лечение неэффективно, например, при синдроме Леннокса-Гасто. Этот тип эпилепсии характеризуется генерализованными приступами, тонико-клоническими припадками и падениями с судорогами, встречается часто у детей с другими неврологическими расстройствами, например, ДЦП или задержкой умственного развития. Для нее также характерна низкая эффективность лекарственной терапии. Именно у таких пациентов кетогенная диета может быть эффективна. Чаще всего она применяется у детей в возрасте от 2 до 12 лет с генерализованными типами эпилепсии, когда противоэпилептические препараты малоэффективны. Недавние исследования также подтвердили, что такая диета может быть эффективна при парциальных приступах.
Обычно кетогенная диета начинается с определенного периода голода, пока организм не начнет синтезировать кетоновые тела. Этот период пациент должен находиться в стационаре, чтобы врач мог контролировать побочные эффекты такой диеты (рвота, тошнота, снижение уровня сахара крови, обезвоживание и приступы). Кроме того, врач может скорректировать дозу противоэпилептических препаратов на данный момент для предупреждения седативного эффекта.
Для оценки эффективности кетогенной диеты у пациента с эпилепсией отводится 2 месяца. Если диета эффективна в снижении частоты и силы приступов, пациент продолжает ее соблюдать в течение двух лет. В течение этого периода может быть снижена доза противоэпилептических препаратов.
Кетогенная диета позволяет снизить количество эпилептических приступов в два раза у половины детей с этим недугом. Гораздо реже – 10-15% — может наступить полная ремиссия.
Пациенты, соблюдающие кетогенную диету, должны находиться под контролем диетолога и невролога или эпилептолога, которые специализируются в области кетогенной диеты.
У взрослых пациентов с эпилепсией кетогенная диета редко применяется, хотя имеются некоторые исследования, в которых выявлена эффективность (правда, в меньшей степени) у них такой диеты. Сегодня все еще ведутся исследования по оценке эффективности при эпилепсии измененной кетогенной диеты, в частности, диеты Аткинса.
Сама по себе кетогенная диета может также иметь некоторые побочные эффекты. В частности, в самом начале пациент может испытывать некоторую вялость, слабость, что связано с адаптацией к снижению углеводов в пище.
При кетогенной диете имеется некоторый риск камнеобразования в почках, повышение уровня холестерина в крови, обезвоживания, снижения прибавки веса тела у ребенка, запоров и переломов костей, что связано со снижением уровня потребляемых витаминов и кальция.
Поэтому, при кетогенной диете пациент обязательно должен принимать витаминно-минеральные комплексы для восполнения дефицита микро- и макроэлементов и витаминов, которые не поступают с фруктами и овощами.
При отмене кетогенной диеты важно делать это постепенно, обычно в течение нескольких месяцев. Отмена кетогенной диеты, так же, как отмена медикаментозной терапии при эпилепсии, может сопровождаться ухудшением самочувствия пациента, а также увеличением частоты эпилептических приступов.
+7 (925) 50 254 50 – Лечение эпилепсии
ЗАПРОС в КЛИНИКУ
Когда наступает эффект от диеты?
Эффект от использования кетогенной диеты наступает постепенно в течение первых 3-х месяцев после ее начала. Обычно требуется длительное лечение (в течение нескольких лет, чаще 2-3 года), по окончании которого в основном наблюдается стойкое улучшение, сохраняющееся и при обычном режиме питания. Таким образом, нет необходимости использовать кетогенную диету всю жизнь. Во многих случаях положительный эффект заметен уже на первой-второй неделе лечения. Однако иногда в течение одного-двух месяцев применения диеты никакого действия не заметно — в этом случае еще рано делать выводы о неэффективности лечения, возможно, врачу нужно более тщательно рассчитать биохимические показатели.
Насколько эффективна кетогенная диета?
По разным данным, приблизительно до 60-80% случаев применение кетогенной диеты снижает количество приступов более, чем на 50%, из них у 40% больных отмечено уменьшение числа приступов более, чем на 90%. Как и при использовании всех методов лечения, нельзя ожидать положительного эффекта у всех пациентов. Так, минимум у 20-30% больных кетогенная диета неэффективна. Некоторые врачи сравнивают эффективность диеты с эффективностью многих широко применяемых антиэпилептических препаратов, но при этом не следует забывать, что кетогенная диета не является самостоятельным методом лечения эпилепсии, она скорее представляет собой дополнительный способ борьбы с приступами, позволяющий попытаться снизить дозы лекарств и избежать тяжелых побочных эффектов, которые возникают при приеме некоторых антиэпилептических препаратов, применяемых в лечении тяжелых форм эпилепсии.
Побочные эффекты и проблемы при использовании кетогенной диеты
Побочных эффектов у кетогенной диеты крайне мало, в основном это временные нарушения функций желудочно-кишечного тракта (запоры) и недостаток некоторых витаминов, что легко поддается коррекции с помощью современных витаминно-минеральных комплексов. Неудобствами можно считать необходимость ежедневного контроля питания ребенка, подбор специальных продуктов и исключение из пищи сахара, что вызывает особый протест пациентов. Но при соответствующем обучении родители больного могут научиться разнообразить меню таким образом, чтобы не вызвать быстрого «приедания», а дефицит сладкого восполняется использованием специальных заменителей сахара, которые сейчас имеются в большом ассортименте. Иногда высказываются опасения о том, что при питании высокожирной пищей возрастает вероятность атеросклероза. Видимо, такие явления могут наблюдаться у людей с наследственной предрасположенностью, но проявлений атеросклероза у детей, получавших кетогенную диету до сих пор не обнаружено, тем более что после окончания курса диеты все биохимические процессы быстро приходят в норму. Во многих странах родители детей, получающих кетогенную диету, объединяются между собой для обмена литературой, информацией и рецептами.
Диета при эпилепсии
Кетогенная диета (или кетодиета) — это особое меню, состоящее преимущественно из жиров и белков, при этом в список разрешённых компонентов включены и углеводы, но в ограниченном количестве. Примерные пропорции жира и белка составляют 3:1 и 4:1.
В чём суть такого рациона:
- Головной мозг вбирает в себя только глюкозу (она поступает из углеводов), которая насыщает, питает и придаёт сил. Получив энергию, мозг активизирует все свои возможности, распространяя импульсы по нервным волокнам. Импульсы становятся провокаторами активных неврологических действий, эпилептических приступов.
- Большое количество жиров и белков, поступающих в организм, запускают процесс их распада, во время которого печень активно выделяет кетон. При этом углеводов настолько мало, что они не могут навредить.
- Кетон — это органическое вещество, которое полностью заменяет глюкозу, при этом безвредно для организма. На сжигание сахара мозг тратит огромные ресурсы, что приводит к усталости, слабости, неврологическим расстройствам. Кетон становится той самой энергией, которая необходима для поддержания здоровья.
Таким образом, жирные продукты становятся источником энергии и одновременно угнетают нервные импульсы. Сейчас кетодиета популярна как способ похудения, но врачи не рекомендуют применять её без особой надобности.
Какие продукты можно есть
Несмотря на ограничения в еде, список разрешённых продуктов достаточно обширный:
- сливочное и растительное масло;
- жирный творог, сливки;
- сметана, майонез;
- молоко, кисломолочка;
- жареные и варёные желтки;
- морская рыба и морепродукты;
- жирное мясо, курица;
- свежие фрукты;
- авокадо;
- зелень, овощи;
- мясной бекон;
- твёрдый сыр;
- наваристый бульон;
- зелёный чай.
Рекомендуются супы, салаты с майонезом, мясные котлеты. Утром желательно есть яичницу, можно добавить сливки или сметану.
Особенности питания у детей
Кетодиета изначально была разработана для детей с эпилепсией. Придерживаться низкоуглеводного рациона можно в возрасте с 1 года — до этого не рекомендуется ограничивать питание из-за риска задержки физического и умственного развития, а также гипогликемии (резкого падения уровня сахара в крови). Обязательно требуется наблюдение врача.
В первые 1-3 недели возможны быстрая потеря веса, усталость и переутомление, перепады настроения. Недостаток углеводов у детей может привести к снижению скорости роста, поэтому придётся дополнительно принимать витаминные и минеральные комплексы (кальций, магний, фолиевая кислота, витамины B и D). Кроме того, в начале диеты ребёнку дают ультражирные напитки, чтобы подготовить организм к поступлению большого количества жира.
Особенности питания у взрослых
Пищевые ограничения у взрослых могут вызвать некоторые расстройства и осложнения, так как организм уже привык к определённому рациону. Именно поэтому врачи рекомендуют начинать кетогенное лечение в стационаре клиники — здесь больной будет под наблюдением специалистов, которые своевременно окажут медицинскую помощь в случае осложнений.
Кетодиета начинается с голодания — первые 3-4 дня больной пьёт только простую воду без газа. Также нежелательно есть позднее, чем за 3 часа до сна. Это необходимо для того, чтобы безболезненно перестроить обменные процессы и не навредить работе желудочно-кишечного тракта. Любые продукты вводят постепенно и наблюдают за состоянием человека. При появлении положительных результатов диету продолжают, если возникают побочные эффекты — приостанавливают или меняют меню.
Длительность диеты
Срок диетолечения зависит от возраста, типа и стадии болезни, реакции организма на новое меню. Чтобы полностью привыкнуть к низкоуглеводному рациону, детям понадобится 2-4 недели, взрослым — 1-3 недели. Длительность курса определяет только лечащий врач. В среднем, придерживаться диеты нужно от 6 месяцев до 2 лет, но за это время больной привыкает питаться жирной и белковой пищей уже подсознательно. Периодически придётся сдавать анализы и проходить инструментальную диагностику, чтобы врач мог проследить динамику выздоровления.
С чем связан всплеск интереса к кетогенной диете?
В США до 80-х годов диету применяли только в некоторых университетских клиниках, так как большинство врачей не имели достаточной информации о принципах использования диеты. Открытие новых противоэпилептических лекарств каждый раз приносило надежду на все более полное излечение самых разных больных, но со временем ученые начали искать дополнительное средство, которое могло бы оказаться эффективным при разных формах эпилепсии и не вызывать тяжелых побочных эффектов, свойственных некоторым лекарственным препаратам, применяемым в лечении тяжелых форм эпилепсии. В это время в прессе начали появляться сообщения об эффективности забытого метода лечения, изобретенного еще в начале нашего столетия. Начали создаваться новые центры, занимающиеся кетогенной диетой, появилось большое количество научных публикаций на эту тему в ведущих медицинских изданиях. Сегодня центры кетогенной диеты имеются во всем мире, в том числе и в бывших социалистических странах — Польше, Чехии, а также в странах Латинской Америки.
Альтернативные методы в лечении эпилепсии
Дата публикации: 21 апреля 2021. Категория: Новости и объявления.
Не менее 5% населения земного шара хотя бы однажды в жизни перенесли эпилептический приступ. На сегодняшний день в Шурышкарском районе на диспансерном учёте у врача — невролога состоит 57 человек, страдающих заболеванием «Эпилепсия».
Среди этих людей, в том числе 15 детей. Некоторым из них удастся «перерасти» это расстройство, но большинство будет вынуждено вести борьбу с болезнью на протяжении жизни. Каждый пациент с заболеванием эпилепсия, знает о том, как важно соблюдать некоторые ограничительные меры в своих ежедневных действиях, что бы вольно или невольно, не причинить себе вред. Тоже касается и строгого контроля над приёмом противоэпилептических препаратов. НО! Даже правильно подобранная терапия, как минимум в 30% случаев не обеспечивает полного прекращения эпилептических припадков. В связи с этим, альтернативные подходы к лечению эпилепсии сегодня актуальны во всём мире.
Фитотерапия.
Средства на основе лекарственных растений используют, как правило, в составе комплексного лечения, (дополнения к противоэпилептическим препаратам). Ряд лекарственных растений: ромашка, пассифлора, валериана, за счёт своего успокаивающего эффекта могут способствовать повышению эффективности основной терапии. По некоторым данным экстракт зверобоя также помогает снизить частоту приступов при эпилепсии. Однако, при использовании лекарственных растений следует соблюдать осторожность и проконсультироваться с врачом.
Борьба с гиповитаминозом.
Дефицит витамина В6 может способствовать развитию судорог. В составе комплексного лечения эпилепсии часто применяют поливитамины, содержащие витамин В6, витамин Е, магний, фолиевую кислоту. Длительный приём противосудорожных препаратов, сам по себе, может способствовать снижению в плазме крови содержания различных витаминов, в том числе витаминов D и Е.
Диетотерапия: кетогенная диета.
Особенность кетогенной диеты — низкое содержание углеводов, высокое содержание жиров и умеренное — белков. Потребление такой пищи способствует выработке кетонов, повышенный уровень которых приводит к уменьшению частоты эпилептических приступов. Оптимальные результаты кетодиета показывает при использовании её у детей и молодых людей с тяжёлым течением эпилепсии. У 50% пациентов, придерживающихся кетодиеты, отмечается уменьшение количества приступов эпилепсии, причём эффект остаётся даже при переходе на стандартный рацион. Классическая кетогенная диета несбалансированна. Она содержит очень небольшие порции свежих фруктов и овощей, злаков и богатых кальцием продуктов. Рекомендуют дополнительно к кетодиете вводить в рацион витамины В, кальций, витамин D в составе поливитаминов.
Диета Аткинса.
Особенность диеты Аткинса — высокобелковые и низкоуглеводные продукты. Наиболее распространенным побочным эффектом этого рациона становится запор, что связано с уменьшением объёма жидкости в организме. При диете Аткинса разрешены мясо, включая свинину и говядину, а так же жирная рыба, морепродукты, яйца, жирные молочные продукты, орехи, оливковое масло. К числу запрещённых продуктов относятся сахар, в том числе и в составе напитков, пирожные, конфеты, пшеница и рис, обезжиренные продукты и бобовые. Людям, соблюдающим диету Аткинса, противопоказаны фрукты и овощи с высоким содержанием углеводов — бананы, яблоки, виноград, морковь.
Техника релаксации.
Известно, что стресс и беспокойство повышают судорожную активность, поэтому ряд альтернативных методик, при лечении эпилепсии, направлен на улучшение эмоционального состояния. Существует много практик, которые помогают расслабиться, успокоиться, нормализовать сон. Одна из популярных методик — йога, основанная на дыхательных упражнениях, использование различных способов медитации.
Другие альтернативные методы.
В некоторых исследованиях была показана эффективность коррекции эпилепсии с помощью гипноза в сочетании с аромотерапией. У трети из 100 участников данного исследования приступов не отмечалось на протяжении 12 месяцев. Эксперимент был достаточно трудоёмким, т. к. необходимо учитывать, что некоторые эфирные масла могут провоцировать судороги, например, масла эвкалипта, лаванды, розмарина. Другим народным методом является акупунктура. Иглоукалывание не уряжает количества приступов, но помогает пациента чувствовать себя лучше.
В любом случае, не стоит забывать, что народные средства не являются способом лечения. Лечение назначает только лечащий врач!
Врач невролог МЦРБ Холгова Ирина Владимировна