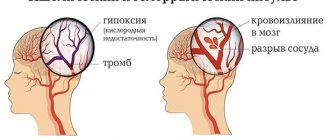
Эпилепсия является не только «одним из наиболее частых и тяжелых, но при этом потенциально излечимых и социально значимых заболеваний головного мозга» [1], но и отражает широкую междисциплинарную проблему, при которой перекрещиваются интересы неврологов, педиатров, психиатров, нейрохирургов и др. Распространенность эпилепсии в индустриально развитых странах составляет 40—70 больных на 100 000 населения в год [2], а в развивающихся странах — 35—190 на 100 000 [3]. В общей популяции нашей страны этот показатель составляет 3,39 на 1000 населения [4]. Несмотря на совершенно очевидные успехи в терапии эпилепсии, а также появление новых эффективных антиконвульсантов, проблема резистентности остается ключевой в эпилептологии. При этом более 30—40% пациентов с эпилепсией не достигают полного контроля над приступами [5, 6]. По оценкам ВОЗ, у 15 из 50 млн больных эпилепсией, несмотря на лечение антиконвульсантами, сохраняются приступы [7]. Примерно у 30% пациентов с фокальной эпилепсией в течение жизни развивается фармакорезистентность, при которой шанс достичь полного контроля над приступами при продолжении медикаментозной терапии составляет не более 8% [8].
Общепризнанные критерии фармакорезистентности предложил A. Berg [9]: 1) сохранение приступов при использовании 2 противосудорожных препаратов; 2) 1 приступ в месяц в течение 18 мес наблюдения; 3) бесприступный период не более 3 мес в течение 1,5 лет наблюдения. Фармакорезистентность как одна из самых серьезных проблем в терапии эпилепсии приводит к множеству тяжелых осложнений, включающих травматизм, повреждение ряда органов и систем, к повышению риска смерти и тяжелым психолого-психиатрическим последствиям. У таких пациентов достоверно чаще возникают сопутствующие когнитивные и психические расстройства [10], они в 1,5—2 раза чаще подвержены получению черепно-мозговых травм, ожогов, повреждений зубов и т. д. [11]. Показатель смертности у них выше по сравнению с курабельными больными [8], особенно в случаях ночных и генерализованных судорожных приступов, при которых риск внезапной смерти повышается в 40 раз [12—15].
Существует множество работ, посвященных психическим расстройствам при фармакорезистентной эпилепсии [16—20], в которых рассматриваются вопросы дифференциальной диагностики истинной резистентности и псевдорезистентности [21, 22], тесной ассоциации фармакорезистентности с повышенным риском возникновения психотических [23], аффективных [19, 24—26], тревожных [24], когнитивных [27—29] и других расстройств, которые совместно с неконтролируемыми приступами существенно снижают качество жизни пациентов [30—34]. При этом не только фармакорезистентность является фактором риска психических расстройств, но и сами психические расстройства существенно повышают риск развития фармакорезистентности [20] путем усиления выраженности дисфункции головного мозга [35].
Методы преодоления резистентности могут быть как лекарственные, так и нелекарственные [36]. В литературе имеются данные о снижении частоты приступов при добавлении к базисной противосудорожной терапии верамапила [37], статинов [38]. Накапливается все больше сведений о противосудорожных свойствах фитоканнабиноидов [39]. К нелекарственным методам можно отнести различные диеты (кетогенная диета, модифицированная диета Аткинса), которые, по мнению A. Sharma и соавт. [36], также способствуют снижению частоты приступов или же достижению ремиссии. Имеются разрозненные данные об эффективности иглорефлексотерапии, психотерапии, и, в частности, биологически обратной связи, аутогенной тренировки, а также глубокой и прогрессивной релаксации [40].
К немедикаментозным методам преодоления фармакорезистентности относится и хирургическое лечение, показаниями к которому являются: приступы, имеющие фокальное начало, ограничивающие повседневную жизнь и снижающие качество жизни; установление критериев фармакорезистентности или наличие выраженных побочных эффектов от приема противосудорожных препаратов [41]. В настоящее время основными типами хирургического лечения являются: резекционные вмешательства (удаление патологического очага — артериовенозные мальформации, кавернозные мальформации, опухоли головного мозга, селективная амигдалогиппокампэктомия, резекция коры, частичная лобэктомия, лобэктомия, гемисферэктомия), паллиативные вмешательства (каллозотомия, множественные субпиальные насечки), альтернативные методы (стимуляция блуждающего нерва, глубинная стимуляция головного мозга, стереотаксические дестуркции, абляции) [42]. Более ½ всех хирургических процедур при фармакорезистентной эпилепсии приходится на метод передней медиальной лобэктомии при височной форме эпилепсии [43], нацеленной на удаление эпилептогенной зоны, которая включает как зону «начала» приступа, так и потенциально возможные эпилептогенные области.
Исторические аспекты хирургического лечения эпилепсии: контроль психических расстройств
Хирургические методы лечения эпилепсии долгое время оставались предметом эмпирических исследований отдельных групп ученых-энтузиастов в разных странах мира. Однако их деятельность сыграла определяющую роль в дальнейшей истории развития этого нового направления терапии. Эти исследования в то время не имели строгой научной методологии, методики и техники. Однако уже тогда ученых беспокоили острейшие проблемы, возникающие при оценке результатов оперативного вмешательства, такие как контроль над приступами, уровень социальной адаптации, когнитивных нарушений и психических расстройств.
История хирургического лечения эпилепсии начинается с древних времен, когда греческие и римские врачи проводили трепанацию черепа для купирования эпилептических приступов, развившихся после черепно-мозговой травмы (ЧМТ) [44]. Отдельные упоминания об этом методе хирургического вмешательства имеются в работах авторов Средних веков [45] и эпохи Возрождения [44]. Лишь в 1828 г. американский хирург B. Dudley [46] впервые опубликовал описание серии клинических случаев, посвященных эффективности трепанации для лечения эпилепсии, а в 1886 г. V. Horsley провел первую операцию на головном мозге пациента с посттравматической эпилепсией, в результате которой отмечалась полная редукция приступов [47]. В нашей стране хирургическое лечение эпилепсии было впервые описано 1895 г. В.М. Бехтеревым [48]. В этот же период В.И. Разумовский (1893), а в последующем и Г.Ф. Цейдлер (1896) успешно применили операцию Horsley (хирургическая экстирпация коры мозга) у пациентов с джексоновской эпилепсией [49].
Внедрение в практику методов электроэнцефалографии (ЭЭГ) способствовало дальнейшему развитию хирургического лечения эпилепсии. Так, в 30-е годы XX века группы исследователей, возглавляемые W. Penfield и H. Jasper, определили существенную роль нейрофизиологических исследований в хирургии эпилепсии и необходимость резекции мезиотемпоральных структур для достижения контроля над приступами [47, 50]. Результаты первых височных лобэктомий были опубликованы W. Penfield и H. Flanigin [51] в 1950 г. Отбор пациентов для проведения операции основывался на клинической картине приступов, отсутствии «грубых» расстройств психики, а также данных ЭЭГ, пневмографических и рентгенологических исследований. Эффективность хирургического вмешательства была достаточно высокой: полный контроль над приступами отмечался у 53% пациентов, снижение частоты приступов более чем на 50% — у 25% больных. При этом авторы не выявили значимых изменений в поведении и когнитивном функционировании пациентов. В СССР височные лобэктомии впервые стали проводиться А.Г. Земской (1960), Ю.Н. Савченко (1962) и Ю.И. Беляевым (1963) [49].
С середины XX века в зарубежной литературе стало появляться все больше работ, посвященных влиянию хирургического лечения эпилепсии на психические расстройства. Так, по данным исследования, проведенного в 1951 г. P. Bailey [52], из 25 прооперированных пациентов у 4 отмечалось улучшение психического состояния («они стали более спокойными, безмятежными и податливыми»), в то время как у 3 состояние ухудшилось («стали более болтливыми и гиперактивными»), из них 2 потребовалась госпитализация в психиатрический стационар. Результаты другого исследования [53], проведенного в этот же период, показали, что после височной лобэктомии у пациентов выявлялись нарушения слухоречевой памяти, снижение уровня агрессивности, «переключение агрессии на депрессию с и без ипохондрических переживаний», а также улучшение межличностных контактов и изменения в сексуальной сфере (чаще в виде повышения либидо). В своем исследовании английские нейрохирурги М. Falconer и E. Serafetinides [54], оценивая влияние операции на коморбидные психические расстройства, выявили снижение числа приступов, сопровождающееся улучшением психического состояния пациентов. В 1972 г. D. Taylor [55] опубликовал результаты проспективного (длительность 2—12 лет) исследования с участием 100 пациентов, которым было проведено хирургическое лечение эпилепсии методом передней височной лобэктомии. Эффективность в послеоперационном периоде свидетельствовала о разнородной постоперационной динамике психического состояния пациентов и, по мнению авторов, была ассоциирована с результатами в достижении контроля над приступами: улучшением психического состояния в группе «невротиков» (в основном в отношении тревожных, депрессивных и фобических состояний) и «психопатов» (в основном за счет снижения агрессивности), отсутствием динамики, а в ряде случаев и возникновение психотических расстройств de novo
. В течение всего периода наблюдения 37 пациентов были госпитализированы в психиатрический стационар, из них у 19 отмечались психотические расстройства, а у 5 — суицидальные попытки.
Изучение влияния хирургического лечения эпилепсии на психические расстройства обсуждалось и в отечественной литературе [16, 56]. Так, Ю.В. Коновалов указывал на то, что после операции у пациентов о [16]. Результаты исследования П.М. Панченко и соавт. [57] показали, что одностороннее хирургическое вмешательство на корковых, архи- и палеокортикальных эпилептогенных очагах не приводило к нарастанию «дефекта личности», а прекращение или снижение частоты приступов благоприятно сказывалось на психическом состоянии пациентов. Результаты, опубликованные В.М. Угрюмовым [16], также указывают на то, что после хирургического лечения эпилепсии не происходит «разрушение личности больного», а полное или частичное достижение контроля над приступами способствует улучшению психического состояния. И.Т. Викторов [58] при описании клинических вариантов «психического дефекта» (психоорганический, эпилептический, с психофизическим инфантилизмом, шизоэпилептический и сочетание эпилептоидных и истерических черт характера) у больных височной эпилепсией после ее хирургического лечения подчеркивал «возможность их функциональной обратимости, особенно в острых фазах эпилептического процесса».
Более единодушными исследователи оказались при оценке влияния хирургического лечения эпилепсии на когнитивное функционирование: большинство авторов отмечали ухудшение когнитивных процессов у таких пациентов [59, 60]. Так, в работе B. Milner [61] у пациентов после височной лобэктомии слева (доминантное полушарие) отмечалось ухудшение вербальной памяти, а у тех, кому провели ее справа — зрительной. В 1967 г. C. Blakemore [62] опубликовал результаты проспективного 10-летнего исследования, в котором принимали участие 86 пациентов, перенесших передневисочную лобэктомию. В случае проведения резекции височной доли в доминантном полушарии у больных возникали нарушения слухоречевой памяти, которые персистировали около 3 лет и в последующем быстро разрешались.
Современный этап развития хирургического лечения височной эпилепсии являлся следствием внедрения в хирургическую практику методов нейровизуализации и стандартизации. Изучение данных, полученных в результате проведения магнитно-резонансной томографии (МРТ) позволило диагностировать эпилептогенные поражения головного мозга, ранее выявлявшиеся либо после операции, либо при аутопсии пациентов, длительно болевших эпилепсией [49]. Были описаны признаки склероза гиппокампа, различные гетеротопии, фокальные кортикальные дисплазии [63, 64] и др. Важной вехой в стандартизации оценки эффективности хирургического лечения эпилепсии явилось включение в предоперационную подготовку нейропсихологического обследования, направленного на оценку стойкости и выраженности когнитивных нарушений, а также возможности их компенсации после проведенной операции [41, 47, 65]. Кроме того, стандартизация диагностической квалификации психического состояния пациентов с эпилепсией стала проводиться с использованием современных психиатрических классификаций (МКБ-10 и DSM-IV), структурированных и полуструктурированных клинических интервью, общепринятых психометрических шкал, а результаты хирургического лечения эпилепсии — с использованием шкалы исходов хирургического лечения [66]. Последняя включала 4 блока параметров (отсутствие приступов, отрицательно влияющих на качество жизни; редкие приступы, влияющие на качество жизни; существенное улучшение; несущественное улучшение или ухудшение), что позволяло сопоставлять результаты различных исследований.
Влияние хирургического лечения на приступы эпилепсии (современные данные)
Целью хирургического лечения эпилепсии является достижение полной ремиссии или снижение частоты приступов, ухудшающих качество жизни. В 2001 г. было опубликовано первое сравнительное рандомизированное контролируемое исследование (РКИ) [67] хирургического и медикаментозного лечения фармакорезистентной височной эпилепсии, результаты которого показали преимущества оперативного вмешательства при оценке контроля над приступами: в течение года после височной лобэктомии с продолжением медикаментозного лечения у 58% пациентов приступы отсутствовали, тогда как в группе контроля этот показатель составлял 8%. Другое РКИ, сравнивающее хирургическое вмешательство при фармакорезистентной височной эпилепсии с продолжительной медикаментозной терапией, было проведено в 2012 г. J. Engel и соавт. [68]. В этом исследовании после височной лобэктомии у 11 из 15 пациентов приступы не отмечались в течение 2 лет, в то время как ни один из 23 пациентов, получавших медикаментозное лечение, не достиг полной ремиссии. Несмотря на убедительные результаты этих исследований, свидетельствующие о превосходстве в эффективности оперативного вмешательства, следует указать на ограничения по объему анализируемых выборок, в которые вошли только пациенты с височной эпилепсией, что не соответствует всему фенотипическому спектру фокальной эпилепсии с фармакорезистентным течением.
D. Schmidt и K. Stavem [69] провели метаанализ 20 сравнительных исследований с участием оперированных и неоперированных пациентов с фармакорезистентной эпилепсией, 19 из которых были нерандомизированными, а 17 включали только пациентов с височной эпилепсией. Результаты метаанализа показали, что полной ремиссии достигли 12% пациентов из группы медикаментозной терапии и 44% прооперированных пациентов. При этом 36% пациентам последней группы удалось полностью отменить противоэпилептическую терапию. Недавно проведенный метаанализ [70], включивший в себя 20 исследований с участием как детей, так и взрослых (18 нерандомизированных исследований, 11 оценивали только пациентов с височной эпилепсией, 1 было посвящено изучению синдрома Леннокса—Гасто), подтвердил предшествующие данные: полной ремиссии достигли 57% прооперированных пациентов и 15,3% пациентов из группы контроля. При этом в основной группе отмечалось снижение дозировок антиконвульсантов, а в 19,4% случаях — их полная отмена, в то время как в контрольной группе снижения дозировок не наблюдалось, а полную отмену препаратов удалось провести лишь у 3,9% пациентов.
Результаты отечественных исследований, в основном неконтролируемых, также указывают на эффективность хирургического лечения эпилепсии. Так, по данным проспективного 12-месячного исследования [71], в котором наблюдали 26 пациентов, перенесших хирургическое лечение эпилепсии, у 69% был достигнут полный контроль над приступами, у 19% исход операции соответствовал 2-му классу по Engel, у 4% — 3-му, у 8% — 4-му. Другое исследование [72], включавшее прооперированных пациентов с МР-негативной фармакорезистентной эпилепсией, показало схожие результаты: полного контроля над приступами достигли 66% больных. По данным М.Р. Маматханова и соавт. [73], при проведении темпоральных резекций исход операции соответствовал 1-му классу по Engel у 75,4% взрослых пациентов, экстратемпоральных резекций — у 58,9%.
Поиск реальных путей, повышающих эффективность хирургического лечения эпилепсии, прежде всего, направлен на установление предикторов эффективности. Так, по результатам анализа недавно опубликованного систематизированного обзора [74], к независимым факторам благоприятного исхода операции в плане контроля над приступами относят наличие мезиотемпорального склероза или опухоли, соответствие МРТ и ЭЭГ, указание на фебрильные судороги в анамнезе, одностороннюю интериктальную эпилептиформную активность и полноту резекции эпилептогенной зоны. Авторы указывают, что отягощенность анамнеза по ЧМТ, энцефаломаляция или сосудистые мальформации, а также определяемая после операции эпилептиформная активность не оказывали существенного влияния на исход хирургического лечения эпилепсии. В то же время отсутствие изменений на МРТ, проведение предоперационного инвазивного ЭЭГ-мониторинга, наличие фокальной кортикальной дисплазии и других пороков развития, а также левосторонняя резекция, хотя и могут ухудшить прогноз хирургического лечения, но, по мнению V. Vakharia и cоавт. [75], не являются поводом отказа от нее.
Влияние хирургического лечения эпилепсии на когнитивные функции (современные данные)
Когнитивный «поворот» в науке о головном мозге стал мощным фактором в плане междисциплинарности исследований когнитивных функций при эпилепсии и влияния на них различных методов лечения, в том числе оперативного.
Известно, что эпилепсия является фактором, негативно влияющим на когнитивные функции. Даже у взрослых пациентов за год болезни ухудшаются память, скорость психомоторных реакций и исполнительные функции [76]. У пациентов с фармакорезистентной эпилепсией когнитивные нарушения чаще всего затрагивают области внимания и обработки информации, а также зрительную и вербальную память [77, 78].
Несмотря на интерес исследователей к изучению последствий оперативного вмешательства при эпилепсии в сфере когнитивного функционирования, полученные результаты достаточно противоречивы. E. Sherman и соавт. [79] на основе проведенного систематизированного обзора оценивали нейропсихологический исход хирургического лечения эпилепсии по соотношению ухудшения и улучшения когнитивных функций. Авторы выявили, что это соотношение при левополушарных операциях для вербальной памяти составляло 44 и 7%, визуальной — 21 и 15%, номинативной функции речи — 34 и 4%, беглости речи — 10 и 27% и внимания — 6 и 10%, а при правополушарных операциях оно для вербальной памяти составляло 20 и 14%, визуальной — 23 и 10%, номинативной функции речи — 0 и 4%, беглости речи — 21 и 16% и внимания — 2 и 15%. По данным субъективной оценки, вне зависимости от стороны операции, 9% пациентов отметили ухудшение когниции, а 18% указали на ее улучшение. При этом авторы отметили несоответствие объективных и субъективных оценок динамики когнитивных функций, при котором субъективное улучшение было определено пациентами в тех случаях, где объективными методами выявлялось их снижение (например, вербальная память и функция речи). Результаты другого метаанализа, проведенного сотрудниками Департамента нейрохирургии [71], указывают на то, что пациенты, перенесшие хирургическое лечение эпилепсии, субъективно оценивали свои когнитивные функции лучше, чем те, кто находился на медикаментозной терапии.
C. Helmstaedter и соавт. [80] в долгосрочном исследовании изучали когнитивные функции больных эпилепсией, сравнивая взрослых пациентов с фармакорезистентной эпилепсией, которым проводилась височная лобэктомия, с пациентами контрольной группы, которые получали фармакотерапию. В обеих группах отмечалось снижение памяти, однако у пациентов в ремиссии, достигнутой преимущественно с помощью хирургического вмешательства, память с большей вероятностью восстанавливалась в течение 1 года. Неудачное оперативное вмешательство, особенно в случае левосторонних резекций, напротив, ускоряло снижение памяти. Предикторами благоприятного воздействия на когнитивные нарушения в послеоперационном периоде, по данным авторов, являлись достижение полного контроля над эпилептическими приступами и изначально более высокий уровень когнитивного функционирования.
В ряде сравнительных исследований [68, 81], посвященных анализу влияния хирургического и нехирургического лечения эпилепсии на показатели когниции, приводятся противоположные данные, указывающие на ухудшение после операции непосредственной смысловой памяти, отсроченного воспроизведения, продуктивности памяти и вербального воспроизведения.
Результаты отечественных исследований [82, 83], оценивающих когнитивные функции до и после хирургического лечения эпилепсии, указывают на то, что развившиеся послеоперационные когнитивные расстройства, представленные преимущественно афазиями и снижением слухоречевой памяти при вмешательствах на левой височной доле или же зрительными дисмнезиями при правосторонних операциях, компенсируются в течение 12 мес. Стоит отметить, что, по данным В.Р. Касумова и соавт. [82], диффузная нейропсихологическая симптоматика, определяемая в предоперационном периоде, является предиктором недостаточной эффективности хирургического лечения эпилепсии, тогда как односторонние нейропсихологические расстройства, наоборот, улучшают прогноз операции. Этой же точки зрения придерживаются M. Perry и M. Duchowny [84], отмечая, что в случаях достижения полной ремиссии после операционного вмешательства восстановление когнитивного функционирования может занять годы. При этом отмена фармакотерапии является дополнительным фактором, способствующим восстановлению когниции. Однако, как указывают авторы, в случае неудачи хирургического лечения эпилепсии уже существующие когнитивные расстройства могут усугубиться или возникнуть новые.
Таким образом, большинством авторов отмечена тесная связь успешности проведения операционного вмешательства в отношении контролирования эпилептических приступов и последующего уровня когнитивного функционирования пациентов. К факторам, оказывающим негативное влияние на когнитивные функции после операции, относят дополнительное повреждение тканей головного мозга, постоперационные осложнения, функциональную значимость резецированных зон, установку глубинных электродов в нерезецируемые участки головного мозга, отсутствие изменений на МРТ, двустороннее поражение головного мозга (например, склероз обоих гиппокампов), а также выраженные когнитивные расстройства, выявляемые в процессе предхирургической подготовки [76].
Влияние хирургического лечения эпилепсии на психические расстройства (современные данные)
Огромное число исследований [85—90] свидетельствует о частоте развития психических расстройств у пациентов с эпилепсией, в несколько раз превышающей частоту их возникновения в общей популяции. Такие симптомы, как депрессия, тревога, страх, эмоциональная лабильность, мания, спутанность, галлюцинации, бред могут возникать и в структуре эпилептического приступа, и вне его [90—92]. Результаты некоторых исследований показали сходные этиологические факторы эпилепсии и шизофрении [93, 94], височной эпилепсии и аффективных расстройств [95], эпилепсии и биполярного аффективного расстройства [96]. Психические расстройства при эпилепсии, по мнению некоторых авторов, могут быть следствием побочных эффектов противосудорожной терапии [97, 98], а также провоцироваться такими факторами, как страх приступа или стигматизация [99].
Несмотря на признание высокой распространенности психических расстройств при эпилепсии, а также содержащиеся в ряде работ сведения о негативном влиянии предоперационной психопатологической симптоматики на результаты оперативного вмешательства, этот вопрос мало освещен в литературе. Большинство центров, занимающихся хирургическим лечением, не проводят оценку психического состояния каждого пациента, готовящегося к оперативному вмешательству. К психиатрам направляют выборочно лишь пациентов с явным отягощенным психиатрическим анамнезом или в случае предъявления соответствующих жалоб в предоперационный или послеоперационный период. Так, по данным A. Kanner и S. Schachter [100], из 88 эпилептологических центров только 10 проводили рутинное психиатрическое обследование каждому кандидату на хирургическое лечение эпилепсии и 3 — в случае указания на отягощенный анамнез. Стоит отметить, что даже в недавно опубликованном практическом руководстве, содержащем высокие требования к центрам, занимающимся хирургическим лечением эпилепсии, не настаивается на обязательном включении психиатра в процесс обследования и лечения [101], а при оценке работы таких центров даже не упоминается психиатр в структуре междисциплинарной бригады [102]. В отечественных клинических рекомендациях по предоперационному обследованию и хирургическому лечению пациентов с фармакорезистентными формами эпилепсии [41], хотя и описывается необходимость оценки нейропсихологами «личностных особенностей, а также актуального состояния — в частности, глубины тревожных и депрессивных переживаний», но ни слова не говорится о роли психиатра в структуре предоперационного обследования и послеоперационного ведения пациентов.
Исследования, в которых изучались психиатрические аспекты хирургического лечения эпилепсии, методологически несовершенны и характеризуются низким качеством дизайна и уровнем доказательности (неконтролируемые, открытые и ретроспективные с уровнем доказательности VI), а их результаты, по мнению H. Altalib [103], нуждаются в дополнительной доказательной базе. Остановимся на основных из них, рассматривающих данную проблему в двух аспектах: влияние текущих или предоперационных психических расстройств на частоту эпилептических приступов после оперативного вмешательства и эффективность оперативного вмешательства в плане редукции психических расстройств.
Одни авторы [104—109] отмечают снижение вероятности достижения контроля над приступами при наличии у пациентов с эпилепсией психических расстройств в анамнезе или в текущем состоянии. Так, результаты 2-летнего проспективного исследования [109], в котором наблюдали 434 пациентов с рефрактерной эпилепсией, перенесших хирургическое лечение, с использованием полуструктурированного интервью для оценки психических расстройств по DSM-IV, показали, что прогноз операции в плане контроля над приступами в значительной степени зависел от наличия психических и/или личностных расстройств, выявленных в результате предхирургической подготовки. При этом, как отмечают авторы, факторы, относящиеся к основному заболеванию (возраст начала и длительность эпилепсии, сторона резекции или наличие мезотемпорального склероза) не оказывали влияния на эффективность лечения.
Другие авторы [103, 110—114] считают роль психической патологии в эффективности контролирования эпилептических приступов после проведенной операции несущественной. Так, результаты 5-летнего мультицентрового проспективного исследования [103], включавшего 379 пациентов с рефрактерной эпилепсией, с использованием структурированного диагностического интервью CIDI показало, что ни депрессивные, ни тревожные расстройства не оказывают существенного влияния на исход операции в плане контроля над приступами. Однако в данное исследование не были включены пациенты с психотическими расстройствами, а также в нем не оценивались личностные расстройства и специфическое для эпилепсии межприступное дисфорическое расстройство [115].
Результаты некоторых исследований (чаще неконтролируемых) указывают на то, что хирургическое лечение эпилепсии либо не влияет на текущие психические расстройства [116], либо приводит к их улучшению [117—121]. Так, в результате 6-месячного сравнительного исследования, в котором обследовали пациентов с рефрактерной эпилепсией, прошедших хирургическое лечение, с группой больных, находящихся на медикаментозной терапии, было показано, что показатели тревоги и депрессии по шкале HADS и общее число позитивных ответов по шкале SCL-90-R были ниже у прооперированных пациентов [120]. По данным этого же исследования, у пациентов в контрольной группе отмечалась тенденция к учащению возникновения психических расстройств de novo
, в то время как прооперированные пациенты несколько чаще (различия статистически незначимы) достигали ремиссии по аффективным, тревожным и психотическим расстройствам. Ограничением этого исследования являлось исключение из анализа пациентов с сочетанными эпилептическими и психогенными неэпилептическими приступами, а также отсутствие диагностики личностных расстройств.
В некоторых работах [107, 122, 123] содержатся разные выводы: психические расстройства после успешной операции по контролированию эпилептических приступов могут возникать или ухудшаться. Например, систематический обзор, поведенный S. Macrodimitris и соавт. [124], продемонстрировал, что вероятность возникновения психических расстройств после хирургического вмешательства при эпилепсии варьирует от 1,1 до 18,2%. В ретроспективном исследовании [107] с участием 280 пациентов, прошедших хирургическое лечение эпилепсии, оценивалась динамика психических расстройств спустя 4 года после операции. Диагноз ставился на основании критериев DSM-IV, при этом учитывались психогенные неэпилептические приступы и специфические для эпилепсии постиктальные психозы. Психические расстройства после операции возникали у 38% пациентов, из них примерно у 50% — впервые. Среди факторов риска развития психических расстройств после хирургического лечения эпилепсии V. Vakharia и соавт. [76] выделяют главные, к которым относят слабый контроль над приступами, наличие в анамнезе психической патологии, а также вторично-генерализованных судорожных приступов.
Таким образом, настоящий обзор современных исследований, посвященных анализу динамики частоты эпилептических приступов, психических и когнитивных расстройств у пациентов с резистентной эпилепсией после проведения хирургического лечения, содержит неоднозначные и порой противоречивые результаты неконтролируемых и контролируемых исследований. Психические расстройства не являются противопоказанием к хирургическому лечению эпилепсии, тем более что существует вероятность улучшения психического состояния пациентов при достижении контроля над приступами. Необходимость проведения дальнейших проспективных контролируемых исследований, оценивающих двусторонние связи хирургического лечения эпилепсии и психических расстройств с учетом их влияния на когнитивные функции и качество жизни пациентов, диктуется потребностями усовершенствования практических подходов к оптимизации предхирургической подготовки, формированию алгоритмов послеоперационного ведения пациентов в зависимости от совокупности эпилептологического, когнитивного, психиатрического и социального исходов хирургического лечения эпилепсии.
Авторы заявляют об отсутствии конфликта интересов.
Хирургическое лечение эпилепсии
В большинстве случаев при эпилепсии оперативного лечения не нужно. Однако при неэффективности консервативной терапии требуется изменение стратегии. Для локализации очага проводится ЭЭГ-видеомониторирование и другие методы диагностики, что позволяет точно подобрать подходящую технику вмешательства. Хирургическое лечение назначается преимущественно при фокальной эпилепсии, поскольку поражается только один участок мозга, который и удаляется. Кроме того, при некоторых видах заболевания возможны гемисферэктомия и каллозотомия.
Еще одной эффективной методикой лечения эпилепсии является нейростимуляция. Она основана на введении специального аппарата, который активизирует работу блуждающего нерва и стимулирует головной мозг. Используется в качестве дополнения.
Первая доврачебная помощь
Родственникам и близким человека, страдающего эпилепсией, важно знать правила оказания первой помощи. Зачастую именно от действий окружающих людей зависит исход приступа.
Оказание первой неотложной помощи должно включать следующие действия:
- При наличии предвестников приступа человека необходимо положить на спину и освободить от тесной одежды.
- Повернуть голову человека на бок. Это необходимо во избежание западание языка и аспирации слюны.
- При развитии рвоты удерживать пациента (без чрезмерных усилий) в положении на боку, не допуская западание головы назад.
- Не использовать окружающие предметы (столовые приборы, шпатель) с целью разжать челюсть во время приступа.
- Не давать человеку во время приступа лекарственные средства или жидкости.
- Максимально изолировать больного от предметов, представляющих для него угрозу (острые углы, колющие и режущие поверхности).
- Соблюдать тишину и не допускать появление резких и громких звуков. Засечь длительность приступа. Если таковой случается впервые, желательно зафиксировать его на видео.
- Находится рядом до полного прекращения симптомов приступа.
- Не трогать пациента по завершению припадка. Если человек уснул — дать ему выспаться.
- Измерить температуру тела (актуально для детей при высоких показателях температуры тела).
Если длительность приступа превышает 3 минуты, а скорая помощь еще не приехала, необходимо дать пациенту препарат, назначенный врачом для лечения эпилепсии, если диагноз уже был поставлен ранее. Важно использовать его ректально, так как пероральное употребление является небезопасным.
Генетические исследования при выборе метода лечения эпилепсии
Для постановления точного диагноза, помимо электроэнцефалографии и магнитно-резонансной томографии, широко применяются генетические исследования. Они назначаются при обнаружении заболевания в анамнезе и могут предусматривать:
- проведение тандемной масс-спектрометрии для выявления врожденных метаболических нарушений;
- исследования кариотипа;
- ХМА;
- высокопроизводительное секвенирование.
Исследования позволят точно выявить причину заболевания и определить дальнейший прогноз.