Гидроцефалия головного мозга (водянка) – локальное увеличение объема ликворных пространств, происходящее из-за избыточного скопления в желудочковой системе ликвора на фоне его нарушенной секреции, циркуляции или абсорбции. По данным ВОЗ, распространенность патологии по всему миру следующая: диагноз «гидроцефалия» имеет порядка 700 тыс. пациентов, включая детей.
Визуальная модель недуга.
Причины гидроцефалии
Подобное поражение может быть как приобретенным, так и врожденным. Согласно статистике, на 500-1000 новорожденных приходится 1 случай рождения ребенка с гидроцефалией мозга. Дебют клиники при врожденной форме происходит, как правило, в ранние детские годы (0-6 месяцев). Ключевую роль в этиологии развития врожденного дефекта играют:
- внутриутробные инфекции (основная причина) и кровоизлияния;
- последствия родовой травмы;
- асфиксия плода;
- аномальная закладка церебральных сосудов плода (мальформации);
- врожденные новообразования;
- генетический фактор.
Если говорить о приобретенной форме, формированию водянки головного мозга чаще способствуют:
- черепно-мозговые травмы;
- инфекции цереброспинальной жидкости;
- менингиты;
- опухолевый процесс в головном мозге;
- внутричерепные геморрагии.
Симптомы гидроцефалии головного мозга
- приступы интенсивной головной боли;
- скачки артериального давления на фоне полного благополучия;
- приступы тошноты, рвоты;
- эпизоды недержания мочи в ночное или дневное время;
- изменения в психическом состоянии (развитие деменции);
- неустойчивая, шаткая походка.
У детей в младенчестве наблюдается быстрое увеличение размеров головы, двусторонний паралич глазодвигательных мышц.
В начале развития болезни неврологические симптомы отсутствуют, хотя патологические изменения в мозге уже происходят. Наблюдаются:
- расстройства мозгового кровообращения;
- уменьшение отдельных отделов головного мозга;
- органические изменения в церебральном веществе.
Гидроцефалия идиопатического происхождения встречается крайне редко. Для выяснения причин и характера болезни необходима детальная диагностика с помощью аппаратных технологий. Самую полную информацию о состоянии головного мозга предоставляет магнитно-резонансная томография.
Диагноз «гидроцефалия» чаще всего устанавливается у детей в возрасте до 3 месяцев после рождения. Среди взрослого населения патология регистрируется у пациентов старше 60 лет.
Определен перечень самых частых причин возникновения гидроцефалии:
- опухоли различного происхождения;
- черепно-мозговые травмы;
- заболевания сосудистой системы;
- состояния после нейрохирургических вмешательств;
- острые нарушения мозгового кровообращения — инсульты;
- гематомы;
- врожденные патологии центральной нервной системы.
Программу лечения составляет врач. Она зависит от типа заболевания, тяжести течения. Неосложненные формы водянки мозга поддаются медикаментозному воздействию. Если консервативная терапия показала свою несостоятельность, и заболевание вызывает ряд тяжелых осложнений, осуществляется нейрохирургическое лечение. Как правило, операции выполняют в экстренном порядке.
Классификация патологии по формам
Гидроцефальный синдром классифицируют по локализации, патогенезу, уровню давления жидкости, темпам течения.
Очаг по локализации бывает трех разновидностей:
- внутренний – ликвор в избытке скапливается в боковых желудочках;
- наружный – сверхконцетрация ликвора определяется в подпаутинном пространстве;
- смешанный – одновременное накопление ликвора в желудочках и подпаутинном пространстве.
Исходя из патогенеза, гидроцефалия ГМ может быть:
- окклюзионная (закрытая) – самая опасная форма, возникающая вследствие перекрытия (окклюзии) ликвороносных путей опухолью, гематомой, поствоспалительного генеза спайками;
- сообщающаяся (открытая) – при таком патогенезе отмечается нарушение процессов резорбции из-за повреждения структур, принимающих участие во всасывании ликвора в венозную систему.
По показателю давления ЦБЖ различают:
- гипертензивную гидроцефалию – уровень внутричерепного давления повышен;
- нормотензивную – показатель ВЧД остается в пределах нормы;
- гипотензивную – давление внутри черепа понижено.
По темпам течения диагностируют гидроцефалию:
- острую – с появления первых признаков до фазы грубой клинической декомпенсации уходит не больше 72 часов;
- подострую – развивается в течение 30 суток;
- хроническую – формирование идет медленными темпами, на протяжении месяцев и даже лет (чаще встречается при открытых формах).
В МКБ-10 гидроцефалиям присвоен общий код G91. Каждая форма имеет свой буквенно-цифровой символ: сообщающаяся – G91.0; окклюзионная – G91.1; нормотензивная – G91.2; посттравматическая неуточненная – G91.3; другой вид – G91.8; гидроцефалия неуточненного генеза – G91.9.
Клинические симптомы увеличения ликворных пространств
Признаки расширения желудочков, субарахноидальных полостей у новорожденных:
- Постоянная раздражительность;
- Негативная реакция на сильные шумы, вспышки света;
- Беспокойный сон;
- Частые срыгивания;
- Косоглазие;
- Разный размер зрачков;
- Капризность при смене погоды;
- Медленное зарастание родничка;
- Подергивание подбородка.
Отклонение должны выявляться сразу после возникновения. Коррекцию изменений следует проводить сразу после обнаружения.
Клинические симптомы субарахноидального расширения у взрослых:
- Диспепсические расстройства (рвота и тошнота);
- Головные боли;
- Сонливость;
- Постоянное головокружение;
- Повышение внутричерепного давления;
- Деменция;
- Проблемы с памятью;
- Расстройства пространственной ориентации;
- Шаткая походка.
Определение клинических признаков у ребенка и взрослого человека требует обращения к невропатологу. Специалист обнаружит патологию, даст направление на МРТ конвекситальных ликворных полостей.
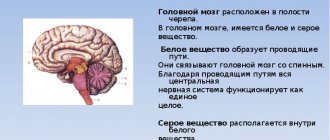
На начальных стадиях отсутствуют проявления патологии. Симптоматика зависит преимущественно от выраженности деформации, причин возникновения патологии. У малых детей заболевание провоцируется арахноидитом, родовой травмой, менингитом. Опухоли – частый этиологический фактор возникновения патологии у взрослого человека. Компрессия церебральной паренхимы обуславливает дефекты разрушения белого и серого вещества. Образованные полости заполняются ликвором.
Анализ томограммы головного мозга у людей с расширенными ликворными полостями: атрофические изменения коры лобных, затылочных, височных областей. Число извилин сглаживается, прослеживаются скопления крови.
Присутствие сопутствующих осложнений у ребенка опасно, поэтому инвазивные диагностические мероприятия переносят на второй год жизни. Достоверно диагноз удается поставить после взятия биопсии расширенных полостей. Микроскопическая оценка свойств ликвора позволяет дифференцировать воспалительные, опухолевые, ишемические изменения.
Магнитно-резонансная томография обнаруживает сопутствующие патологические изменения:
- Лейкомаляция – патология передачи импульсных сигналов из-за размягчения мозговой оболочки;
- Воспалительные очаги;
- Скопления крови.
МРТ картина умеренного расширения наружных ликворных пространств показывает морфологические изменения, но для поставки правильного диагноза требуется целый комплекс диагностических способов.
Томограммы гипертензивной гидроцефалии
Признаки проявления болезни
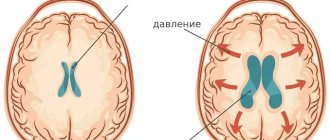
Симптоматика заболевания продиктована преимущественно сниженной перфузией мозговых тканей, перерастяжением групп нервных волокон (проводящих путей) на почве повышенного ВЧД.
- При остром патогенезе слабая микроциркуляция (гипоперфузия) ведет в основном только к функциональным расстройствам внутричерепного метаболизма. Это –
изменение энергообмена, сокращение уровня креатинфосфата и АТФ, увеличение концентрации молочной кислоты и неорганических солей фосфорных кислот. Острая клиника имеет обратимый характер. - Длительное существование гипоперфузии вызывает уже необратимые преобразования на структурном уровне. Это –
дефекты эндотелия сосудов и нарушение ГЭБ, аксональные повреждения (разрушение аксонов, вплоть до их полного исчезновения). Водянки продолжительного течения в конечном счете обуславливают атрофию головного мозга. - Морфология признаков при гидроцефалиях в сочетании с высоким внутричерепным давлением характеризуется, прежде всего, атрофией вещества ГМ и околожелудочковым отеком. Также присутствуют поражение мезенхимы сосудов, нарушение гомеостаза мозга, аксональные поражения, в нечастых случаях гибель нейронов. Данные признаки сочетаются с клиникой первичной патологии, спровоцировавшей гидроцефальный синдром.
Характерный для гидроцефалии симптоматический комплекс в раннем детском возрасте включает такие отличительные признаки, как:
- увеличенные размеры головы;
- учащенное срыгивание;
- беспокойное поведение ребенка;
- выбухание большого родничка;
- расхождение черепных швов;
- выраженность венозного рисунка на кожных покровах головы;
- задержка психомоторного развития, реже физического;
- запрокидывание головы назад;
- синдром «заходящего солнца» (Грефе);
- застойный диск зрительного нерва;
- параплегия нижних конечностей (при тяжелых, запущенных состояниях).
У взрослых и детей старшей группы клиническая картина зависит от того, какая по темпам течения форма у гидроцефалии. При острой форме заболевания, сочетающейся с высоким ВЧД, наблюдаются:
- распирающего и давящего характера головная боль, распространяющаяся на орбиты глаз (одной из особенностей является пик боли утром после ночного сна, а далее, в течение дня, выраженность болевого синдрома снижается);
- тошнота, которая обычно сопутствует утренней головной боли (нередко возникает рвота по утрам, после нее человек отмечает улучшение состояния);
- зрительные нарушения, как правило, беспокоят нечеткость зрения, затуманенность, двоение и ощущение жжения в глазах;
- усталость, сонливость, заторможенность;
- судорожные явления (по типу эпиприступа);
- при сдавливании ствола мозга вследствие дислокации мозговых структур – глазодвигательные расстройства, синдром вынужденного положения головы, помутнение сознания (вплоть до коматозного состояния), дыхательная недостаточность.
Водянка головного мозга в хронической стадии проявляется:
- признаками деменции (слабоумия), эмоциональной неустойчивости;
- апраксией ходьбы, чаще она проявляется шаткой и неуверенной походкой, несоразмерно большими шагами (находясь в положении лежа, зачастую пациенты не испытывают трудностей при имитировании ходьбы и кручения ногами «велосипеда»);
- снижением мышечной силы, иногда больные жалуются на боли в области шеи;
- сильным нарушением равновесия (на последних стадиях), которое выражается несостоятельностью человека в самостоятельном передвижении и сидении;
- частичным или полным выпадением чувствительности (не всегда!):
- недержанием мочи и/или кала (при массивном очаге).
Патология опасна своими жизнеугрожающими осложнениями! Ни в коем случае нельзя игнорировать срочное посещение врача при выявлении одного или нескольких симптомов из предоставленных списков. Своевременное обращение в больницу с целью диагностики и получения адекватной медицинской помощи увеличивает шансы на благополучный прогноз, вплоть до полного излечения.
В среднем из 10 больных, не получивших в нужное время лечение, 6-7 человек в скором времени умирает (это касается и детей). Те, кто не проходил терапию, но выжил, обречены на инвалидизацию с неврологическими нарушениями, умственными и физическими отклонениями с тенденцией прогрессирования.
Стадии расширения субарахноидальных пространств
Расположение ликворосодержащих пространств обуславливает возможности свободного перетекания из одной цистерны в другую. Повышению внутричерепного давления способствует компрессия сосудов, желудочков мозга внешним образованием, скоплением крови (гематома), отеками, воспалительными очагами.
Основные стадии расширения субарахноидальных пространств:
- Умеренное – превышение размеров до двух миллиметров;
- Средняя – до четырех миллиметров;
- Тяжелая – свыше 4 мм.
У взрослого человека расширение ликворосодержащих пространств пропорционально росту головы, вздутию родничков. Обнаружение внешних изменений требует своевременного лечения для предотвращения необратимых осложнений. Правильная терапия позволяет восстановить расширенные желудочки, ликворные пространства до нормы.
Диагностика водянки головного мозга
Клинические проявления настолько специфичны, что позволяют специалисту по части неврологии заподозрить гидроцефалию уже в ходе первичного осмотра пациента. Несмотря на это, диагностика патологии всегда предполагает дифференцирование гидроцефального синдрома от других возможных заболеваний, имеющих похожую симптоматику.
Для дифференцирования, а также установления локализации, степени и формы гидроцефалии, этиологического фактора ее развития, по решению врача назначаются в определенном сочетании ведущие средства визуальной диагностики:
- магниторезонансная томография (наиболее информативна);
- обычная или мультиспиральная КТ;
- эхоэнцефалография (показывает уровень ВЧД);
- нейросонография (делается грудничкам через открытый большой родничок для определения ВЧД);
- рентгенография (больше резервный способ, иногда рекомендуемый для оценки состояния костей черепа).
При подозрении сосудистой церебральной патологии пациента обследуют посредством МР-ангиографии. Водянка инфекционного генеза дополнительно подразумевает выполнение анализа ПЦР с целью идентификации вида инфекции. Всем пациентам назначаются офтальмологические обследования, включающие осмотр глазного дна офтальмоскопом, периметрию глаз, визометрию.
Принципы диагностики конвекситального расширения
Рассмотрим основные диагностические способы:
- Нейросонография – ультразвуковое обследование мозговой структуры через открытые щели родничков. Проводится каждому ребенку после рождения;
- Компьютерная томография (КТ) измеряет размеры церебральных желудочков, субарахноидального пространства;
- Комплексная МРТ головы – отслеживает изменения мягких тканей. Послойное отображение участков мозга с последующим трехмерным ремоделированием показывает пространственное строение объектов;
- Цистернография – определяет направление движения ликвора, вид водянки (гидроцефалии).
Дополнительные методы диагностики – контрастная ангиография, ПЭТ/КТ. Позитронно-эмиссионная томография – это радиационное обследование, поэтому выполняется по строгим показаниям для ограничения уровня лучевого облучения тканей.
Лечение гидроцефалии у детей и взрослых
Тактика лечения определяется специалистом на основании тяжести гидроцефалии и заболевания, положившего начало чрезмерному скоплению ЦБЖ. В самых единичных случаях, например, при легкой форме, может быть использован консервативный подход (основывается на применении диуретиков для снижения ВЧД), но к полному излечению он не приводит. Консервативная терапия также может быть применена в качестве подготовительного этапа к операции.
Пациентам всех возрастов с таким диагнозом рекомендуется хирургическое вмешательство, причем в экстренном порядке. Опасность патологии в том, что даже из легкой формы она способна в любой момент стремительно достигнуть критической степени с неутешительными для пациента прогнозами.
Сегодня в зависимости от показаний для устранения гидроцефалии успешно применяются различные техники нейрохирургии. Их объединяет общая цель – создание необходимых условий для обеспечения отвода избытка ликвора и поддержания нормального ликворного давления. Тем самым восстанавливается функциональность мозга, стабилизируется ВЧД, проходит неврологическая и когнитивная симптоматика или заметно уменьшается. Рассмотрим, какими операциями удается достичь поставленной цели.
Ликворошунтирующие вмешательства
Ликворошунтирование – установка эластичных силиконовых имплант-систем для выведения ликвора за пределы ЦНС. Системы снабжены катетерами в виде гибких полых трубочек, а также клапанами с антисифонным (обратным) механизмом и с фиксируемым или регулируемым давлением открытия.
Операция может быть выполнена различными способами. Но наиболее удачными в плане безопасности хирурги признают вентрикуло-перитонеальное (чаще применяемый метод) или вентрикуло-атриальное шунтирование. Вмешательства проходят под эндотрахеальным наркозом, контролируются манипуляции посредством интраоперационной флюороскопии, КТ, ЭКГ.
- Вентрикуло-перитонеальное шунтирование. Принцип процедуры базируется на имплантации силиконовых катетеров, по которым переизбыток ЦБЖ уходит во внутрибрюшную полость, где резорбируется между кишечными петлями.
- Процедуру начинают с создания разреза на скальпе, после чего формируют в черепе небольшое фрезевое отверстие. ТМО экономно вскрывается.
- Через созданный доступ внедряется вентрикулярный катетер, его конец размещают в боковом желудочке мозга.
- Клапанный элемент вживляется в область ушной раковины (сзади или немного выше). К нему осуществляют фиксацию вентрикулярного (желудочкового) и дистального катетера (ДК).
- Далее нейрохирург подводит к брюшной полости дистальный катетер через специально образованный подкожный канал.
- По достижении нужной брюшной зоны специалист производит небольшой разрез (не более 10 мм) и вводит конец ДК в полость живота.
- Заканчивается процедура тщательной дезинфекцией операционного поля с последующим закрытием раневых участков антисептическими повязками (по необходимости накладывают швы).
- Вентрикуло-атриальное шунтирование. Суть данной операции заключается в отведении ликворной жидкости через установленные шунты из желудочка головного мозга в правое предсердие.
- Выполняется диссекция тканей в области шеи вдоль передней кивательной мышцы с целью открытия общей лицевой или внутренней яремной вены.
- Атриальный катетер выводят в одну из указанных вен, фиксируя его посредством специального предназначения лигатур.
- По катетеризированной вене шунт направляют до правого предсердия. Конец атриального шунта в основном располагают в верхней полой вене.
- Для зоны установки дистального конца сосудистого катетера, да, чаще отдается предпочтение именно верхней полой вене. Здесь кровоток турбулентный, а это сокращает вероятность тромбирования дренажной системы кровяными сгустками.
- Краниальная часть вмешательства, когда имплантируется вентрикулярный элемент системы, клапан и присоединение к нему двух катетеров, идентична ВП шунтированию.
Взрослым шунты вживляются на постоянной основе. В детском возрасте их периодически меняют на удлиненные модели. Акцентируем, пациенты после операции с имплантацией шунтов – шунтзависимые люди.
Эндоскопические операции
Эндоскопические техники оперативного вмешательства применяются в лечении окклюзионных гидроцефалий, среди них:
- вентрикулоцистерностомия;
- вентрикулярная кистоцистерностомия;
- вентрикулопластика Сильвиева водопровода;
- септостомия;
- этиотропная эндоскопия (избавление от причинного фактора – удаление опухоли, кисты, гематомы или др.).
В 90% случаев используют метод эндоскопической вентрикулоцистерностомии. Смысл такой операции – перфорация дна III желудочка головного мозга под контролем эндоскопа через миниатюрное трепанационное окно. Созданный в ходе эндоскопической процедуры анастомоз позволяет восстановить естественный путь оттока ликвора между III желудочком и базальными цистернами ГМ.
Эндоскопия любого вида – более щадящая тактика нейрохирургии, она не требует вживления в организм чужеродных тел и менее редко вызывает послеоперационные последствия. Несмотря на перспективные характеристики эндоскопических методов, в ряде случаев без шунтирования или без применения открытой микрохирургии не обойтись.
Современные технологии нейрохирургии оточены до совершенства в Чехии, хирургия мозга в этой стране является ведущей областью медицины. Нейрохирургическая помощь в клиниках Чешской Республики оказывается ничуть не хуже, чем в Германии и Израиле, зато гораздо ниже цены (примерно в 2 раза). Людей с таким диагнозом здесь оперируют на самом образцовом уровне, а по окончании полного курса реабилитации выписывают с отличными и хорошими результатами.
Гипертензионно-гидроцефальный синдром у детей первого года жизни. Что нужно знать о нем?
Во-первых, необходимо отметить, что истинное повышение внутричерепного давления возникает в результате достаточно серьёзного ряда причин: объёмное образование головного мозга (аневризма сосуда, опухоль и т.д ), воспаление структур головного мозга, повышение продукции ликвора (спиномозговой жидкости), блок оттока ликвора (нарушение строения ликворсодержащих пространств, кровоизлияние в желудочки головного мозга и т.д.).
Во-вторых, любое из этих состояний характеризуется рядом симптомов, сопровождается повышением внутричерепного давления, которое проявляется стойким выраженным беспокойством ребёнка, нарушениями сна, аппетита, рвотой, выбуханием родничков и постепенным расхождением швов между костями черепа, прогрессирующим ростом размеров желудочков головного мозга по данным УЗИ головного мозга (НСГ — нейросонографии).
Если Вы заметили у ребёнка подобные симптомы, необходимо в строгом порядке обратиться к неврологу для исключения серьёзных заболеваний, проявляющихся данной симптоматикой. В то же время, существует ряд симптомов, которые зачастую служат основанием для постановки диагноза: внутричерепная гипертензия. Тем не менее, наличие у ребёнка лишь одного из них ставит диагноз «повышения внутричерепного давления» под сомнение.
Симптом Греффе (появление полоски белка (склеры) между верхним веком и радужкой глаза) достаточно распространённое явление у детей первых месяцев жизни. Это связано с некоторым несоответствием размеров глазницы и глазного яблока. В процессе роста, объём глазницы увеличивается, глазное яблоко занимает более глубокую позицию, и полоска склеры над радужкой исчезает.
Прирост окружности головы служит для невролога ориентировочным признаком, по которому можно заподозрить внутричерепную гипертензию, при условии наличии других симптомов.
В норме наиболее активно окружность головы (ОГ) увеличивается в первые месяцы жизни: 1 мес. – до 3,5 см; 2 мес. — 2 см и 3 мес. – 2 см. Далее темпы снижаются и прибавка составляет в среднем по 1-1,5 см в месяц до 6 мес. У недоношённых детей эти темпы ещё выше. Представление о том, что прибавка составляет по 1-1,5 см в месяц ошибочно!
Не существует и абсолютных норм окружности головы. Правильно отталкиваться от показателей при рождении, ведь если при рождении окружность головы составила 33 или 35 см, а прибавка за 1 месяц – 3 см, то в итоге показатель к 1 мес. будет соответственно – 36 и 38 см, и оба значения являются нормой.
Увеличение размеров ликворсодержащих пространств по данным НСГ — нейросонографии
Превышение размеров на 1-2 мм, без каких-либо иных неврологических симптомов и динамики стоит рассматривать как возможную индивидуальную норму для конкретного ребёнка. Ведь мы не лечим данные УЗИ головного мозга (НСГ – нейросонографии), необходимо смотреть на всю ситуацию в комплексе.
Так же незначительное увеличение размеров вовсе не свидетельствует о повышении внутричерепного давления. Внутричерепное давление достоверно измеряется только при проведении пункции, а расширение ликворсодержащих пространств на нейросонографии (НСГ) говорит лишь об их расширении, а не о повышении внутричерепного давления. Ликвор заполняет расширенные пространства компенсаторно, что обеспечивает постоянство внутричерепного давления и амортизационный эффект.
Носко Анастасия Сергеевна, к.м.н., врач-невролог.