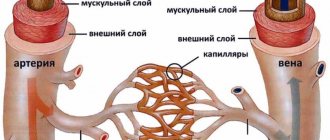
Мелкоочаговая лейкоэнцефалопатия сосудистого генеза – диагноз, который чаще ставится пациентам мужского пола, перешагнувших возрастной порог 55 лет, однако не все знают, что это такое.
При лейкоэнцефалопатии головного мозга в его подкорковых структурах разрушается белое вещество.
Этот вид заболевания является одной из разновидностей энцефалопатии, впервые описанной немецким психиатром и невропатологом Отто Бинсвангером в 1894 году, в связи с чем была названа в его честь.
Нечеткое описание заболевания и небольшое количество обследований пациентов с признаками деменции в течение длительного времени не давало возможности признать патологию многими невропатологами и психиатрами.
С появлением компьютерной и магнитно-резонансной томографий были подтверждены изменения в белом веществе головного мозга, связанные с постоянно повышенным артериальным давлением, вызывающие старческое слабоумие.
Лечение заболевания осуществляется невропатологами и психиатрами.
Лейкоэнцефалопатия имеет разновидности, однако практически всегда, речь идет об изменениях в белом веществе головного мозга. Вид заболевания определяет схему лечения.
Лекоэнцефалопатия сосудистого генеза
Лекоэнцефалопатия сосудистого генеза (мелкоочаговая) – цереброваскулярный патологический процесс.
В качестве основополагающего фактора для появления сосудистой лейкоэнцефалопатии выступает постоянно повышенное артериальное давление, а также его систематические скачки.
Артериальная гипертензия становится причиной склероза мелких мозговых сосудов – капилляров, их ишемизации, утолщения сосудистых стенок и др. В результате атрофическим изменениям подвергается белое вещество, передающее нервные импульсы. При этом наблюдается:
- его уменьшение;
- снижение плотности;
- замещение жидкостью;
- появление многочисленных кровоизлияний, кист, мелких очагов разрушений.
Желудочки мозга начинают разрушаться.
Обычно, первые признаки мелкоочаговой лейкоэнцефалопатии могут проявиться у пациентов, достигших шестидесятилетнего возраста, а при наследственном факторе и ранее.
Мультифокальная прогрессирующая сосудистая лейкоэнцефалопатия
Мультифокальная прогрессирующая сосудистая лейкоэнцефалопатия проявляется при вирусном поражении центральной нервной системы, способствующем нарушениям функций иммунитета.
Ослабление иммунной защиты ведет к разрушению белого вещества головного мозга.
Патологические изменения провоцирует иммунодефицит: ВИЧ-инфицированные (5%), больные СПИДом (50%).
Также видоизмененные лейкоциты при лейкозе теряют способность бороться с инфекцией, что способствует возникновению иммуннодефицита и, как следствие, к патологическим изменениям в головном мозге.
Воздействие вирусов приводит к очаговому поражению оболочек нервных волокон, увеличению и деформации клеток нервов. Вовлечение в процесс серого вещества не наблюдается. Происходит изменения структуры белого вещества, оно размягчается и приобретает студенистость с появлением на его поверхности множественных небольших впадин.
Данная форма заболевания представляет опасность не только для здоровья, но и для жизни пациента. Следует отметить, что современная антивирусная терапия значительно уменьшила распространенность патологии.
Проявление когнитивных нарушений может варьироваться от проявления легких нарушений до ярко выраженного слабоумия. К очаговым неврологическим симптомам относятся: нарушение речи и понижение зрения, иногда до полной его потери. Ускоренное прогрессирование двигательных расстройств может спровоцировать тяжелую инвалидность.
Перивентрикулярная (очаговая) лейкоэнцефалопатия
Перивентрикулярная (очаговая) лейкоэнцефалопатия является обширным поражением головного мозга, вызванным недостатком кислорода или хроническим нарушением его кровоснабжения.
Патологии подвергаются области мозжечка, мозгового ствола и подотделы, отвечающие за движения человека. Длительный недостаток кислорода ведет к сухому некрозу (отмиранию) белого вещества. Имеет стремительное развитие и способствует возникновению выраженных нарушений двигательной активности.
Перивентрикулярная лейкоэнцефалопатия может быть спровоцирована гипоксией плода и привести к детскому церебральному параличу (ДЦП).
Лейкоэнцефалопатия – клинические формы, диагностика
Медицинский термин «лейкоэнцефалопатия» применяется для определения группы заболеваний, сопровождающихся поражением белого вещества и ряда глубоких структур головного мозга. Быстрое прогрессирование приводит к формированию старческого слабоумия.
У детей встречаются сосудистые разновидности, врожденные формы с длительным хроническим течением. Сроки выживаемости при этом типе больше по сравнению с многоочаговым аналогом.
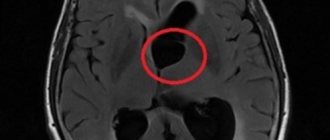
МР-снимок сосудистой лейкоэнцефалопатии
Для отличия патологии от ряда других нейродегенеративных болезней с аналогичными клиническими симптомами разработана классификация по МКБ 10, где четко выделяют формы нозологии.
Лечение
Современная медицина не располагает методами, способными полностью избавить человека от сосудистой лейкоэнцефалопатии.
Самостоятельное лечение в данном случае запрещено. При проявлении первых симптомов заболевания необходимо срочно обращаться к специалистам: неврологам и психиатрам, которые при помощи терапевтов, кардиологов, эндокринологов и других специалистов составят индивидуальную схему лечения с учетом особенностей течения патологии и общего состояния здоровья пациента.
Целью лечения составляет:
- замедление прогресса патологических изменений;
- купирование симптомов;
- восстановление психического состояния пациента.
Направления лечения включают в себя:
- терапевтические мероприятия, направленные на борьбу с развитием патологии;
- симптоматическое лечение;
- коррекцию показателей артериального давления, которое в идеальном состоянии должно не превышать 120/80 мм рт. ст. Следует помнить, что возникновение гипотонии также нежелательно, т. к. понижение артериального давления может только усугубить ситуацию;
- устранение самопроизвольного опорожнения кишечника и мочевого пузыря;
- реабилитацию;
- социальную адаптацию.
Специалисты прибегают к помощи следующих лекарственных средств:
- «Лизиноприлу» обладающего кардиопротективным, вазодилатирущим, гипотензивным воздействиям;
- препаратам, улучшающим кровообращение в головном мозге: «Кавинтону», «Пентоксифиллину», «Клопидогрелу»;
- ноотропам для стимуляции умственной деятельности, улучшению памяти и увеличению способностей к обучению: «Церебролизину», «Пирацетаму», «Ноотропилу»;
- ангиопротекторам, восстанавливающим стенки сосудов: «Плавиксу», «Циннаризину», Курантилу»;
- антидепрессантам: «Прозак»;
- адапрогенам, повышающих общий тонус организма: «Экстракту алоэ»;
- витаминам А, Е, В;
- в некоторых случаях противовирусных препаратов: «Кипферону», «Ацикловиру»;
- препаратов из группы ингибиторов ацетилхолинэстеразы, улучшающих когнитивные функции: «Ривастигмину», «Донепезилу», «Галантамину», «Мемантину».
Не исключена рефлекто– физиотерапия: дыхательная гимнастика, массаж, иглоукалывание, сеансы мануальной терапии.
Что такое лейкоэнцефалопатия головного мозга
Поражение белого вещества мозга обуславливается в большинстве случаев вирусами. Сосудистая, дисциркуляторная формы обусловлены нарушением кровоснабжения определенного участка головного мозга. Хроническая ишемия обуславливает необратимые изменения.
Клинические симптомы болезни чаще возникают при поражении папилломавирусами. Вероятность нозологии у пациентов с ВИЧ менее 6% по данным статистики МРТ головного мозга в СПб.
Формы сосудистого генеза прогрессируют медленно. Хроническое течение заболевания характеризуется постепенным необратимым поражением ткани. Легкая ишемия провоцирует образование небольших некротических участков. Диффузное расположение приводит к неврологическим расстройствам.
Клиническая картина
Обычно симптомы лейкоэнцефалопатии развиваются постепенно. В начале болезни пациент может быть отвлеченным, неловким, равнодушным к происходящему. Пациент становится плачущим, с трудом произносит трудные слова, снижается его умственная работоспособность.
Со временем могут возникнуть проблемы со сном, мышечный тонус повышается, пациент становится раздражительным, могут наблюдаться непроизвольные движения глаз и шум в ушах.
Если не начать лечение лейкоэнцефалопатии на этом этапе, она прогрессирует: появляются психоневрозы, выраженное слабоумие и судороги.
Основными симптомами заболевания являются следующие отклонения от нормы:
- Двигательные расстройства проявляются нарушением координации движений, слабостью в руках и ногах;
- может возникнуть односторонний паралич рук или ног;
- Нарушения речи и зрения (скотома, гемианопсия);
- онемение в различных частях тела;
- нарушение глотания;
- недержание мочи;
- Эпилептические припадки;
- нарушение интеллекта и легкое слабоумие;
- тошнота;
- головные боли.
Все симптомы поражения нервной системы очень быстро прогрессируют. У пациента может быть ложный паралич запястья и паркинсонический синдром, что проявляется аномальной походкой, письмом и тремором тела.
Практически у каждого пациента наблюдается нарушение памяти и интеллекта, нестабильность при смене положения тела или ходьбе.
Люди обычно не осознают, что они больны, поэтому их часто приводят к врачу родственники.
Виды лейкоэнцефалопатии
Самой малоопасной формой является очаговая. Формируется хроническими воспалительными процессами сосудистого генеза. Недостаток микроциркуляции определенного отдела мозга провоцирует гипоксию, нехватку кислорода. Гибель зон белого вещества развивается несколько лет.
Агрессивнее протекают морфологические изменения при гипертонической болезни. Увеличение внутричерепного давления обуславливает разрывы мелких капилляров с участками некроза мозговой паренхимы. Разновидность медицинским языком называется «дисциркулярная энцефалопатия». Появляется у людей старше 55 лет.
Прогрессирующая мультифокальная лейкоэнцефалопатия имеет агрессивное течение. Люди при патологии живут не более 5 лет. Летальные исходы связаны с обширными инфарктами, инсультами.
Классификация видов лейкоэнцефалопатии по МКБ 10
Прогрессирующий вид сосудистого генеза (болезнь Бинсвангера) кодируется символами «I67.3». Из классификации болезней десятого пересмотра исключена субкортикальная деменция с кодом «F01.2».
Прогрессирующая мультифокальная (многоочаговая) лейкоэнцефалопатия – «A81.2». К одноименной группе относится фенилкетонурия, болезнь Александера, Канавана. Патологии категории «IA» выделяют по причинам, так как имеют аутоиммунное происхождение – обусловлены повреждением тканей иммуноглобулинами собственного организма. Антитела становятся агрессивными при изменении структуры мембраны или генетической информации клетки под влиянием вирусов, химических, физических факторов.
Рассмотрим полный алгоритм классификации:
- Болезни системы кровоснабжения – «IX. 100-199»;
- Цереброваскулярные заболевания «I60-69»;
- Другие цереброваскулярные болезни – «I67»;
- Прогрессирующая сосудистая лейкоэнцефалопатия – «I67.3»;
- Другие уточненные поражения сосудов – «I67.8».
Международная классификация десятого пересмотра является действующей. При кодировке диагноза нередко встречается дисциркуляторная энцефалопатия, острая цереброваскулярная недостаточность БДУ ишемия мозга (хроническая).
Клинические симптомы мелкоочаговой лейкоэнцефалопатии
Очаговая симптоматика имеет подострое течение. Начальные стадии болезни выявляются неврологами:
- Нарушения зрения, речи;
- Патология иннервации мускулатуры одной половины туловища;
- Приступы эпилепсии;
- Головные боли, головокружение;
- Атаксия, анопсия.
Дифференциальная диагностика очаговых видов проводится для отличия от изменений белого вещества при ВИЧ, деменции. Спинальные очаги протекают без нарушения психических функций. Повреждение белого вещества сопровождается когнитивными расстройствами.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Причина многоочагового повреждения белого вещества – вирус JC, приводящий к распространенному поражению нервной системы. Заболевание развивается на фоне сниженной активности иммунной системы. Антиретровирусное лечение дорогое, поэтому большинство людей погибает.
Прогрессирующая энцефалопатия быстро приводит к разрушению миелина большинства нервных клеток. Изменения необратимы, симптомы постепенно нарастают.
Около 80% населения страны являются носителем полиомавируса человека второго типа, но энцефалопатия не возникает. Только иммунодефициты при СПИДе создают возможности быстрого размножения возбудителя.
Иммунитет пожилых людей не справляется с активность полиомавируса (JC) после иммуномодуляторной или иммуносупрессивной терапии после лечения онкологического новообразования, операций по пересадке органов.
У детей появление патологии наблюдается после начала терапии хронического лимфолейкоза, болезни Ходжкина.
Передается вирус 1С воздушно-капельным или фекально-оральным способом. У большинства населения наблюдается бессимптомное течение. Провоцирующие факторы:
- ВИЧ-инфекция;
- Прием иммунодепрессантов;
- Лимфогранулематоз;
- Лейкозы.
Магнитно-резонансная томография – единственный способ, позволяющий выявить патологические очаги внутри белого вещества. После появления нарушения зрения, дизартрии, гемипареза, афазии неврологи смогут предположить диагноз. Окончательная верификации возможна только после микроскопического обследования биоптатов головного мозга – участки ткани, взятые из места повреждения.
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) до недавнего времени считалась редким быстро прогрессирующим демиелинизирующим заболеванием ЦНС, вызванным активацией кольцевого вируса рода Polyomavirus
семейства
Polyomaviridae
(полиомавирусов) ― вируса Джона Каннингема (John Cunninghamvirus ― JC-вируса), названного в честь пациента, у которого в 1971 г. он впервые был обнаружен и носителями которого являются около 80% населения мира [1―2]. Современные данные свидетельствуют, что ПМЛ развивается у лиц со сниженным иммунитетом (у иммунокомпрометированных лиц): при неопластических заболеваниях (лейкемия, болезнь Ходжкина, лимфосаркома, миелопролиферативные заболевания), туберкулезе, саркоидозе, при иммунодефиците, СПИДе, лекарственной иммуносупрессии цитостатиками при пересадке органов или новообразованиях различной локализации [3]. ПМЛ часто встречается при терапии демиелинизирующих заболеваний моно-клональными антителами, возможно также развитие ПМЛ в качестве опасного осложнения в рамках системного воспалительного ревматического заболевания на фоне иммуносупрессивной терапии [4]. В то же время в ряде случаев развитие ПМЛ происходит и при отсутствии тяжелого иммунодефицита. ПМЛ по сути является оппортунистической вирусной инфекцией. Для неврологов актуальность изучения ПМЛ связана с активным использованием иммуносупрессивной терапии и широким распространением ВИЧ-инфекции. После введения в практику высокоактивной антиретровирусной терапии (ВААРТ) частота ПМЛ увеличилась и составила 1,3 на 1000 ВИЧ-инфицированных в год [5].
В клинической практике ранняя диагностика ПМЛ сложна из-за отсутствия выраженной симптоматики, так как инфицирование JC-вирусом происходит в детском возрасте и вирус находится в организме пожизненно [6]. Точное место его персистенции до конца не выяснено ― предположительно, это почки и костный мозг. При ослаблении иммунитета вирус транспортируется лейкоцитами в ЦНС, где начинает свою репликацию в белом веществе мозга, а точнее, в олигодендроцитах. Разрушение миелиновых оболочек макроскопически проявляется мультифокальной демиелинизацией. Чаще поражается белое вещество полушарий головного мозга, но возможно поражение мозжечка и серого вещества.
Клинические проявления ПМЛ
Клинические проявления ПМЛ не имеют специфической картины. Начало появления неврологической и психопатологической симптоматики подострое (несколько дней) или постепенное (несколько недель). Первым развивается быстро прогрессирующий психотический синдром. Позже присоединяются моно- или гемипарезы, нарушение речи и выпадение полей зрения (гемианопсия). Значительно реже встречаются головная боль, головокружение, атаксия и эпилептические приступы. Характерно отсутствие общеинфекционных и менингеальных симптомов. На ранних этапах заболевания возникают прогрессирующие когнитивные нарушения, но в отличие от деменции при ВИЧ-инфекции они сопровождаются очаговой неврологической симптоматикой [7]. У пациентов иногда встречается атипичный вариант заболевания (спинальный), который протекает без нарушения психики [8]. Течение вариабельно, летальный исход наступает в течение 6—12 мес [9]. В терминальной стадии заболевания развиваются тяжелая деменция, кома и гибель больного. Наибольшие диагностические трудности возникают при СПИДе, когда клиника и признаки картины МРТ сходны при ПМЛ и ВИЧ-ассоциированной энцефалопатии [10]. В данных случаях только выявление JC-вируса в цереброспинальной жидкости (ЦСЖ) и биоптате головного мозга позволяет установить диагноз.
Диагностика ПМЛ
Постановка диагноза ПМЛ базируется на критериях, рекомендованных Американской академией неврологии в 2013 г. [11] (табл. 1).
Таблица 1. Клинические, лабораторные и МРТ-критерии диагностики ПМЛ
Иногда для точного подтверждения ПМЛ проводится биопсия ткани мозга с выявлением классической гистопатологической триады: увеличение ядер олигодендроцитов, изменение размеров и формы астроцитов, которые становятся крупными, причудливой формы с гиперхроматическими ядрами.
Таким образом, алгоритм действий врача при подозрении на ПМЛ состоит из нескольких этапов (рис. 1)
Рис. 1. Алгоритм действия врача при подозрении на ПМЛ. JCV — JC-вирус. [12].
Дифференциальный диагноз ПМЛ
Дифференциальный диагноз ПМЛ в первую очередь необходимо проводить с инфекционными энцефалопатиями (Herpes simplex
, вирус CMV,
Varicella zoster
,
Cryptocoсcus
,
Aspergillus
), с лимфомой, с подострым склерозирующим панэнцефалитом. В отличие от вышеназванных инфекций, при ПМЛ нет общеинфекционных и менингеальных симптомов.
Лекарственная ПМЛ
С учетом нарастания числа рисков, при которых создаются оптимальные условия для пролиферации JC-вируса под влиянием медикаментозной иммунокоррекции, предложен термин «лекарственная ПМЛ» [13]. У больных рассеянным склерозом, находящихся на терапии натализумабом, необходимо исключить обострение основного заболевания (при МРТ-контроле очаги будут усиленно накапливать контрастное вещество) [14, 15]. Следует также обращать внимание на пациентов, получающих ритуксимаб. Риск развития ПМЛ у больных, получающих ритуксимаб, составляет 1:8000 [16]. Ритуксимаб — препарат моноклональных антител против CD20 предшественников В-лимфоцитов и зрелых В-лимфоцитов. Разрешен к применению при клеточной неходжкинской лимфоме, резистентном ревматоидном артрите. В 2006 г. одобрен FDA для лечения системной красной волчанки. В настоящее время для контроля за действием ритуксимаба и выявления побочных эффектов препарата создан специальный проект (Research on Advers Drag Events and Report — RADAR) при участии вирусологов, онкологов, неврологов и других специалистов [17]. В начале 2014 г. Федеральная служба по надзору в сфере здравоохранения Российской Федерации опубликовала письмо, в котором сообщалось о 2 случаях ПМЛ у пациентов с системной красной волчанкой, получавших белимумаб в пострегистрационном периоде1.
В 2015 г. L. Calabrese и соавт. [18] предложили условную градацию рисков, разработанную для лекарственной ПМЛ. В 1-й класс были включены натализумаб и эфализумаб (снят с производства) как препараты, обладающие высоким риском развития ПМЛ (1/10 000—1/100). Ко 2-му классу (низкий риск) отнесены ритуксимаб, белимумаб, азатиоприн, микофенолатамофетил, метотрексат. В 3-й класс (очень низкий риск) вошли ингибиторы фактора некроза опухоли-α (иФНО-α), абатацепт, тоцилизумаб, анакинра, устекинумаб и тофацитиниб. Использование этих препаратов требует особого тщательного наблюдения за пациентами и необходимости информирования их о риске развития ПМЛ.
Терапия ПМЛ
Специфическая терапия ПМЛ до настоящего времени не разработана. Для лечения применяются следующие препараты: противовирусные средства, цитостатики, антагонисты серотониновых рецепторов, ВААРТ-терапия у ВИЧ-инфицированных больных [19]. При развитии этой патологии целесообразно максимально снизить дозу глюкокортикоидов и цитостатических препаратов. Описан положительный эффект от сочетания плазмафереза (5 сеансов через день) с последующим приемом аминохинолинового препарата мефлоцина и миртазапина (антидепрессант, ингибитор обратного захвата серотонина, замедляющий распространение JC-вируса путем блокирования специфических рецепторов) [19]. Очень часто проводится симптоматическая терапия (противоотечная, нейропротективная, антиоксидантная).
Таким образом, ПМЛ — это заболевание, которое может встретиться в практике врача-невролога. Оно может имитировать острое нарушение мозгового кровообращения (ОНМК), хроническую ишемию головного мозга с выраженными когнитивными нарушениями. Клиницисту следует постоянно помнить, что развитие этой патологии возможно у пациентов с демиелинизирующими заболеваниями, ВИЧ, нейроинфекциями.
Приводим данные собственных наблюдений.
Наблюдение 1.
Пациент А.
, 35 лет. Поступил в ГКБ № 15 им. О.М. Филатова по направлению скорой медицинской помощи (СМП) с диагнозом ОНМК. При поступлении предъявлял жалобы на дезориентацию в пространстве, эмоциональную лабильность, снижение памяти на текущие события.
Анамнез жизни: женат, имеет двоих здоровых детей. Курит с 17 лет. Два года назад, после командировки в Таиланд, резко похудел, это связывал с переходом на «здоровый образ жизни»: сбалансированное питание, усиленные тренировки. Стал чаще болеть простудными заболеваниями. К врачам не обращался.
Анамнез заболевания: со слов пациента и его жены, около 6 мес назад перенес правостороннюю бронхопневмонию (диагностирована при проведении КТ легких).
Ухудшение самочувствия, со слов жены больного, началось с 12.01.17, когда возникли головокружение, снижение памяти на текущие события. Со слов супруги пациента, показатели артериального давления (АД) варьировали от 90/60 до 140/90 мм рт.ст. Госпитализирован в отделение реанимации и интенсивной терапии (ОРИТ) для больных ОНМК 19.01.17. После стабилизации состояния 20.01.17 переведен для дальнейшего лечения и обследования в неврологическое отделение.
Состояние при поступлении средней степени тяжести, кожные покровы и видимые слизистые оболочки обычной окраски и влажности. В легких жесткое дыхание, хрипов нет. Частота дыхательных движений (ЧДД) 16 в минуту. Тоны сердца приглушены, ритмичные, частота сердечных сокращений (ЧСС) 76 уд/мин, АД 115/80 мм рт.ст. Живот мягкий, безболезненный при пальпации во всех отделах. Мочеиспускание самостоятельное. Моча светлая, прозрачная.
Неврологический статус: в сознании, контактен, ориентирован. С трудом подбирает слова при ответе на несложные вопросы. Менингеальных знаков нет. Глазные щели S
=
D
. Зрачки
S
=
D
. Фотореакции и корнеальные рефлексы сохранены. Движение глазных яблок в полном объеме. Нистагма нет. Лицевая мускулатура симметрична. Глотание не нарушено. Язык по средней линии. Парезов нет. Мышечный тонус
D
=
S
, не изменен. Сухожильные рефлексы
D
=
S
, низкие. Рефлекс Бабинского с двух сторон. Координаторные пробы выполняет удовлетворительно. Чувствительных нарушений нет, функции тазовых органов контролирует.
Общий анализ крови: лимфопения до 1,9—3,2·109.
Антитела к гепатиту С (аHCV) обнаружены. Иммуноблот (ИБ) + от 26.01.17 № 136240.
На электрокардиограмме (ЭКГ) ритм синусовый правильный, ЧСС 57 уд/мин. Неполная блокада правой ножки пучка Гиса. Ультразвуковое исследование (УЗИ) органов брюшной полости и почек показало признаки спленомегалии, диффузных неспецифических изменений печени. Электроэнцефалограмма (ЭЭГ) без особенностей.
Мультиспиральная КТ (МСКТ) головного мозга от 19.01.17: картина может соответствовать зоне ишемии в правой теменно-затылочной области. МСКТ головного мозга от 20.01.17: КТ-картина (сравнительно с МРТ от 18.01.17, представленной пациентом) с большей вероятностью соответствует лейкоэнцефалопатии после перенесенной нейроинфекции. Менее вероятна ПМЛ. МРТ головного мозга от 21.01.17: картина прогрессирующей мультифокальной лейкоэнцефалопатии головного мозга. Признаки внутричерепной гипертензии. На рис. 2
Рис. 2. МРТ головного мозга пациента А., 35 лет. а, б — режим Flair; в, г — режим Т2.
Рис. 2. МРТ головного мозга пациента А., 35 лет. (окончание) д, е — режим DVI. последовательно расположены томограммы в режимах Flair, Т2-взвешенное изображение и DVI.
На основании клинической картины, положительного ИБ и характерных изменений на МРТ головного мозга пациенту для уточнения диагноза было выполнено ПЦР-исследование ЦСЖ на JC-вирус, которое оказалось положительным.
Больному был выставлен диагноз: очаговое поражение головного мозга (ПМЛ). ИБ (+) от 26.01.17 № 136240.
Было проведено симптоматическое лечение: мексидол (этилметилгидроксипиридина сукцинат) 500 мг внутривенно (в/в); диакарб (ацетазоламид) 500 мг/сут; кортексин (полипептиды коры головного мозга скота) 10 мг внутримышечно (в/м); рекогнан (цитиколин) 1000 мг в/в. На фоне проводимой терапии состояние с положительной динамикой. Стабилизированы показатели А.Д. Жалоб на нарушения памяти нет. Пациенту рекомендовано продолжить лечение в специализированном лечебно-профилактическом учреждении. Описанный клинический случай заслуживает особого внимания в связи с тем, что социально благополучный пациент не знал или сознательно утаил причину своих проблем со здоровьем, попав в клинику, получал лечение от сосудистого заболевания и последствий перенесенной нейроинфекции. К сожалению, иммуноферментный анализ (ИФА; ELISA) — лабораторное исследование, позволяющее определить присутствие в крови ВИЧ-антител часто дает ложноположительные результаты. Для уточнения диагноза проведен иммуноблот на антитела к ВИЧ и HCV. По рекомендации ВОЗ, иммуноблоттинг (вестерн-блот) используется при диагностике ВИЧ-инфекции в качестве дополнительного экспертного метода, который должен подтверждать результаты ИФА. Иммуноблоттинг — дорогостоящая и длительная методика. Результаты этого анализа были получены практически перед выпиской пациента из стационара. В то же время назначение симптоматической терапии позволило стабилизировать состояние пациента, улучшить когнитивные функции. Выбор лекарственных средств основывался на принципах терапии сосудистых поражений головного мозга.
Наблюдение 2.
Пациент Р
., 52 года. Поступил в ГКБ № 15 им. О.М. Филатова с диагнозом ОНМК.
При поступлении жалобы сформулировать не мог из-за речевых нарушений.
Анамнез жизни: женат. Длительно злоупотребляет алкогольными напитками, курит с 16 лет. Артериальная гипертония последние 10 лет.
Анамнез заболевания: считал себя практически здоровым. В августе 2016 г. отметил головокружение, двоение в глазах. Амбулаторно была выполнена МРТ головного мозга с контрастированием, консультирован в ГКБ № 24, где ему выставлен диагноз: рассеянный склероз под вопросом, объемное образование головного мозга, ишемический инсульт. Лечился в стационаре с диагнозом «транзиторная ишемическая атака». Прошел курс сосудистой, нейрометаболической терапии с нестойким положительным эффектом. Рекомендованную терапию (антиагреганты, статины, антигипертензивные препараты) не принимал. Ухудшение состояния отметил 16.11.16, около 14:00 нарушилась речь. В связи с отсутствием улучшения состояния госпитализирован бригадой СМП в ГКБ № 15 им. О.М. Филатова.
Состояние при поступлении средней степени тяжести, кожные покровы и видимые слизистые оболочки обычной окраски и влажности. В легких жесткое дыхание, хрипов нет. ЧДД 16 в минуту. Тоны сердца приглушены, ритмичные, ЧСС 68 уд/мин, АД 160/90 мм рт.ст. Живот мягкий, безболезненный при пальпации во всех отделах. Мочеиспускание самостоятельное. Моча светлая, прозрачная.
Неврологический статус: в сознании, продуктивному контакту доступен ограниченно из-за выраженных речевых нарушений. Когнитивные функции оценить не удается. Менингеальных знаков нет. Глазные щели S
=
D
. Зрачки
S
=
D
. Фотореакции и корнеальные рефлексы сохранены. Движение глазных яблок в полном объеме. Нистагм и диплопия отсутствуют. Лицевая мускулатура симметрична. Глотание не нарушено. Язык по средней линии. В пробе Барре пронирует правую руку. Парезы отсутствуют. Мышечный тонус
D
=
S
, не изменен. Сухожильные рефлексы
D
>
S
, низкие. Патологических стопных знаков нет. Чувствительность достоверно оценить не удалось из-за речевых нарушений, функции тазовых органов контролирует. Четких нарушений чувствительности и координации не выявлено. Проба Ромберга не проводилась. Оценка по шкале инсульта (NIHSS) — 2 балла.
Лабораторные методы исследования: без особенностей, аHCV, поверхностный антиген вируса гепатита В (HBsAg), антитела к Treponema pallidum
не обнаружены. Метод ИФА: aHCV — «+», ИБ — «+» от 23.11.16.
На ЭКГ ритм синусовый правильный, ЧСС 78 уд/мин. По данным ЭЭГ, на фоне умеренных диффузных изменений — дисфункция неспецифических структур головного мозга. Пароксизмальной активности и очаговой патологии не выявлено. УЗИ органов брюшной полости и почек выявило признаки диффузных неспецифических изменений печени, поджелудочной железы и кисты левой почки.
По заключению логопеда, у пациента присутствуют амнестико-семантическая афазия, афферентная моторная афазия, смешанная агнозия, дискалькулия, компонент дизартрии, дефект средней степени выраженности.
Нейровизуализация: при МСКТ на момент исследования свежих зон ишемии и кровоизлияний не выявлено. При МРТ головного мозга — картина подострой ишемии в левой теменной доле головного мозга, признаки центрального понтинного миелинолиза. Энцефалопатия. Признаки внутричерепной гипертензии. При наличии клинических и лабораторных данных может соответствовать ПМЛ. На рис. 3
Рис. 3. МРТ головного мозга пациента Р., 52 года. а, б — режим DVI; в, г — режим Flair.
Рис. 3. МРТ головного мозга пациента Р., 52 года. (окончание) д, е — режим Т2; ж, з — режим Т1. последовательно расположены томограммы в режимах DVI, Flair, Т2- и Т1-взвешенное изображение.
ПЦР-исследование ЧСЖ на JC-вирус положительное.
Диагноз: ИБ+ № 131988 от 23.11.16. Очаговое поражение головного мозга (ПМЛ).
Было проведено симптоматическое лечение: 25% раствор магнезии сульфата 10,0 мл + 0,9% раствор натрия хлорида — 200,0 мл в/в капельно; гепарин 5000 ЕД 3 раза в день подкожно; рекогнан (цитиколин) 1000 мг в/в; кортексин (полипептиды коры головного мозга скота) 10 мг в/м; бисопролол 5 мг утром; эналаприл 5 мг 2 раза в день; аторвастатин 20 мг вечером; аспирин 125 мг вечером; омез (омепразол) 20 мг 2 раза в день; диакарб (ацетазоламид) 500 мг. С целью профилактики гиподинамических и гипостатических нарушений, расширения двигательного режима назначен комплекс лечебной физкультуры.
На фоне проводимой терапии состояние с положительной динамикой. Стабилизированы показатели АД, скорректирована антигипертензивная терапия. Очаговый неврологический дефицит регрессировал частично. Сознание ясное. Речевые нарушения (амнестико-семантическая афазия, афферентная моторная афазия, смешанная агнозия, дискалькулия, компонент дизартрии) сохраняется, выраженность незначительно уменьшилась. Мимика симметрична, парезов конечностей нет.
Пациент имел типичный сосудистый анамнез, что, вероятнее всего, и затруднило постановку правильного диагноза. Положительный эффект от сосудистой терапии носил кратковременный характер, но в то же время позволил стабилизировать состояние перед переводом в специализированное лечебное учреждение.
Обсуждение проведенной терапии
ПМЛ является достаточно частым заболеванием для пациентов со сниженным иммунным статусом. Диагноз, как правило, ставится на основании типичной клинической картины, данных МРТ и положительного исследования ЦСЖ на JC-вирус методом ПЦР. Лечение до конца не разработано и носит симптоматический характер.
Блокировка избыточной продукции ЦСЖ ― патогенетический подход в решении вопроса о терапии пациента с неврологической симптоматикой на фоне ликвородинамических нарушений, которые присутствовали у пациентов. Учитывая наличие проявлений внутричерепной гипертензии, использовали ацетазоламид — уникальный системный ингибитор карбоангидразы, единственный препарат, блокирующий избыточную продукцию ликвора [20]. Препарат исторически относился к диуретикам, но, согласно инструкции, диуретический эффект у ацетазоламида слабый, а через 3 дня он уже не обладает диуретическими свойствами. Показанием к назначению является внутричерепная гипертензия. Ацетазоламид позволяет длительно компенсировать расстройства ликворообращения. Следует помнить, что коррекция ликвородинамических нарушений не должна быть эпизодической, длительные перерывы в лечении нежелательны. Терапия ацетазоламидом позволяет выполнить все эти условия у пациентов с ПМЛ. Длительность действия препарата — до 12 ч. Рекомендуемая дозировка для пациентов с внутричерепной гипертензией — 1―3 таблетки в сутки. Необходимости в осуществлении интервалов в терапии нет2.
При энцефалопатии любого генеза происходит поражение нейроваскулярной единицы с развитием оксидантного стресса, для борьбы с которым применяли этилметилгидроксипиридина сукцинат. Этот препарат является антиоксидантом, оказывающим антигипоксическое, мембранопротективное, ноотропное, противосудорожное и анксиолитическое действие [21]. Этилметилгидроксипиридина сукцинаты разрешены для широкого медицинского применения для лечения ОНМК, энцефалопатии различного генеза (гипертоническая, атеросклеротическая, травматическая и т. д.), невротических и неврозоподобных расстройств с проявлением тревоги, для купирования абстинентного синдрома при алкоголизме, для лечения острой интоксикации нейролептиками и ряда других заболеваний. Производные янтарной кислоты обладают выраженным стресспротективным действием, которое проявляется в нормализации постстрессового поведения, соматовегетативных нарушений, восстановлении циклов сон—бодрствование, нарушенных процессов обучения и памяти, снижении дистрофических изменений в различных структурах головного мозга. Препараты включены в Федеральное руководство по использованию лекарственных средств. Существенным преимуществом сукцинатов является то, что они имеют незначительные побочные эффекты и низкую токсичность. У пациентов с минимально выраженными проявлениями цереброваскулярной патологии в качестве превентивной терапии рекомендованы курсы препарата в дозе 100 мг в/м в течение 2 нед, схему можно повторять 1 раз в 6 мес. Следует особо отметить тот факт, что эти дозы не оказывают влияния на системную гемодинамику, не требуют коррекции антигипертензивных препаратов, совместимы практически со всеми лекарственными средствами.
Кортексин (полипептиды коры головного мозга скота) — препарат с доказанной эффективностью на клиническом, биологическом, клеточном, генетическом и молекулярном уровнях [22]. Он воздействует на все этапы патологической цепи молекулярных событий, приводящих к гибели нейронов. Центральным звеном патологических процессов, протекающих в головном мозге на фоне гипоксии, является уменьшение содержания АТФ в нейронах мозга. Снижение синтеза увеличения расхода АТФ доказано сразу после стимуляции глутаматных рецепторов токсическими концентрациями глутамата. Известно, что снижение концентрации АТФ в нейронах во время гиперстимуляции глутаматных рецепторов может нарушить систему внутри- и межклеточной сигнализации в нейронах мозга, в частности ионный гомеостаз, активность ферментов гликолиза и окислительного фосфорилирования, захват Са2+ митохондриями и синтез белков. Эти процессы могут лежать в основе гибели нейронов после гипоксии и токсического действия избыточно присутствующего в синаптической щели глутамата. Кортексин способен восстанавливать содержание АТФ после действия токсических концентраций глутамата в молодых и старых нейронах. Пептиды препарата оказывают прямое и опосредованное нейротрофическое воздействие на клетки, стимулируя рост нейритов или снижая гибель нейронов, культивируемых в среде, лишенной ростовых факторов. Основные механизмы этого влияния, вероятно, базируются на изменении экспрессии генов, регулирующих синтез собственных нейротрофических факторов, таких как мозговой нейротрофический фактор (BDNF) и фактор роста нервов (NGF). Препарат обладает множественными эффектами, в том числе осуществляет каскадную регуляцию апоптоза, экспрессию нейротрофических факторов, активацию энергетического обеспечения нервной клетки и митохондриального потенциала, улучшает функционирование рецепторов глутамата и регулирует концентрацию Са в клетке. Через систему противовоспалительных цитокинов кортексин улучшает нейротрофическое обеспечение нервного волокна и уменьшает аутоиммунную агрессию, способствуя восстановлению и росту аксонов. Предполагается, что положительный эффект кортексина объясняется не только действием полипептидных составляющих, но и нейрохимической активностью макро- и микроэлементов, а также витаминов (А, Е, В1 и РР) [22]. В отличие от многих препаратов ноотропного действия, кортексин оказывает стимулирующий эффект на психические функции, а в ряде случаев корригирует аномальную биоэлектрическую активность мозга (подтверждено психологическими тестами и ЭЭГ). Препарат отличают также практически полное отсутствие побочных реакций и исключительно благоприятная переносимость пациентами любого возраста [22]. В 2009 г. The Open Neuropsychopharmacology Journal опубликовал исследование о применении препарата кортексин и его влиянии на когнитивные функции и поведенческие реакции (в условиях эксперимента) [23]. Недавно появились новые данные об опосредованном иммуностимулирующем действии кортексина [24]. Сбалансированность пептидов препарата, многоплановость тонких механизмов действия объясняют не только терапевтическую эффективность, но и отсутствие побочного действия препарата. Курс лечения составляет от 10 до 20 дней.
Однако при наличии у пациентов выраженной неврологической симптоматики (острые инсультоподобные эпизоды с общемозговой и очаговой симптоматикой, когнитивные нарушения, эпизоды головокружения или внезапного падения и т. д.) из-за использования на этом этапе синтезированных химически, чужеродных лекарственных средств рекомендуется добавление в схему терапии других препаратов. В то же время естественные метаболиты биохимических процессов в организме позволяют уже на ранних стадиях заболевания уменьшить прогрессирование процесса и предотвратить дальнейшую дегенерацию нейрона. Приоритетно назначение препаратов, влияющих на фосфолипиды и продукты их метаболизма — поскольку фосфолипиды являются основным структурным компонентом всех клеточных мембран, то от них напрямую зависят многочисленные функции клетки. Кроме фосфолипидов и холестерина в мембрану также встроены различные белки, которые являются рецепторами для гормонов, ферментов, биологически активных веществ. Нормальное функционирование белков, в том числе лекарственных препаратов пептидной природы, напрямую зависит от окружающих их фосфолипидов. С этой точки зрения несомненный интерес представляют данные исследований по использованию цитиколина. Рекогнан (цитиколин) — лекарственное средство, хорошо изученное и широко применяющееся при разных формах цереброваскулярной патологии в странах Западной Европы, США и Японии в течение последних 30 лет [25]. Цитиколин — естественный метаболит биохимических процессов в организме, т. е. он не является чужеродным химическим соединением, ксенобиотиком, как большинство лекарственных средств. В его состав входят цитидин и холин, связанные дифосфатным мостиком, и он является необходимым промежуточным соединением в синтезе фосфатидилхолина, основного мозгового фосфолипида, в пути синтеза фосфолипидов (путь Кеннеди). Цитиколин уменьшает потерю фосфатидилхолина, входящего в состав клеточной мембраны, участвует в синтезе нейромедиатора ацетилхолина, стимулирует активность тирозингидроксилазы и секрецию дофамина. В экспериментах цитиколин снижал нейронную дегенерацию в гиппокампе крыс, вызванную инъекцией бета-амилоидного белка [26]. Бета-амилоид является нормальным белком организма. Степень когнитивных расстройств прямо пропорциональна его накоплению. Холин в сочетании с цитидином стимулирует секрецию нормального нейротрофного амилоидного белка-предшественника мозговыми клетками крыс. Цитиколин способен снижать отложение бета-амилоида в головном мозге, что клинически проявляется в улучшении интегральных показателей когнитивных функций. Кроме воздействия на бета-амилоид, нейропротективное действие цитиколина, вероятно, обусловлено перераспределением основного транспортера глутамата EAAT2 в микродомены липидных рафтов, которое приводит к повышению усвоения глутамата. С учетом этих данных было проведено множество клинических исследований оценки эффективности цитиколина в лечении когнитивных расстройств, связанных со старением головного мозга, цереброваскулярными заболеваниями и деменцией [27]. В европейских клинических исследованиях установлено, что введение препарата в разных дозах при разной продолжительности лечения более существенно улучшало неврологические функции, способствовало раннему восстановлению двигательной и когнитивных функций [28]. В терапии пациентов с ПМЛ цитиколин играет еще одну немаловажную роль: он оказывает иммуномодулирующее действие, которое основывается на снижении плазменных уровней гистамина, при одновременном повышении ФНО-α [29]. Курс лечения длительный (до 6—12 мес).
Заключение
ПМЛ — заболевание, которое встречается у пациентов с различной патологией, включая нейроинфекции, ревматоидный артрит, при использовании некоторых лекарственных препаратов, поэтому врачу-клиницисту крайне важно знать диагностические критерии этой нозологии, уметь правильно поставить диагноз, как можно раньше начать симптоматическую терапию. Это позволит улучшить состояние пациента с учетом того, что эффективного лечения ПМЛ до сих пор не существует. До настоящего момента широко используются противовирусные препараты, цитостатики, антагонисты серотониновых рецепторов, плазмаферез. Однако следует заметить, что все вышеописанные методы возможны лишь после установления причин ПМЛ, в то время как пациент нуждается в экстренной помощи. Поэтому целесообразно применять схемы патогенетической терапии с использованием препаратов, обладающих плейотропными эффектами.
Авторы заявляют об отсутствии конфликта интересов.
Письмо Федеральной службы по надзору в сфере здравоохранения от 7 февраля 2014 г. № 02И-110/14 «О новых данных по безопасности лекарственного препарата Бенлиста». . https://www.garant.ru/products/ipo/prime/doc/70485650/#ixzz3OWJlGxDT
Инструкция по медицинскому применению препарата диакарб.
Дисциркулярная энцефалопатия
Хроническое прогрессирующее течение цереброваскулярной патологии сопровождается диффузными многоочаговыми изменениями, приводящими к гемипарезам, ишемическому инсульту, множественным нейропсихологическим и неврологическим расстройствам.
Прогрессирование дисциркуляторной энцефалопатии связано с дегенерацией тканей, накоплением агрессивных метаболитов.
До использования методов нейровизуализации большую часть причин появления когнитивных расстройств специалисты объясняли дисциркуляторной энцефалопатией. Практика показывает гипердиагностику случаев нозологии. Ядерно-магнитный резонанс указывает только 20% случаев встречаемости очагов белого вещества у пожилых пациентов с сосудистыми заболеваниями.
Основным отличием дисциркулярной разновидности в сравнении с инсультом является поражение не крупных мозговых артерий, а мелких пенетрирующих сосудов, артериол. Диффузные повреждения мелких ветвей вызывает ряд морфологических изменений:
- Многочисленные инфаркты (лакунарные);
- Диффузное разрушение белого вещества;
- Смешанная форма.
Раннее выявление любой категории предотвращает прогрессирование после назначения правильной поддерживающей терапии.
Терапия
Лейкоэнцефалопатия относится к неизлечимым заболеваниям. Но обязательно сходите в больницу для выбора лечения от наркозависимости. Цель терапии — замедлить прогрессирование заболевания и активизировать работу мозга.
Лечение лейкоэнцефалопатии комплексное, симптоматическое и этиотропное. В каждом случае он подбирается индивидуально.
Врач может назначить следующие лекарства:
- препараты, улучшающие мозговое кровообращение (Винпоцетин, Актовегин, Трентал);
- нейрометаболические стимуляторы (Фезам, Пантокальцин, Луцетам, Церебролизин);
- ангиопротекторы (Стугерон, Курантил, Зилт);
- поливитамины, включая витамины группы В, ретинол и токоферол;
- адаптогены, такие как экстракт алоэ, вит;
- глюкокортикостероиды, способствующие уменьшению воспаления (преднизолон, дексаметазон);
- антидепрессанты (флуоксетин);
- антикоагулянты, снижающие риск тромбоза (Гепарин, Варфарин);
- если заболевание носит вирусный характер, назначают Зовиракс, Циклоферон, Виферон.
- физиотерапия;
- рефлексотерапия;
- иглоукалывание;
- дыхательные упражнения;
- гомеопатия;
- фитотерапия;
- массаж воротниковой зоны;
- мануальная терапия.
Сложность терапии заключается в том, что многие противовирусные и противовоспалительные препараты не проникают через ГЭБ и, следовательно, не нацелены на патологические поражения.
Особенности перивентрикулярной и резидуальной лейкоэнцефалопатии у детей
Хронический недостаток поступления кислорода, длительная ишемия мозговых тканей приводит к повреждению подкорковых структур, полушарий, мозгового ствола. Патологические очаги обнаруживаются в глубине серого вещества, сопровождаются изменениями подкорковых волокон.
Перивентрикулярная энцефалопатия характеризуется преимущественной локализацией патологических очагов вокруг желудочков мозга.
Резидуальный вид имеет врожденные и приобретенные причины. Провоцирующим фактором у ребенка являются травматические повреждения черепа, воспалительные процессы внутри черепной коробки. Отдельная разновидность – энцефаломиелопатия возникает из-за аномалий строения сосудистой сети мозга.
Симптомы резидуальной энцефалопатии детей:
- Церебральный паралич;
- Олигофрения;
- Эпилепсия;
- Вегето-сосудистая дистония;
- Неспокойный сон.
Практика показывает наличие латентного течения нозологии у новорожденных с весом около четырех килограмм. Клинические симптомы появляются после начала активного кровоснабжения. Случаи появления слабоумия у дошкольников и школьников связаны с травмами черепной коробки.
Сколько живут с энцефалопатией
Длительность жизни определяется клинической формой болезни, скоростью прогрессирования, индивидуальными изменениями организма человека.
Прогрессирующая многоочаговая энцефалопатия сопровождается летальным исходом через 1-3 года после выявления. Поддерживающая терапия увеличивает выживаемость.
Разновидности сосудистого генеза имеют хроническое прогрессирование. Люди с данной разновидностью при грамотной организации лечения живут десятки лет. Сокращает сроки гипертония, выраженные ишемические очаги структуры головного мозга, кровоизлияния внутрь мозга.
Причины
Сосудистая энцефалопатия мозга возникает вследствие хронической ишемии мозговых структур, обусловленной следующими факторами:
- атеросклероз;
- эссенциальная гипертония;
- симптоматическая артериальная гипертензия при нефрологических и эндокринных заболеваниях;
- синдром позвоночной артерии при остеохондрозе, аномалиях развития сосудов, травмах и дегенеративных процессах в области шейных позвонков;
- диабетическая ангиопатия при сахарном диабете с недостаточным контролем уровня глюкозы;
- черепно-мозговые травмы;
- стойкая артериальная гипотония;
- некоторые аритмии;
- системные васкулиты.
Вне зависимости от провоцирующего заболевания недостаточность кровообращения становится причиной гипоксии и нехватки питательных веществ. Клетки мозга погибают. На их месте формируются мелкоочаговые «немые инфаркты» или зоны разрежения. Из-за особенностей кровоснабжения в первую очередь, как правило, страдают подкорковые структуры и глубинные участки мозга. Это обуславливает «феномен разобщения», лежащий в основе большинства проявлений.