Эпилепсия представляет собой серьезное хроническое заболевание, для которого характерны неконтролируемые спонтанные приступы различного типа. Болезнь может иметь врожденный или приобретенный характер.
Первые эпилептические приступы могут возникнуть в любом возрасте, их развитие обусловлено множеством причин: от генетической предрасположенности до перенесенных нейроинфекций и черепно-мозговых травм.
Известны определенные провоцирующие факторы, присутствие которых может увеличивать вероятность возникновения эпилептических припадков. При их наличии больному нужно систематически посещать врача-невролога для предупреждения приступов и получения своевременной медицинской поддержки.
Причины возникновения заболевания
Эпилепсия бывает идиопатической или симптоматической природы. Причины развития идиопатической эпилепсии остаются невыясненными. Патология может диагностироваться у людей как в раннем, так и в зрелом возрасте, однако чаще всего встречается у детей. Одной из наиболее вероятных причин возникновения идиопатической эпилепсии ученые считают наследственную предрасположенность.
Возникновение симптоматической эпилепсии связано с тем или иным негативным обстоятельством, которое негативно повлияло на структуры головного мозга. Так, эпиприступ провоцируют следующие факторы:
- повторяющиеся вспышки света и цвета;
- повторяющиеся звуки;
- яркие сменяющиеся картинки, видеоэффекты;
- отравления различного рода;
- употребление спиртных напитков, наркотических средств;
- прием некоторых лекарственных препаратов;
- кислородное голодание;
- гипогликемический приступ – при резком падении уровня сахара в крови.
Нужно знать, что эпилептический припадок у здорового человека может быть вызван одной из трех последних причин.
Разновидности детской эпилепсии
У детей выделяют следующие типы приступов:
- Абсансные или бессудорожные генерализированные. Распространенный тип, проявляется в периоде с рождения до полового созревания. Обнаружить сложно, абсанс длится 5-20 секунд. Ребенок «выключается» из окружающего мира. Такие приступы могут сопровождаться небольшим запрокидыванием головы и дрожанием век. С равной вероятностью после полового созревания могут пропасть или наоборот – усилиться.
- Абсанс — закатывание глаз и дрожание век
- Детские спазмы проявляются в 2-3 года. Рано утром после пробуждения, на протяжении нескольких секунд тело контролируется не полностью. Малыш кивает головой, выпрямляет ноги, руки, подносит их к груди, туловище наклоняется вперед.
- Атонические – внешне кратковременный обморок, на время которого тело полностью расслабляется, а сознание помрачается на несколько секунд.
- Полноценные припадки с сильными судорогами, утратой ориентации в пространстве.
- Ночные приступы, проходящие во сне можно распознать по лунатизму. Как правило, проходят к периоду взросления самостоятельно без необходимого лечения. Симптоматика детской эпилепсии часто проявляется слабо, родители и близкие не замечают наличие болезни длительный период. Схожесть проявлений с другими болезнями усложняет диагностику и назначение правильного лечения. Средний возраст выявления больных 5-18 лет.
С уверенностью определить, можно ли вылечить эпилепсию полностью у подростка, маленьких детей или нет, как это сделать, реально только при некоторых ее вариантах. Тех, причины развития которых детально установлены. Чаще приходится надеяться на позитивную динамику, с ослаблением судорог, урежением припадков.
Причины возникновения эпилепсии у подростков
Эпилепсия в подростковом возрасте чаще всего является продолжением заболевания, дебютировавшего в детстве. Эпилептические приступы у подростков могут как усиливаться, так и уменьшаться. Пубертатный период связан с глобальными изменениями в организме, подготовкой к взрослению и половой зрелости. Поэтому предсказать, как будет себя проявлять эпилепсия, достаточно сложно.
Появление симптоматической (вторичной) эпилепсии в подростковом возрасте обычно вызвано следующими негативными факторами:
- инфекционное заболевание головного мозга (менингит, энцефалит);
- черепно-мозговая травма;
- сильная интоксикация алкогольными, наркотическими или химическими веществами;
- заболевания щитовидной железы;
- нарушения обмена веществ.
Эпилепсия проявляет себя специфическими приступами, которые возникают спонтанно и их нельзя контролировать. При появлении более одного приступа необходимо срочно обратиться к врачу-неврологу.
Записаться на приём
Как записаться к неврологу
Чтобы записаться на прием к невропатологу в удобное для вас время воспользуйтесь онлайн-формой или позвоните в клинику по контактному номеру. Детям, впервые столкнувшимся с эпилепсий, бывает необходима госпитализация для прохождения полного обследования. Мы находимся в ЦАО, недалеко от станций метро Новослободская, Тверская, Чеховская, Белорусская и Маяковская.
Также в случае приступов, которые не проходят дольше 5 минут или повторяются через короткий промежуток времени, вы можете вызвать скорую помощь.
Провоцирующие факторы у детей
Эпилепсию не относят к детским заболеваниям, но чаще её диагностируют в раннем возрасте. В зависимости от формы заболевания, оно может проявляться по-разному. Эпилепсия сопровождается судорогами и потеряй сознания.
Причинами эпилепсии у детей наиболее часто выступают:
- травмами шеи и головы в процессе рождения;
- гипоксией (кислородным голоданием) плода;
- инфекционными заболеваниями, перенесенными матерью во время беременности;
- злоупотреблением матерью алкоголем и наркотическими веществами в период вынашивания плода.
Заболевание может проявиться у ребенка сразу после рождения или через несколько лет. Незначительные судорожные движения у детей до трех месяцев могут быть следствием незрелой нервной системы. Тем не менее, при их наличии следует обратиться за консультацией к неврологу для исключения патологии. Если судороги продолжают появляться после трех месяцев жизни, усиливаются и возникают спонтанно, необходимо обязательно показать ребенка детскому неврологу.
Родителям необходимо обратить внимание на следующие симптомы у ребенка:
- замирания;
- потеря концентрации;
- нет реакции на раздражители;
- высокая температуры;
- обморок;
- вялость;
- головные боли;
- тошнота;
- боли в животе;
- головокружения.
При наличии этих симптомов, немедленно вызывайте врача или отвезите вашего ребёнка в больницу.
Как определить эпилепсию у ребенка
Самый распространенный и узнаваемый симптом – судорожные приступы, сопровождающиеся потерей сознания. Стоит отметить, что такой симптом характерен для тяжелой формы заболевания.
Опасным в недуге является тот факт, что приступ наступает внезапно и непредсказуемо. Часто больные вынуждены иметь при себе лекарственные препараты для купирования приступа, в противном случае может наступить летальный исход.
Медики различают более 50 подвидов эпилепсии, каждый из которых имеет свои характерные особенности и проявления. Для человека, не имеющего отношения к медицине, может оказаться непросто узнать это заболевание. Поэтому родителям следует тщательно следить за здоровьем ребенка и своевременно реагировать на какие-либо изменения в его поведении.
У грудничков и годовалых малышей заболевание проявляется в одинаковой форме. Следует незамедлительно обратиться к эпилептологу в случае следующей симптоматики:
- временное онемение лицевых мышц, а затем быстрое их сокращение, лицо на какое-то время превращается в неподвижную маску;
- при кормлении малыша у него синеет промежуток между верхней губой и носом;
- ребенок фиксирует взгляд на одной точке продолжительное время;
- у малыша непроизвольно дергаются конечности.
Чем взрослее становится ребенок, тем более выражены симптомы проявления заболевания. По характеру симптоматики эпилепсия в возрасте 3 и 8 лет имеет значительные различия. Помимо вышеописанных признаков заболевания, следует обратить внимание на поведение и характер ребенка. Дети, у которых, скорее всего, присутствует эпилепсия, агрессивны и раздражительны, часто беспокойны. Ребенку сложно учиться в школе, у него не получается выстраивать отношения со сверстниками.
Провоцирующие факторы у взрослых
Наследственные формы эпилепсии не всегда проявляются в раннем возрасте. Известны случаи, когда пациенты старших возрастных групп ощутили свой первый эпилептический приступ, а при обследовании выяснилось, что имелась генетическая предрасположенность.
Возникновение эпилептических приступов во взрослом возрасте провоцируется другими факторами:
- перенесенным инсультом;
- опухолями головного мозга;
- рассеянным склерозом;
- метаболическими нарушениями;
- инфекционными заболеваниями с поражением головного мозга (менингитом, энцефалитом и пр.);
- алкогольной, наркотической и другими интоксикациями.
Черепно-мозговые травмы могут являться причиной возникновения эпилепсии у людей любого возраста. Повреждение костей черепа, кровоизлияние в головной мозг и нарушение целостности мягких тканей могут сопровождаться развитием патологических процессов с вторичной эпилепсией.
Нередко приступ сопровождается вывихами и переломами. Приступы могут быть и вегетативными — без потери сознания и судорог. Для них характерны следующие виды симптомов:
- учащение сердечных сокращений;
- чрезмерное потоотделение;
- метеоризм и спастические боли в животе.
Бессудорожную эпилепсию могут вызвать такие факторы, как предрасположенность и экзогенные воздействия. Эпилепсия у взрослых поддается лечению. Гарантировать успех может только точная постановка диагноза на ранних сроках.
Варианты заболевания
Эпилепсия у подростков может протекать по-разному. Это связано с тем, что эпилептические очаги могут находиться в разных частях коры головного мозга. Причем форма заболевания никак не зависит от его причин, а со временем она может стать более легкой или тяжелой.
Основные формы протекания эпилепсии:
- миоклоническая (синдром Янца). Развивается на фоне полового созревания. На ранней стадии отмечаются подергивания мышц рук и плечевого пояса;
- абсансная. Самая легкая форма эпилепсии, при которой возникают припадки без потери сознания и памяти. Но без лечения может перетекать в генерализованную форму. Приступы случаются от 1 раза в сутки до 1 раза в пару недель;
- с генерализованными приступами. Наиболее тяжелая форма заболевания. Сопровождается приступами с частотой от 1 раза в неделю до 1 раза в год. Иногда могут присоединяться абсансы или миоклонические приступы;
- катамениальная. Подвид эпилепсии, возникающий на фоне гормональных изменений, связанных со становлением менструального цикла. После его нормализации эпилепсия, как правило, проходит.
Первые признаки эпилепсии
Зачастую больной и его близкие не подозревают о наличии у него эпилепсии до первого приступа. Определить причины его развития и конкретный раздражитель в первый раз бывает довольно сложно, однако о том, что припадок эпилепсии приближается, можно заподозрить при наличии у больного определенных признаков:
- головной боли за несколько дней до эпилептического припадка;
- нарушения сна;
- сильного стресса;
- нервозности и раздражительности;
- снижения аппетита;
- ухудшения аппетита.
Во время судорожного приступа отмечается напряжение мышц, отсутствие реакции на любые раздражители – больные не слышат звуков, не реагируют на прикосновения, боль, зрачки у них не сужаются и не расширяются. Состояние после эпилептического припадка у людей становится вялым и сонливым, для восстановления сил и нормализации состояния им необходим отдых и полноценный сон.
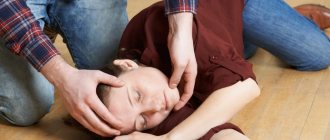
Первая помощь во время припадка
Во время приступа эпилепсии важно не растеряться и принять все необходимые меры для предотвращения травм. Ребенка необходимо положить на ровную, не твердую поверхность. Чтобы малыш не захлебнулся слюной, обязательно нужно положить его на бок. Если во время припадка открылся рот, следует поместить между зубами платок, не стесняя при этом дыхания ребенка.
Категорически воспрещается силой открывать рот и удерживать язык. Также нельзя давать больному во время припадка лекарство. Приступ, как правило, длится не более 5 минут. После прекращения припадка необходимо проверить дыхание малыша, и, в случае его отсутствия, сделать искусственное дыхание. Обязательно дождитесь, чтобы ребенок пришел в себя, не оставляйте его одного.
Если припадок произошел впервые или длился более 5 минут, а также если ребенок получил травму во время приступа, рекомендуется вызвать скорую помощь.
Эпилепсия у подростков: симптомы
Эпилепсия характеризуется нарушением активности клеток в головном мозге, когда возбуждение нейронов преобладает над процессами торможения. В результате возникают эпилептические приступы, которые очень разнообразны в своем проявлении. У подростков наиболее часто встречаются фокальные приступы, возможно с вторичной генерализацией, но и не исключены генерализованные припадки.
Фокальные эпилептические приступы возникают в определенной зоне головного мозга и затрагивают соседние ткани. Клиническая картина эпилептического приступа у подростка будет зависеть от области, где зарождается патологическое возбуждение:
- височная область. Наиболее часто эпилепсия поражает этот участок мозга. Во время эпилептического приступа пациент может ощущать странные неконтролируемые чувства и эмоции. Возникает повышенная тревожность;
- лобная область. У пациентов появляется мышечная слабость, нарушение речи. Эпилептические приступы часто возникают во сне, что сопровождается поворотами головы, хаотичными движениями ногами;
- теменная область. У пациентов отмечаются сенсорные приступы: человек может ощущать покалывание в конечностях, тепло или холод, онемение некоторых участков тела;
- затылочная область. Эпилептический приступ нарушает работу органов зрения. У пациента начинают двигаться из стороны в сторону глазные яблоки, дергаться веки. Перед глазами появляются вспышки света, узоры, образы. Эпилептический приступ нередко сопровождается болевыми ощущениями. До и после приступа у пациента может сильно болеть голова.
При генерализованном приступе патологическое возбуждение затрагивает головной мозг полностью. Данный вид эпилепсии существенно ухудшает качество жизни, поскольку связан с риском получить травму головы или лица во время приступа. Генерализованная эпилепсия обычно сопровождаются аурой – субъективными ощущениями, предвещающими приступ. Среди генерализованных приступов выделяют:
- тонико-клонические. Приступ начинается с тонической фазы, когда все тело резко напрягается и может вырваться непроизвольный крик. Далее у больного возникают судорожные подергивания. Во время приступа человек может потерять сознание. Эпилептический приступ обычно длится недолго (до пяти минут), после чего человек ощущает сильную усталость или может уснуть. Тонико-клонические приступы, дополнительно к основным проблемам, доставляют подростку значительный психологический дискомфорт. Возрастает тревожность, поскольку нельзя предугадать, когда будет следующий приступ. Развивается неуверенность в себе, подростку трудно социализироваться.
- абсансы. Характерной особенностью данного вида приступов является отключение сознания на несколько секунд или минут. Человек замирает и не реагирует на внешние раздражители. Абсансы могут сопровождаться непроизвольными подергиваниями пальцев рук, мышц лица. Абсансы создают трудности обучения в коллективе, так как во время приступа подросток пропускает часть информации, излагаемой учителем. Приступ наступает внезапно, иногда без ауры. При этом человек может прерваться на полуслове, а после окончания приступа продолжить разговор.
- атонические приступы. В этом случае мышцы резко теряют тонус и человек падает. Существует большая вероятность получить серьезную травму во время приступа.
Характер эпилептических приступов обычно остается стереотипным. С развитием заболевания без адекватной терапии приступы будут учащаться, а их интенсивность усиливаться.
Эпилепсия в детском возрасте
Часть 4. Начало статьи читайте в № 6, и 10, 2014 год
Эпилепсии у детей дошкольного возраста (4–6 лет)
Для детей дошкольного возраста характерен дебют идиопатической парциальной эпилепсии с лобными пароксизмами, доброкачественной затылочной эпилепсии с ранним дебютом (синдром Панайиотопулоса), а также синдрома Ландау–Клеффнера.
Идиопатическая парциальная эпилепсия с лобными пароксизмами
Болезнь впервые описали A. Beaumanoir и A. Nahory (1983). Возраст пациентов к моменту дебюта эпилепсии составляет 2–8 лет. На этот тип эпилепсии приходятся около 11% случаев всех идиопатических фокальных эпилепсий. Болезнь манифестирует в виде нескольких типов приступов: дневных (сложные парциальные, моторные автоматизмы, иногда абсансоподобные) и ночных (гемифациальные моторные приступы, версивные, иногда с «посткризисным» дефицитом и/или вторично-генерализованными припадками). Частота приступов варьирует от 1 эпизода в месяц до 1 припадка за несколько недель (продолжительность активного периода болезни составляет от 1 года до 6 лет). Данные ЭЭГ достаточно гетерогенны и не имеют единого специфического паттерна (у части пациентов ЭЭГ-изменения сопоставимы с таковыми при доброкачественной детской эпилепсии с центротемпоральными пиками; у других имеется только очаговая медленная активность; в иктальном периоде регистрируются перемежающиеся лобные разряды). Прогноз болезни довольно благоприятен (спонтанная ремиссия). Транзиторное снижение когнитивных функций (кратковременной памяти, оперативных функций и др.) отмечается в течение активного периода заболевания; затем они постепенно восстанавливаются [3–6].
Доброкачественная затылочная эпилепсия с ранним дебютом (Панайиотопулоса синдром)
Одна из доброкачественных затылочных эпилепсий детского возраста. Болезнь дебютирует в возрасте от 1 года до 14 лет (пик встречаемости в 4–5-летнем возрасте); встречается примерно в 2 раза чаще, чем вариант Гасто. Характерны автономные ночные приступы; вследствие вегетативной симптоматики и тошноты припадки плохо распознаются. На ранних стадиях болезни отмечаются девиация глаз и поведенческие расстройства (в 50% случаев приступы могут приобретать судорожный характер). Продолжительность приступов составляет 5–10 мин; у 35–50% пациентов они переходят в автономный фокальный эпилептический статус (иногда с вторичной генерализацией). При ЭЭГ регистрируются пики или пароксизмальные разряды. У двух третей пациентов отмечается по меньшей мере одно ЭЭГ-исследование с признаками затылочных пароксизмов (чаще всего — затылочных пиков); у оставшейся трети больных отмечаются только внезатылочные пики или короткие генерализованные разряды. Примерно в 33% случаев у детей с синдромом Панайиотопулоса на ЭЭГ регистрируются мультифокальные пики в двух и более церебральных областях (единичные пиковые очаги считаются редкостью). Прогноз при синдроме Панайиотопулоса в отношении длительной ремиссии и когнитивных функций сравнительно благоприятен. Лечение доброкачественной затылочной эпилепсии с ранним дебютом преимущественно нацелено на контроль приступов в острой фазе (диазепам) [3–6].
Синдром Ландау–Клеффнера (приобретенная эпилептическая афазия)
Подавляющее число случаев заболевания приходится на возраст 4–5 лет, хотя болезнь (приобретенная афазия и эпилептиформные разряды в височных/теменных областях мозга) может дебютировать и раньше — на втором или третьем году жизни. Причина этого сравнительно редкого состояния неизвестна. Синдром Ландау–Клеффнера характеризуется утратой речевых навыков (афазия импрессивная и/или экспрессивная). Указанные речевые нарушения, а также слуховая агнозия появляются у детей, не имевших ранее отклонений со стороны психомоторного и речевого развития. Сопутствующие эпилептические припадки (фокальные или генерализованные тонико-клонические судороги, атипичные абсансы, парциальные сложные, редко — миоклонические) регистируются у 70% пациентов. У части детей отмечаются нарушения поведения. В остальном в неврологическом статусе у пациентов выраженные нарушения обычно отсутствуют. Специфический ЭЭГ-паттерн для синдрома Ландау–Клеффнера не характерен; регистрируются эпилептиформные разряды в виде повторных пиков, острых волн и пик-волновой активности в височных и теменно-затылочных областях головного мозга. Эпилептиформные изменения в состоянии сна усиливаются или отмечаются исключительно во время сна. Хотя прогноз синдрома Ландау–Клеффнера сравнительно благоприятен, дебют болезни в возрасте до 2 лет всегда сопряжен с неблагоприятным исходом по обретению и/или восстановлению навыков речевого общения [3–5, 9].
Эпилепсии у детей школьного возраста и подростков
По достижении школьного возраста дети и подростки подвергаются риску подверженности целой группы возрастзависимых эпилепсий, среди которых наиболее актуальны детская абсансная, доброкачественная с центротемпоральными пиками, доброкачественная затылочная (вариант Гасто), ювенильная абсансная, ювенильная миоклоническая (синдром Янца) и целый ряд других форм болезни.
Детская абсансная эпилепсия (пикнолепсия)
Пик дебютов болезни приходится на ранний школьный возраст (около 7 лет), хотя детская абсансная эпилепсия может дебютировать с 2 до 12 лет. До наступления 3-летнего возраста дебютирует редко. Относится к идиопатическим формам болезни; все случаи считаются генетически детерминированными (аутосомно-доминантный тип наследования с неполной пенетрантностью). Детская абсансная эпилепсия характеризуется частыми повторными приступами абсансов (до нескольких сотен за сутки). При этом абсансы представляют собой единственный или ведущий тип эпилептических приступов; вероятность появления генерализованных тонико-клонических судорог значительно ниже, чем при юношеской (ювенильной) абсансной эпилепсии. Диагностика детской абсансной эпилепсии осуществляется по клиническим проявлениям и данным ЭЭГ (типичный ЭЭГ-паттерн — вспышки генерализованной высокоамплитудной пик-волновой активности с частотой 3 за 1 сек, внезапно возникающие и плавно прекращающиеся). Прогноз при детской абсансной эпилепсии сравнительно благоприятен [3, 5, 6].
Доброкачественная эпилепсия детского возраста с центротемпоральными пиками (роландическая эпилепсия)
Описана P. Nayrac и M. Beaussart (1958). В возрастной группе 0–15 лет встречается с частотой 5–21 на 100 тыс. (8–23% от всех случаев эпилепсии), являясь самой распространенной формой идиопатической эпилепсии у детей. Возраст детей к моменту дебюта роландической эпилепсии варьирует от 3 до 14 лет (пик — 5–8 лет). Случаи болезни у пациентов в возрасте до 2 лет исключительно редки. Болезнь проявляется в виде ночных тонико-клонических приступов с парциальным (фокальным) началом, а также дневных простых парциальных (исходящих из нижних корковых отделов — области центральной роландической борозды). Частота приступов обычно невысока. Для роландической эпилепсии характерна специфическая соматосенсорная аура (патологические ощущения в щечно-ротовой области), а также гиперсаливация, остановка речи, тонико-клонические или тонические судороги фациальной мускулатуры. Сознание в момент приступа пациентом не утрачивается. Для ЭЭГ-данных характерно наличие пик-волновых комплексов, локализованных в центрально-височных отделах. В интериктальном периоде у пациентов при ЭЭГ регистрируются специфические комплексы в виде высокоамплитудных 2-фазных пиков, сопровождаемых медленной волной. Роландические пики локализуются в одном или обоих полушариях (изолированно или группами: в средневисочных — Т3, Т4, или центральных — С3, С4 — областях). К моменту дебюта болезни психомоторное развитие детей является нормальным. Впоследствии болезнь характеризуется практически полным отсутствием неврологического и интеллектуального дефицита. У многих пациентов в подростковом возрасте наступает ремиссия; у незначительной части детей отмечаются нарушения когнитивных функций (вербальная память), а также различные речевые расстройства и снижение успеваемости (в школе) [3–6, 9].
Доброкачественная затылочная эпилепсия с поздним дебютом (вариант Гасто)
Фокальная форма идиопатической эпилепсии детского возраста (синдром Gastaut) с более поздним началом, чем при синдроме Панайиотопулоса. Болезнь дебютирует в возрасте 3–15 лет, но пик приходится примерно на 8 лет. Характерны короткие по продолжительности приступы со зрительными нарушениями (простые и сложные зрительные галлюцинации), полной/частичной утратой зрения и иллюзиями, девиация глаз, вслед за которыми отмечаются клонические судороги, вовлекающие одну сторону тела. До 50% пациентов испытывают по окончании приступа мигренозные или мигренеподобные цефалгии. ЭЭГ-данные напоминают таковые при синдроме Панайиотопулоса: в интериктальном периоде регистрируется нормальная основная активность фоновой записи в сочетании с эпилептиформными одно- или двухсторонними разрядами в затылочных отведениях в виде пик-волновых комплексов (высокоамплитудные двухфазные пики с основной негативной фазой и следующей за ней непродолжительной позитивной фазой) в сочетании с негативной медленно-волновой активностью. При открытии пациентом глаз эпилептиформная активность исчезает, но снова возобновляется через 1–20 сек после закрытия глаз. Прогноз при доброкачественной затылочной эпилепсии с поздним дебютом (вариант Гасто) сравнительно благоприятен, но, в связи с возможной фармакорезистентностью болезни, неоднозначен [3–5, 9].
Ювенильная (юношеская) абсансная эпилепсия
Юношеский вариант абсансной эпилепсии относится к идиопатическим генерализованным формам болезни. В отличие от детской абсансной эпилепсии, болезнь обычно дебютирует в пубертатном, пре- или постпубертатном возрасте (9–21 год, чаще 12–13 лет). Болезнь проявляется типичными абсансами, миоклонусами или генерализованными тонико-клоническими судорогами. Вероятность дебюта в виде генерализованных тонико-клонических приступов при ювенильной абсансной эпилепсии несколько выше (41% случаев), чем при детской абсансной. Характерный для этого вида эпилепсии ЭЭГ-паттерн имеет вид пик-волновой активности с частотой 3 Гц — симметричный и билатерально-синхронизированный. Полипик-волновая активность, встречающаяся у части пациентов, должна настораживать в плане трансформации болезни в юношескую миоклонус-эпилепсию. Прогноз относительно благоприятен — высока вероятность наступления ремиссии в позднем подростковом возрасте [3–6, 9].
Ювенильная (юношеская) миоклонус-эпилепсия (синдром Янца)
Болезнь описана D. Janz и W. Christian (1957) в качестве одного из подтипов идиопатической генерализованной эпилепсии (другое название: «импульсивный petit mal»). Обычно дебютирует в возрасте 8–26 лет (чаще в 12–18 лет). Отличительным признаком болезни являются миоклонические припадки. Характерны изолированные миоклонические подергивания в верхних конечностях, особенно вскоре после пробуждения. У большинства детей отмечаются генерализованные тонико-клонические приступы, а примерно у трети пациентов имеются абсансы. Припадки часто провоцируются депривацией сна. Миоклонические приступы сопровождаются короткими вспышками генерализованных пик-волновых или полипик-волновых комплексов при проведении ЭЭГ [3–5, 9].
Височная семейная эпилепсия
Этот генетически гетерогенный синдром характеризуется сравнительно доброкачественными простыми или сложными парциальными (фокальными) приступами с выраженной психической или автономной аурой. Болезнь обычно дебютирует на втором (примерно 11 лет) или в начале третьего десятилетия жизни (чаще у совершеннолетних индивидов). Обычно возникает на фоне нормального развития ЦНС. При МРТ головного мозга не обнаруживается каких-либо патологических структурных изменений в области гиппокампа или височных долях. Данные ЭЭГ позволяют зарегистрировать эпилептиформную активность в срединных и/или латеральных областях височных долей. Припадки при семейной височной эпилепсии чаще легко поддаются медикаментозному контролю традиционными антиэпилептическими препаратами [3–6, 9].
Мезиально-височная эпилепсия
Чаще дебютирует у подростков и проявляется лимбическими приступами. В типичных случаях у больных, в анамнезе у которых отмечались фебрильные судороги, после свободного от приступов интервала возникают височные припадки, которые в первое время хорошо поддаются медикаментозному контролю. Впоследствии, в подростковом возрасте или по достижении совершеннолетия, отмечаются рецидивы болезни. При МРТ головного мозга у пациентов может обнаруживаться склероз гиппокампа, что считается ключевым признаком этой формы эпилептического синдрома. Все лимбические припадки в большей или меньшей мере рефрактерны к фармакотерапии [3, 5].
Cемейная мезиально-височная эпилепсия
Этот генетически детерминированный гетерогенный эпилептический синдром описали P. Hedera и соавт. (2007). Болезнь дебютирует в различном возрасте, но чаще всего на втором десятилетии жизни. В отличие от описанной выше мезиально-темпоральной эпилепсии, у детей в анамнезе обычно отсутствуют указания на фебрильные судороги. В большинстве случаев у пациентов отмечаются простые фокальные приступы с появлениям déjà vu, периодически ассоциированные с оглушенностью или тошнотой, в других случаях — сложные парциальные припадки с изменениями сознания и замираниями; реже имеют место вторично-генерализованные приступы. У части больных при МРТ отсутствуют признаки склероза гиппокампа или иных аномалий церебральных структур. Патологические изменения данных ЭЭГ примерно у половины пациентов отсутствуют. Менее половины случаев семейной мезиально-височной эпилепсии требуют проведения терапии антиэпилептическими препаратами [3, 5, 6].
Парциальная (фокальная) аутосомно-доминантная эпилепсия со слуховыми стимулами
Эта форма болезни фактически является одним из подтипов латеральной височной эпилепсии; она известна также под названием «телефонная эпилепсия». Болезнь дебютирует в возрасте 8–19 лет (чаще всего — на втором десятилетии жизни). Парциальная аутосомно-доминантная эпилепсия со слуховыми стимулами характеризуется слуховыми нарушениями (ощущение больным недифференцированных звуков и шумов), слуховыми галлюцинациями (изменения восприятия громкости и/или высоты звуков, голоса «из прошлого», необычное пение и т. д.). Помимо слуховых нарушений и галлюцинаций для этой формы болезни свойственны различные вегетативные расстройства, патологическая двигательная активность, а также многочисленные сенсорные и психические нарушения различной выраженности. В межприступном периоде при ЭЭГ у пациентов может наблюдаться парокcизмальная активность в височных или затылочных отведениях (или полностью отсутствовать) [3, 5, 9].
Эпилепсия с приступами grand mal при пробуждении
У детей дебют приступов при этой идиопатической генерализованной эпилепсии преимущественно происходит на втором десятилетии жизни. По проявлениям болезнь несколько напоминает ювенильную миоклонус-эпилепсию Янца. Развитие тонико-клонических приступов происходит исключительно или преимущественно после пробуждения (> 90% случаев) или вечером в периоде релаксации. Припадки вызываются депривацией сна. В отличие от миоклонус-эпилепсии Янца, миоклонии и абсансные приступы у пациентов с описываемой формой эпилепсии наблюдаются редко. ЭЭГ позволяет зарегистрировать генерализованную пик-волновую активность и признаки фотосенситивности (последние присутствуют не всегда) [3–6, 9].
Болезнь Унферрихта–Лундборга (балтийская или финская миоклонус-эпилепсия)
Эта редкая форма эпилепсии дебютирует у детей в возрасте от 6 до 13 лет (чаще примерно в 10-летнем возрасте). По своим проявлениям напоминает синдром Рамсэя Ханта. Первыми симптомами являются судорожные приступы. Миоклонии присоединяются по прошествии 1–5 лет; они отмечаются преимущественно в проксимальных мышцах конечностей, носят двухсторонний симметричный характер, но асинхронны. Миоклонии индуцируются фотосенсибилизацией. Выраженность миоклоний постепенно нарастает. Впоследствии происходит прогрессирующее снижение интеллекта (до степени деменции). На поздних этапах болезни у пациентов появляются признаки мозжечковой атаксии [3, 5, 6].
Ювенильный нейрональный цероидный липофусциноз тип III
Эта болезнь известна также под названием «прогрессирующая эпилепсия с умственной отсталостью» или «северная эпилепсия». Является представителем нейродегенеративных болезней накопления. Дебютирует в дошкольном (5–6 лет) или в школьном (7–10 лет) возрасте. Характеризуется манифестацией в виде генерализованных припадков (тонико-клонических судорог) или сложных парциальных (фокальных) приступов. По мере достижения пациентами пубертатного возраста частота приступов значительно уменьшается. В совершеннолетнем возрасте возможно достижение полной ремиссии по приступам [3, 5, 6, 9].
Катамениальная (менструальная) эпилепсия
При этой разновидности эпилепсии, не являющейся самостоятельной нозологической формой, возникновение приступов связано с фазами менструального цикла, подверженными влиянию многочисленных эндогенных и экзогенных факторов (предположительно, циклические изменения содержания в организме половых гормонов, нарушения водно-электролитного баланса, влияние полнолуния, колебания уровня антиэпилептических препаратов в крови). Для болезни характерна четкая зависимость от менструального цикла. По некоторым данным, среди девушек-подростков практически с равной частотой встречаются генерализованные формы болезни, ювенильная миоклонус-эпилепсия и ювенильная абсансная эпилепсия. Генерализованные судорожные пароксизмы обычно имеют тенденцию к учащению у всех пациентов с катамениальной эпилепсией [3, 5, 9].
Эпилепсии с точно не дифференцированным возрастным диапазоном дебюта
У части эпилепсий возрастные особенности дебюта считаются не определенными. Основные из них рассматриваются ниже.
Эпилепсия с миоклоническими абсансами
Болезнь чаще встречается в возрасте 5–10 лет и характеризуется клиническими проявлениями в виде абсансов, сочетающихся с интенсивными ритмичными двухсторонними клоническими или (реже) тоническими судорожными подергиваниями проксимальных мышц верхних и нижних конечностей, а также головы. Обычно сочетается с нарушениями психического развития и характеризуется фармакорезистентностью, что определяет малоблагоприятный прогноз болезни. Считается, что диагноз эпилепсии с миоклоническими абсансами устанавливается пациентам, соответствующим критериям детской абсансной эпилепсии, но при этом абсансные приступы должны сопровождаться миоклоническими подергиваниями. Поддается терапии вальпроатами, этосуксимидом или ламотриджином (сочетание вальпроатов с ламотриджином или этосуксимидом считается более эффективным); отмена лечения возможна не ранее чем через 2 года после достижения полной ремиссии (клинико-инструментальной) [3–5, 9].
Генерализованная эпилепсия с фебрильными судорогами плюс
Относится к генетически детерминированным эпилептическим синдромам и представляет собой несколько типов эпилепсии (GEFS+ тип 1, GEFS+ тип 2, GEFS+ тип 3, GEFS+ тип 5, ФС с афебрильными приступами и GEFS+ тип 7). Считается, что при GEFS+, впервые описанной в 1997 году, установление диагноза эпилепсии не является обязательным. Генерализованная эпилепсия с фебрильными судорогами плюс обычно отмечается у детей в возрасте 1–6 лет. Средний возраст детей к моменту дебюта GEFS+ cоставляет около 12 месяцев. Болезнь проявляется в виде фебрильных судорог на фоне лихорадки и в форме иных эпилептических пароксизмов. Помимо рецидивирующих фебрильных судорог (классических тонико-клонических), GEFS+ характеризуется наличием афебрильных приступов; клиническая картина болезни может включать абсансы, миоклонии, миоклонически-астатические и атонические припадки. В большинстве случаев фенотипы GEFS+ оказываются доброкачественными (по достижении подросткового возраста приступы чаще элиминируются). По достижении совершеннолетия у отдельных пациентов могут отмечаться редкие приступы (под влиянием стрессов и депривации сна). Обычно детям с GEFS+ не требуется антиэпилептической фармакотерапии, хотя некоторые авторы рекомендуют использовать бензодиазепины (в остром приступе или с превентивной целью). Назначение вальпроатов показано лишь в случаях, когда GEFS+ персистирует после 6-летнего возраста, а ламотриджин используется в случаях, резистентных к вальпроатам [3, 5, 6, 9].
Доброкачественная психомоторная эпилепсия детского возраста, или доброкачественная парциальная эпилепсия с аффективными симптомами
Локализационно-обусловленная очаговая форма эпилепсии. По этиологии бывает криптогенной, семейной или симптоматической. Встречается у детей различного возраста (7–17 лет). Доброкачественная психомоторная эпилепсия характеризуется рецидивирующими приступами, исходящими из очагов в височной доли, чаще всего из мезиальной области. Для болезни типичен широкий спектр психических феноменов, включая иллюзии, галлюцинации, дискогнитивные состояния и аффективные нарушения. Бóльшая часть сложных парциальных (фокальных) приступов исходит из височных долей. Для этой формы эпилепсии характерны моноформные приступы, начало в детском возрасте, возрастзависимое исчезновение всех клинических и ЭЭГ-проявлений [3–5, 9].
Атипичная доброкачественная парциальная эпилепсия, или синдром псевдо-Леннокса
Преимущественно отмечается у детей в возрасте 2–6 лет (74% наблюдений). Примерно у четверти детей к моменту дебюта болезни отмечаются признаки отставания в речевом развитии. У мальчиков дебютирует раньше, чем у девочек. Характеризуется генерализованными малыми приступами (атонически-астатические, миоклонические, атпичные абсансы). Отличительным признаком болезни является исключительно выраженная активация эпилептических приступов во время сна. Основным типом приступов являются малые генерализованные (67%), у 28% пациентов отмечаются простые парциальные приступы орофациальной области (или генерализованные тонико-клонические судороги, исходящие из орофациальной области). В дополнение к этому с различной частотой у детей встречаются следующие типы припадков (в порядке убывания): генерализованные тонико-клонические (44%), парциальные моторные (44%), односторонние (21%), версивные (12%), фокальные атонические (9%), сложные парциальные (2%). У незначительной части пациентов отмечается феномен эпилептического негативного миоклонуса. ЭЭГ-картина напоминает таковую при роландической эпилепсии (очаговые острые медленные волны и пики), но характеризуется генерализацией во время сна. В отношении приступов прогноз болезни благоприятен (все пациенты к 15-летнему возрасту «свободны от приступов»), но нередко у детей отмечается интеллектуальный дефицит различной степени выраженности (около 56% наблюдений) [3, 5].
Синдром Айкарди
Разновидность эпилептического синдрома, ассоциированного с мальформациями ЦНС (нарушения корковой организации, шизэнцефалия, полимикрогирия. Синдром, описанный J. Aicardi и соавт. (1965), включает агенезию мозолистого тела с хориоретинальными нарушениями и характеризуется инфантильными флексорными спазмами. Поражает почти исключительно девочек, хотя известны 2 случая регистрации болезни у мальчиков с аномальным генотипом (оба ребенка имели по две Х-хромосомы). Помимо эпилептических проявлений, для синдрома Айкарди типичны следующие патологические изменения: хориоретинальные лакунарные дефекты, полная или частичная агенезия мозолистого тела, пороки развития грудного отдела позвоночника, микрофтальмия, колобома зрительного нерва и др. Клинически синдром Айкарди характеризуется инфантильными спазмами (нередко с ранним дебютом) и парциальными (фокальными) эпилептическими приступами (в первые дни-недели жизни), а также выраженным отставанием в интеллектуальном развитии. Эпилептические приступы при синдроме Айкарди практически всегда оказываются фармакорезистентными. Прогноз заболевания неблагоприятен [3, 5–7, 9].
Электрический эпилептический статус медленно-волнового сна (ESES)
Эта разновидность эпилепсии известна также под другим названием (эпилепсия с постоянными пик-волновыми разрядами во время медленного сна, CSWS). Считается идиопатической эпилепсией и дебютирует у детей примерно с 2-летнего возраста. Клинически характеризуется фокальными, генерализованными тонико-клоническими и/или миоклоническими приступами, которые возникают в состоянии бодрствования или сна (наблюдаются не всегда). Впоследствии болезнь приводит к нарушениям речевого развития, расстройствам поведения, когнитивным дисфункциям различной выраженности. Диагноз устанавливается на основании данных ЭЭГ во время сна (специфический паттерн в виде непрерывной генерализованной пик-волновой активности); при этом эпилептиформная активность должна занимать 85–100% от общей продолжительности фазы медленного сна. В момент пробуждения ЭЭГ позволяет зарегистрировать наличие острых волн. Прогноз в плане исчезновения эпилептических приступов и ЭЭГ-изменений относительно благоприятен (к пубертатному периоду), но у детей сохраняются нарушения когнитивных функций [3–6].
Лобная ночная аутосомно-доминантная эпилепсия
Относится к изолированным эпилептическим синдромам. Дебютирует в возрасте до 20 лет (чаще примерно в 11-летнем возрасте). Припадки возникают при засыпании и/или просыпании (в виде коротких — до 1 мин, эпизодов гиперкинезов, с потерей сознания или без такового); эпилептическим приступам предшествует аура (ощущение страха, дрожь или соматосенсорные феномены). У 50–60% пациентов наблюдаются вторично-генерализованные судорожные припадки; примерно в четверти случаев приступы происходят в период бодрствования.
Иктальное ЭЭГ-исследование регистрирует острые и медленные волны или ритмичную низковольтажную быструю активность в лобных отведениях. В межприступном периоде данные ЭЭГ могут быть нормальными или периодически обнаруживать пики в лобных отведениях [3, 5, 9].
Заключение
Среди эпилепсий, встречающихся у детей любого возраста (0–18 лет), необходимо перечислить кожевниковскую эпилепсию (хроническая прогрессирующая парциальная эпилепсия, или epilepsia partialis continua), клинические проявления которой хорошо знакомы детским неврологам, а также локализационно-обусловленные формы эпилепсии (лобная, височная, теменная, затылочная) [3]. Последние относятся к симптоматическим и вероятно симптоматическим фокальным эпилепсиям, при которых широкий спектр симптоматики определяется локализацией эпилептогенного очага.
Продолжение статьи читайте в следующем номере.
Литература
- Броун Т. Р., Холмс Г. Л. Эпилепсия. Клиническое руководство. Пер. с англ. М.: Изд-во БИНОМ. 2006. 288 с.
- Мухин К. Ю., Петрухин А. С. Идиопатические формы эпилепсии: систематика, диагностика, терапия. М.: Арт-Бизнес-Центр, 2000. 319 с.
- Эпилепсия в нейропедиатрии (коллективная монография) / Под ред. Студеникина В. М. М.: Династия, 2011, 440 с.
- Child neurology (Menkes J. H., Sarnat H. B., Maria B. L., eds.). 7 th ed. Lippincott Williams&Wilkins. Philadelphia-Baltimore. 2006. 1286 p.
- Epileptic syndromes in infancy, childhood and adolescence (Roger J., Bureau M., Dravet Ch., Genton P. et al, eds.). 4 th ed. (with video). Montrouge (France). John Libbey Eurotext. 2005. 604 p.
- Encyclopedia of basic epilepsy research/Three-volume set (Schwartzkroin P., ed.). Vol. 1–3. Philadelphia. Elsevier/Academic Press. 2009. 2496 p.
- Aicardi J. Diseases of the nervous system in children. 3 rd ed. London. Mac Keith Press / Distributed by Wiley-Blackwell. 2009. 966 p.
- Chapman K., Rho J. M. Pediatric epilepsy case studies. From infancy and childhood through infancy. CRC Press / Taylor&Francis Group. Boca Raton–London. 2009. 294 p.
- Epilepsy: A comprehensive textbook (Engel J., Pedley T. A., eds.). 2 nd ed. Vol. 1–3. Lippincott Williams&Wilkins/A Wolters Kluwer Business. 2008. 2986 p.
В. М. Студеникин, доктор медицинских наук, профессор, академик РАЕ
ФГБУ «НЦЗД» РАМН, Москва
Контактная информация
Проявления эпилептических приступов
Для эпилепсии характерны неконтролируемые спонтанные приступы, появление и интенсивность которых невозможно предугадать наперед. Заподозрить заболевание можно после возникновения первого приступа. При повторении приступа нужно немедленно обратиться к врачу-неврологу, так как при отсутствии грамотного лечения частота эпилептических припадков со временем только увеличивается.
Аура может проявляться следующими ощущениями:
- определенными звуками (звоном или шумом в ушах, мелодией, другими звуками);
- некоторыми запахами;
- зрительными видениями;
- ощущением де жавю;
- головными болями;
- повышенной тревожностью и пр.
При рефлекторной эпилепсии появление приступов провоцирует определенный раздражитель. Эпилептический припадок в таких случаях может начаться в результате воздействия яркого света, вспышки света, светомузыки в ночном клубе, быстрого видеоряда с часто меняющейся картинкой.
Кроме того, эпилепсия может характеризоваться следующими признаками:
- судорогами: во время приступа появляются тонические или клонические судороги в мышцах верхних и нижних конечностей;
- расстройством сознания: некоторые простые эпилептические приступы сопровождаются сохранением сознания, другие – выключением его либо впадением больного в коматозное состояние. Помимо этого, во время эпиприпадка эпилептик может видеть галлюцинации, мысленно перемещаться в другое место;
- вегетативными нарушениями: у больных при приступе изменяется пульс, артериальное давление, тонус сосудов;
- нарушением памяти: по окончании эпилептического приступа больной чаще всего не может вспомнить произошедшее с ним. По мере развития заболевания и увеличения частоты приступов у эпилептиков нарушается речь, мышление, что приводит к деменции.
На ранних стадиях развития болезни, как правило, происходят простые эпилептические приступы, характеризующиеся небольшой длительностью и отсутствием потери сознания. По мере развития болезни наблюдается ухудшение состояния, учащение приступов с более ощутимыми их последствиями.
Какие бывают припадки
Наряду с классическими большими эпилептическими припадками, встречаются также так называемые малые припадки, которые проявляются в непродолжительном по времени, до нескольких секунд, отключении сознания. Больной при этом на пол не падает. Судороги выражены незначительно. Приступ сопровождается бурной реакцией со стороны внутренних органов и кожи.
Каталептический припадок часто возникает во время состояний, связанных с большой эмоциональной нагрузкой, иногда даже во время смеха. Ребенок падает, но не резко, а за счет сниженного мышечного тонуса как бы оседает, обмякает. Во время припадка сознание у больного полностью сохраняется, память на все происходящие во время этого события не утрачивается.
Нарколептический припадок. Неожиданно возникает чрезвычайно сильное непреодолимое состояние сонливости. Сон, наступающий вслед за этим, как правило, недолгий, но глубокий, часто больные засыпают в самых необычных позах и в самых неожиданных местах. После пробуждения нормальное состояние полностью восстанавливается. Все психические процессы полностью возвращаются к норме. Ребенок чувствует себя хорошо отдохнувшим, бодрым и полным сил.
Истерический припадок возникает, во-первых, всегда на фоне какой-либо психической травмы, а во-вторых, всегда в присутствии посторонних людей. Сознание во время приступа может быть нарушено, но не сильно, и никогда полностью не отсутствует. Больной падает на пол, но не резко, падение всегда осторожное, ребенок при этом старается не сталкиваться с острыми и твердыми предметами. Во время такого опускания он производит впечатление обессилевшего.
Припадок длится по времени значительно дольше всех остальных разновидностей — 30 мин и более. Чаще всего школьник катается по полу или по постели, стучит руками и ногами по полу, выгибается в виде дуги, начинает весь трястись, громко кричит, стонет, плачет. Никогда, в отличие от большого припадка, не наблюдается непроизвольного мочеиспускания и дефекации.
Виды заболевания
У пациентов разных возрастных групп наблюдаются следующие виды эпилепсии.
- Юношеская миоклоническая эпилепсия. В основном встречается у подростков. Приступы наступают после пробуждения, временами не сопровождаются судорогами.
- Прогрессирующая миоклоническая эпилепсия. Трудно поддается лечению, в течение жизни может перетекать в более сложную и опасную форму заболевания.
- Симптоматическая эпилепсия. Страдают люди старшего возраста. Первые признаки болезни могут появляться до 30 лет. Причинами возникновения являются травмы головы и заболевания нервной системы. Из-за разнообразного проявления болезни, ее трудно диагностировать, поскольку симптомы могут вводить в заблуждение и больному могут поставить неверный диагноз даже после тщательного обследования.
- Височная эпилепсия. Поражает височные доли головного мозга. Распространенным симптомом является состояние “дежавю”. Данная форма эпилепсия также вызывает тревожные расстройства, неконтролируемые приливы гнева и других эмоциональных состояний.
- Лобная эпилепсия. Симптомы разнообразны и зависят от того, какие части головного мозга поражены. Отражается на двигательных функциях тела человека. Проявления данного заболевания часто не вызывают волнений. Больной может учащенно двигать глазами и языком, топтаться на месте. Со стороны может показаться, что человек просто испытывает нервное возбуждение. При этом человек не может упорядочить свои мысли, испытывает множество эмоций одновременно и не может успокоиться, сосредоточиться на чем-то одном.
- Теменная эпилепсия. Встречается довольно редко. Симптомом является зрительные нарушения или чувствительность глаз к вспышкам света. Глаза могут бесконтрольно двигаться или дергаться из стороны в сторону, веки могут дрожать. Во время или после приступа часто возникают сильные головные боли.
- Абсансная эпилепсия. Симптомы данного заболевания характеризуются кратковременными обмороками или отключением сознания. За редким исключением абсансная эпилепсия проявляется потерей концентрации, человек не может сфокусироваться, обрывает фразу на полуслове и не может построить логическую цепочку, чтобы донести свою мысль. Его движения нечеткие, руки могут бесконтрольно двигаться, возникают необъяснимые ощущения в пальцах, поэтому больному хочется размять руки.
- Миоклоническая эпилепсия. Проявляется резкими спонтанными движениями рук и ног. На симптомы данного заболевания часто не обращают внимание и путают с абсолютно нормальным гипногогическим миоклонусом, который каждый человек испытывает при засыпании.
Помимо классификации эпилепсии, также выделяют отдельные формы эпилептических приступов.
Виды и формы эпилепсии у детей
Врачи во всем мире внимательно изучают эпилепсию. Бывают крайне редкие формы проявления и симптомы, но чаще всего болезнь характеризуется определенными видами и формами:
- Роландическая эпилепсия. Название болезни связано с тем, что очаг заболевания расположен в центральной (роландовой) борозде головного мозга. Во время припадка ребенок ощущает покалывание и онемение в области мышц лица. На время пропадает речь и начинается активное слюновыделение. При этом ребенок остается в сознании. Припадок длится, как правило, не более 5 минут. Чаще всего страдают дети в возрасте от 3 до 13 лет, а с момента наступления половой зрелости болезнь отступает.
- Ночная эпилепсия. Этой формой заболевания страдают только малыши в возрасте до 3 лет. Болезнь проявляется исключительно в ночное время. Приступ проходит без болевых синдромов. Эпилепсия выражается в энурезе (недержание мочи), лунатизме, судорогах конечностей во время сна, формируется раздражительность.
- Абсансная форма эпилепсии. Самый легкий вид заболевания, который наблюдается у детей в возрасте от 5 до 8 лет. Как правило, после 8 лет болезнь полностью исчезает, реже переходит в более тяжелую форму. Основные симптомы абсансной эпилепсии: провалы в памяти во время приступа, застывание взгляда в одной точке, синхронный неконтролируемый поворот головы и конечностей.
- Идиопатическая форма эпилепсии. У ребенка нет никаких отклонений ни в физическом, ни в интеллектуальном развитии. При данном виде заболевания больной страдает периодическими припадками с потерей сознания, повышенным слюноотделением, перебоями в дыхании. После припадка у ребенка не остается в памяти воспоминаний о произошедшем.
Диагностика заболевания в Юсуповской больнице
Определить достоверный диагноз после одного единственного приступа не в силах ни один врач, так как эпилептический припадок может случиться однократно и у вполне здоровых людей.
Для проведения диагностики в Юсуповской больнице используются следующие современные методы:
- компьютерной и магнитно-резонансной томографии;
- ангиографии;
- электроэнцефалографии;
- нейрорадиологической диагностики;
- осмотра окулистом глазного дна;
- биохимического анализа крови.
В некоторых случаях назначается выполнение люмбальной пункции — исследования, позволяющего выявить поразившую головной мозг инфекцию.
Диагностика и лечение эпилепсии
Цель диагностики при подозрении на эпилепсию – обследовать биоэлектрическую работу головного мозга. Для этого пациенту назначают следующие диагностические мероприятия:
- суточный мониторинг ЭЭГ;
- МР-ангиография для исключения аневризмы сосудов головного мозга;
- магнитно-резонансная томография (МРТ) при подозрении на травмы, гематомы, опухоли или абсцессы;
- ЭЭГ при пробуждении.
Лечение эпилепсии у подростков носит комплексный характер. Длительность составляет в среднем 3-5 лет. В некоторых случаях назначают пожизненный прием препаратов и специальную кето-диету. Терапия предполагает соблюдение особого режима: исключение недосыпа, чрезмерных нагрузок, вредных привычек. Лекарственные препараты необходимы, чтобы держать миоклонические приступы под контролем. Если их полностью подавить, человек не сможет понять, что у него скоро случится припадок.
В последнее время все чаще больным назначаются новые препараты, эффективность которых уже проверена в клинических условиях. Из противосудорожных препаратов используют только один. Его подбирают, отслеживая реакцию организма.
Комбинация из 2-3 препаратов практикуется только при тяжелых формах эпилепсии. В таких случаях могут возникать побочные эффекты. Прием начинают с минимальных доз, постепенно их увеличивая до того момента, как будет найдена оптимальная дозировка.
На вопрос, можно ли полностью вылечить эпилепсию у подростков, нельзя точно ответить. В каждом конкретном случае будет свой прогноз. Все зависит от причины, которая вызвала заболевание, состояния нервной системы и головного мозга, а также схемы лечения. Но во многих случаях спустя 1-3 года терапии диагноз снимается.
Первая помощь в случае приступа:
- уложить больного на пол, чтобы избежать падения и удара головой;
- повернуть на бок, чтобы ребенок не поперхнулся рвотой или слюной;
- удерживать голову во избежание травм;
- не отходить, пока ребенок полностью не придет в сознание.
Ни в коем случае нельзя пытаться разжимать рот и держать язык. При открытой ротовой полости можно положить между зубов бинт, но так, чтобы ничего не мешало нормальному дыханию.
Лечение в Юсуповской больнице
Для облегчения состояния больных, страдающих эпилепсией, в арсенале специалистов клиники неврологии Юсуповской больнице имеется несколько способов. Грамотно подобранное лечение и строгое следование эпилептиком врачебных рекомендаций позволяют добиться стойкой ремиссии на длительное время.
Медикаментозное лечение способствует снижению электрической активности в доле головного мозга, где локализовано заболевание, предварительно выявленное посредством ЭЭГ (электроэнцефалографии). Лечение пациентов в Юсуповской больнице проводится с применением самых современных лекарственных препаратов, оказывающих выраженный терапевтический эффект и обладающих минимальных количеством побочных действий. В ходе медикаментозного лечения в Юсуповской больнице пациентов постоянно наблюдают врачи, контролирующие течение заболевания.
Способы лечения или коррекции
Способы лечения и коррекции заболевания носят индивидуальный характер. Однако в обязательном порядке необходимо получить результаты следующих исследований:
- КТ и МРТ головного мозга;
- энцефалография (ЭЭГ);
- суточный мониторинг ЭЭГ;
- ЭЭГ ночного сна.
Полученные данные анализирует врач-невролог и на их основании разрабатывает план лечения или коррекции заболевания. Комплексное лечение может потребоваться в течение 2-4 лет. В некоторых случаях применение лекарственных препаратов становится пожизненным.
Помимо приема лекарств врач может рекомендовать:
- соблюдать диету, исключающую противопоказанные при данном заболевании продукты;
- строгий режим дня;
- посещение психолога.
Основная задача лекарственных препаратов – снизить регулярность приступов, купировать прогрессирование недуга. Остановить развитие заболевания у детей удается в 70% случаев. Полностью излечиться от эпилепсии получается в 30% случаев.
В каких случаях требуется госпитализация
Больного необходимо доставить в стационар:
- если эпилепсия была выявлена впервые – для проведения исследований, подбора эффективного лечения;
- при эпилептическом статусе;
- в случае планирования хирургического вмешательства (в частности, удаления опухоли головного мозга, сопровождающейся эпилептическими припадками);
- для того, чтобы в плановом порядке оценить динамику заболевания.
Занятия лечебной физкультурой, контролируемые опытным врачом ЛФК, позволяют нормализовать процессы возбуждения и торможения в головном мозге, которые у эпилептиков чаще всего нарушены. Специальные ритмичные движения и дыхательные упражнения позитивно действуют на нейроны, гармонизируют психическое состояние больных, являются профилактикой стрессов и других заболеваний.
Профилактика эпиприступов
Существуют профилактические рекомендации, придерживаясь которых можно предотвратить эпилептические припадки, особенно если они уже имеются в анамнезе:
- следует беречься от получения черепно-мозговых травм;
- отказаться от курения, употребления алкоголя и наркотических веществ;
- стараться не бывать долго в душных, непроветриваемых помещениях;
- избегать переохлаждения;
- отдать предпочтение здоровому образу жизни, занятиям спортом;
- избегать стрессовых ситуаций;
- не переутомляться;
- соблюдать режим труда и отдыха.
Эпилепсия представляет собой довольно тяжелую и трудноизлечимую патологию. Благодаря назначению современных противосудорожных препаратов врачам клиники неврологии Юсуповской больницы удается добиться значительного повышения качества жизни своих пациентов и предупреждения развития у них новых эпилептических припадков.
Запись к неврологу Юсуповской больницы проводится по телефону или на сайте клиники. Также вы можете задать интересующие вопросы, касающиеся условий госпитализации в стационар и ориентировочной стоимости предоставляемых услуг.